Абсцессы и свищи анальной области составляют разные фазы одного и того же патологического процесса: при отсутствии лечения из абсцесса образуется свищ. Большая их часть начинается в виде неспецифического воспаления анальных желез, которое может привести к абсцессу между двумя сфинктерами — так называемый межсфинктерный абсцесс.
Распространение этого процесса может привести к сепсису с чрезвычайно сложной структурой возникновения. Переход инфекции на анальный край приводит к возникновению перианального абсцесса. Распространение вверх дает начало межмышечному или супралеваторному абсцессу, в зависимости от места возникновения (между слоями мышц прямой кишки или вне прямой кишки в супралеваторном пространстве).
По горизонтали инфекция распространяется через внутренний сфинктер обратно в анальный канал или вдоль поперечно-полосатых мышечных волокон в ишиоректальную ямку с формированием ишиоректального абсцесса выше, ниже или на уровне зубчатой линии. Если первичный путь инфекции проходит через наружный сфинктер, такие абсцессы называют транссфинктерными, выше лобково-прямокишечной мышцы — супрасфинктерными. Круговое распространение инфекции вызывает поражение межсфинктерного и супралеваторного пространств или ишиоректальной ямки на противоположной стороне.
Перианальные и ишиоректальные абсцессы вызывают пульсирующую боль и образование красных горячих напряженных припухлостей. Перианальный абсцесс можно увидеть в области анального края, ишиоректальный абсцесс распознают по выраженному уплотнению ишиоректальной ямки. Не имеющие выраженных наружных признаков межсфинктерные, межмышечные и супралеваторные абсцессы наиболее трудны для диагностики. В постановке диагноза изредка помогает рентгенологическое исследование.
Свищ — это аномальное сообщение между двумя эпителиальными поверхностями. У свищей перианальной области оба или одно из отверстий могут быть закрыты или, по крайней мере, быть не слишком хорошо заметны. Направление свищевого хода, выстланного грануляционной тканью, может быть очень сложным. Несмотря на то что индурация служит важным физикальным признаком для определения пути развития сепсиса, трудности при диагностике и лечении возникают относительно часто.
Эту проблему разрешают при помощи сканирующего магнитно-резонансного исследования, часто определяющего свищевой ход и оба свищевых отверстия. В основе классификации свищей лежит положение основного хода: межсфинктерные (между внутренним и наружным сфинктером), транссфинктерные (через наружный сфинктер), супрасфинктерные (выше лобково-прямокишечной мышцы). Перианальные свищи — основная особенность болезни Крона, возникают в перианальной области (обычно в сочетании с поражением прямой кишки).
При болезни Крона в более проксимальной части кишки распространение на перианальную область бывает крайне редко. К сожалению, процесс достаточно часто распространяется на влагалище.
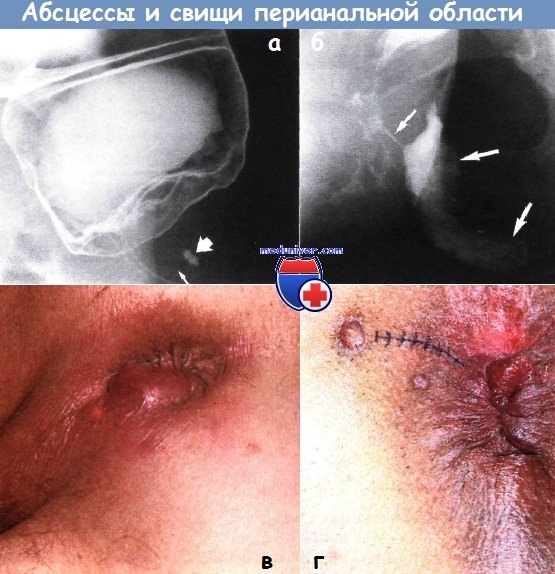
От анального канала до абсцесса идет дорожка бария (тонкая стрелка). Бариевая клизма, двойное контрастирование.
б — Перианальный абсцесс при болезни Крона.
Полость трубчатого периа-нального абсцесса (показана широкими стрелками) заполняется через свищевой ход (узкая стрелка), идущий от анального канала.
Бариевая клизма, двойное контрастирование.
в — Перианальный абсцесс.
г — Свищ анальной области. Наружное отверстие и направление уплотнения тканей обозначены синим цветом. 
Открытый свищевой ход выстлан грануляционной тканью.
б — Болезнь Крона. Видны воспаленные отечные кожные бугорки с выраженным образованием язв и множественными свищевыми отверстиями.
в — Экстрасфинктерный свищ. От левой боковой стенки прямой кишки в периректальные мягкие ткани идет свищевой ход неправильной формы (показано стрелкой).
Бариевая клизма, двойное контрастирование.
г — Прямокишечно-влагалищный свищ при болезни Крона.
От дистальной части прямой кишки и проксимальной части анального канала в дистальную часть влагалища идет множество заполненных барием свищевых ходов (показано стрелкой).
Остальная часть влагалища (V) заполнена ретроградно. Прямая кишка обозначена буквой (R).
Бариевая клизма, двойное контрастирование.
источник
Парапроктит (параректальный абсцесс) — острое или хроническое воспаление параректальной клетчатки. На его долю приходится около 30 % всех заболеваний, процесс поражает примерно 0,5 % населения. Мужчины страдают в 2 раза чаще женщин, заболевают в возрасте 30—50 лет.
Этиология и патогенез. Парапроктит возникает в результате попадания в параректальную клетчатку микрофлоры (стафилококк, грамотрицательные и грамположительные палочки). При обычном парапроктите чаще всего выявляют полимикробную флору. Воспаление с участием анаэробов сопровождается особо тяжелыми проявлениями заболевания — газовой флегмоной клетчатки таза, гнилостным парапроктитом, анаэробным сепсисом. Специфические возбудители туберкулеза, сифилиса, актиномикоза очень редко являются причиной парапроктита.
Пути инфицирования очень разнообразны. Микробы попадают в параректальную клетчатку из анальных желез, открывающихся в анальные пазухи. При воспалительном процессе в анальной железе ее проток перекрывается, в межсфинктерном пространстве образуется абсцесс, который прорывается в перианальное или параректальное пространство. Переход процесса с воспаленной железы на параректальную клетчатку возможен также лимфогенным путем.
В развитии парапроктита определенную роль могут играть травмы слизистой оболочки прямой кишки инородными телами, содержащимися в кале, геморрой, анальные трещины, неспецифический язвенный колит, болезнь Крона, иммунодефицитные состояния.
Парапроктит может быть вторичным — при распространении воспалительного процесса на параректальную клетчатку с предстательной железы, уретры, женских половых органов. Травмы прямой кишки являются редкой причиной развития парапроктита (травматического).
Распространение гноя по параректальным клетчаточным пространствам
Рис. 24.2. Виды парапроктитов в зависимости от локализации.
1 — подкожный; 2 — подслизистый; 3 — ишиоректальный; 4 — пельвиоректальный.
может идти в разных направлениях, что приводит к формированию различных форм парапроктита (рис. 24.2). При этом гной нередко прорывается наружу через кожу с образованием свища.
1. По этиологическому принципу: обычный, анаэробный, специфический, травматический.
2. По локализации гнойников (инфильтратов, затеков): подкожный, ишиоректальный, подслизистый, пельвиоректальный, ретроректальный.
II. Хронический парапроктит (свищи прямой кишки).
1. По анатомическому признаку: полные, неполные, наружные, внутренние.
2. По расположению внутреннего отверстия свища: передний, задний, боковой.
3. По отношению свищевого хода к волокнам сфинктера: интрасфинктерный, транссфинктерный, экстрасфинктерный.
4. По степени сложности: простые, сложные.
Острый парапроктит характеризуется быстрым развитием процесса.
Клиническая картина и диагностика. Клинически парапроктит проявляется довольно интенсивными болями в области прямой кишки или промежности, повышением температуры тела, сопровождающимся ознобом, чувством недомогания, слабости, головными болями, бессонницей, исчезновением аппетита. Обширная флегмона параректальной клетчатки ведет к выраженной интоксикации, развитию синдрома дисфункции жизненно важных органов, угрожающей переходом в полиорганную недостаточность и сепсис. Больные испытывают недомогание, слабость, головные боли, бессонницу, исчезновение аппетита. Нередко появляются задержка стула, тенезмы, дизурические явления. По мере скопления гноя боли усиливаются, становятся дергающими, пульсирующими. Если своевременно не производят вскрытие гнойника, то он прорывается в смежные клетчаточные пространства, прямую кишку, наружу через кожу промежности.
Прорыв гнойника в прямую кишку является следствием расплавления ее стенки гноем припельвиоректальном парапроктите. Образуется сообщение полости гнойника с просветом прямой кишки (неполный внутренний свищ).
При прорыве гноя наружу (на кожу промежности) формируется наружный свищ. Боли стихают, снижается температура тела, улучшается общее состояние больного.
Прорыв гнойника в просвет прямой кишки или наружу очень редко приводит к полному выздоровлению больного. Чаще образуется свищ прямой кишки (хронический парапроктит).
Рецидивирующий парапроктит проявляется наличием ремиссий, когда наступает, казалось бы, полное выздоровление больного (исчезают боли, нормализуется температура тела, рана заживает). Затем возникает обострение с клинической картиной острого параректального абсцесса.
Подкожный парапроктит — наиболее часто встречающаяся форма заболевания (до 50 % всех больных парапроктитом). Характерны острые, дергающие боли, усиливающиеся при движении, натуживании, дефекации; наблюдается дизурия. Температура тела достигает 39 °С, часто возникают ознобы. При осмотре выявляют гиперемию, отечность и выбухание кожи на ограниченном участке вблизи ануса, деформацию анального канала. При пальпации этой зоны отмечается резкая болезненность, иногда определяют флюктуацию. Пальцевое исследование прямой кишки вызывает усиление болей. Однако под обезболиванием его целесообразно провести, так как это дает возможность определить размеры инфильтрата на одной из стенок прямой кишки вблизи анального канала и принять решение о способе лечения.
Ишиоректальный парапроктит встречается у 35—40 % больных. Вначале появляются общие признаки гнойного процесса, характерные для синдрома системной реакции на воспаление с резким повышением температуры тела, ознобом, тахикардией и тахипноэ, высоким содержанием лейкоцитов в крови. Наряду с этим отмечаются слабость, нарушение сна, признаки интоксикации. Тупые боли в глубине промежности становятся острыми, пульсирующими. Они усиливаются при кашле, физической нагрузке, дефекации. При локализации гнойника спереди от прямой кишки возникает дизурия. Лишь через 5—7 дней от начала болезни отмечают умеренную гиперемию и отечность кожи промежности в зоне расположения гнойника. Обращают на себя внимание асимметрия ягодичных областей, сглаженность полулунной складки на стороне поражения. Болезненность при пальпации кнутри от седалищного бугра умеренная. Весьма ценным в диагностике ишиоректальных гнойников является пальцевое исследование прямой кишки. Уже в начале заболевания можно определить болезненность и уплотнение стенки кишки выше прямокишечно-заднепроходной линии, сглаженность складок слизистой оболочки прямой кишки на стороне поражения.
Подслизистый парапроктит наблюдается у 2—6% больных с острым парапроктитом. Боли при этой форме заболевания весьма умеренные, несколько усиливаются при дефекации. Температура тела субфебрильная. Пальпаторно определяют выбухание в просвете кишки, в зоне гнойника, резко болезненное. После самопроизвольного прорыва гнойника в просвет кишки наступает выздоровление.
Пельвиоректальный парапроктит — наиболее тяжелая форма заболевания, встречается у 2—7 % больных с острым парапроктитом. Вначале отмечаются общая слабость, недомогание, повышение температуры тела до субфебрильной, озноб, головная боль, потеря аппетита, ноющие боли в суставах, тупые боли внизу живота. При абсцедировании инфильтрата пельвиоректальной клетчатки (через 7—20 дней от начала заболевания) температура тела становится гектической, выражены симптомы гнойной интоксикации. Боли становятся более интенсивными, локализованными, отмечаются тенезмы, запор, дизурия. Болезненности при пальпации промежности нет. Диагноз может быть подтвержден УЗИ, компьютерной или магнитно-резонансной томографией. Без инструментальных исследований диагноз поставить трудно до тех пор, пока гнойное расплавление мышц тазового дна не приведет к распространению воспалительного процесса на седалищно-прямокишечную и подкожную жировую клетчатку с появлением отека и гиперемии кожи промежности, болезненности при надавливании в этой области. Во время пальцевого исследования прямой кишки можно обнаружить инфильтрацию стенки кишки, инфильтрат в окружающих кишку тканях и выбухание его в просвет кишки. Верхний край выбухания пальцем не достигается.
Ретроректальный парапроктит наблюдается у 1,5—2,5 % всех больных парапроктитом. Характерны интенсивные боли в прямой кишке и крестце, усиливающиеся при дефекации, в положении сидя, при надавливании на копчик. Боли иррадиируют в область бедер, промежность. При пальцевом исследовании прямой кишки определяют резко болезненное выбухание ее задней стенки. Из специальных методов исследования применяют ректороманоскопию, которая информативна при пельвиоректальном парапроктите. Обращают внимание на гиперемию и легкую кровоточивость слизистой оболочки в области ампулы, сглаживание складок и инфильтрацию стенки, внутреннее отверстие свищевого хода при прорыве гнойника в просвет кишки. При других формах эндоскопия не нужна.
Лечение. При остром парапроктите проводят хирургическое лечение. Операция заключается во вскрытии и дренировании гнойника, ликвидации входных ворот инфекции. Операцию выполняют под общим обезболиванием. После обезболивания (наркоз) устанавливают локализацию пораженной пазухи (осмотр стенки кишки с помощью ректального зеркала после введения в полость гнойника раствора метиленового синего и раствора перекиси водорода). Если прорыв абсцесса произошел наружу через кожу, то хорошего его дренирования, как правило, не наступает. При подкожном парапроктите его вскрывают полулунным разрезом, гнойную полость хорошо ревизуют пальцем, разделяют перемычки и ликвидируют гнойные затеки.
При подкожно-подслизистом парапроктите разрез можно произвести в радиальном направлении — от гребешковой линии через пораженную анальную крипту (входные ворота инфекции) на перианальную кожу. Затем иссекают края разреза, пораженную крипту вместе с внутренним отверстием свища. На рану накладывают повязку с мазью, вводят газоотводную, трубку в просвет прямой кишки.
При ишиоректальном и пельвиоректальном парапроктитах подобное хирургическое вмешательство невозможно, поскольку при этом будет пересечена большая часть наружного сфинктера. В подобных случаях производят вскрытие гнойника полулунным разрезом, тщательно обследуют полость его и вскрывают все гнойные затеки, рану промывают раствором перекиси водорода и рыхло тампонируют марлевым тампоном с диоксидиновой мазью.
Для ликвидации криптита, который привел к развитию парапроктита, в таких случаях необходимо обеспечить парез сфинктера. Для этого производят дозированную заднюю сфинктеротомию (при этом рассекают и пораженную пазуху). В ряде случаев, когда при ревизии гнойной полости четко определяется дефект в стенке прямой кишки (входные ворота инфекции), можно использовать лигатурный метод. Полулунный разрез кожи после вскрытия гнойника продлевают до средней линии кпереди или кзади от прямой кишки (в зависимости от локализации пораженной пазухи). Далее со стороны прямой кишки эллипсовидным разрезом иссекают пораженную пазуху. Нижний угол раны в кишке соединяют с медиальным углом промежностной раны, слизистую оболочку в указанных пределах иссекают. Через вскрытую полость и иссеченную пазуху в прямую кишку и далее наружу проводят толстую лигатуру, укладывают строго по средней линии спереди или сзади анального канала и затягивают. Через 2—3 дня часть волокон сфинктера прорезается лигатурой, и ее снова затягивают. Повторяя эту процедуру несколько раз, постепенно пересекают лигатурой мышечные волокна сфинктера, в результате чего у большинства больных удается ликвидировать свищ без нарушения замыкательной функции сфинктера. Целесообразно при лечении этим методом использовать эластичные, специально изготовленные лигатуры, которые после затягивания, в силу эластических свойств, будут более длительно, чем простая лигатура, постепенно разрушать волокна сфинктера.
При ретроректальном (пресакральном) остром парапроктите производят разрез кожи длиной 5—6 см посередине между проекцией верхушки копчика задним краем анального отверстия. На расстоянии 1 см от копчика пересекают заднепроходно-копчиковую связку. Эвакуируют гной, полость абсцесса обследуют пальцем, разъединяя перемычки. Экспонируют с помощью крючков заднюю стенку анального канала, окруженную мышцами сфинктера, где отыскивают участок свищевого хода, ведущий в просвет кишки. Второй этап операции — проведение лигатуры — производят аналогично описанному выше.
Хронический парапроктит (свищи прямой кишки) встречается у 30—40 % всех проктологических больных. Заболевание развивается вследствие перенесенного острого парапроктита и проявляется свищами прямой кишки. Это происходит в том случае, если имеется внутреннее отверстие, ведущее из прямой кишки в полость гнойника. При формировании хронического парапроктита внутреннее отверстие свища открывается в просвет прямой кишки, наружное — на коже промежности. В свищ из прямой кишки попадают газы и кал, что постоянно поддерживает воспалительный процесс.
Причинами перехода острого парапроктита в хронический являются:
— поздняя обращаемость больных за медицинской помощью после самопроизвольного вскрытия гнойника;
— ошибочная хирургическая тактика в остром периоде (вскрытие гнойника без санации входных ворот инфекции).
Свищ может быть полным и неполным. Полный свищ имеет два или более отверстий: внутреннее — на стенке прямой кишки и наружное — на коже промежности. Неполный свищ имеет одно отверстие на стенке прямой кишки, слепо заканчиваясь в параректальной клетчатке (внутренний свищ).
Рис. 24.3. Виды свищей прямой кишки (по К. Н. Саламову и Ю. В. Дульцеву).
а — имтрасфинктерный; б — транссфинкгерный; в — экстрасфинктерный; г — экстрасфинктерный с пельвиоректальной полостью; д — транссфинкгерный с ишиоректальной полостью; е — экстрасфинктерный с ишиоректальной полостью.
Такие свищи наблюдают у 10 % больных. Они возникают в результате самопроизвольного вскрытия гнойника в просвет прямой кишки.
Свищ прямой кишки в зависимости от его расположения по отношению к волокнам сфинктера может быть интрасфинктерным, транссфинктерным и экстрасфинктерным (рис. 24.3).
При интрасфинктерном свище свищевой канал полностью находится кнутри от сфинктера прямой кишки. Обычно такой свищ прямой и короткий. Наблюдается у 25—35 % больных.
При транссфинктерном свище часть свищевого канала проходит через сфинктер, часть расположена в клетчатке. Наблюдается у 40—45 % больных.
При экстрасфинктерном свище свищевой канал проходит в клетчаточных пространствах таза и открывается на коже промежности, минуя сфинктер. Наблюдается у 15—25 % больных.
Транс- и экстрасфинктерный свищи могут соединяться с полостями в ишиоректальной и пельвиоректальной клетчатке (сложные свищи).
Клиническая картина и диагностика. Количество гнойного отделяемого из свища различно и зависит от объема полости, которую он дренирует, а также от степени воспалительного процесса в ней. При широком свищевом ходе через него могут выходить газы и кал, при узком — скудное серозногнойное отделяемое. Эпизодическое закрытие свища ведет к нарушению дренирования гнойной полости, скоплению гноя, обострению парапроктита. Такое чередование обострений и ремиссий нередко наблюдается при хроническом парапроктите, длительность ремиссий может достигать нескольких лет. Боли возникают лишь при обострении заболевания, исчезая в период функционирования свища. Свищи прямой кишки часто приводят к проктиту, проктосигмоидиту, мацерации кожи промежности. У некоторых больных мышечные волокна сфинктера прямой кишки замещаются соединительной тканью, что делает его ригидным и ведет к сужению анального канала, нарушению замыкательной функции сфинктера и, как следствие этого, недержанию газов и кала (особенно жидкого). Длительно существующие свищи прямой кишки могут малигнизироваться.
При осмотре обращают внимание на количество свищей, рубцов, характер и количество отделяемого из них, наличие мацерации кожных покровов. Уже при пальпации перианальной зоны нередко удается определить свищевой ход. Пальцевое исследование прямой кишки позволяет определить тонус сфинктера прямой кишки, иногда — выявить внутреннее отверстие свища, его размеры, установить сложность свища, его ход и особенности.
Дополнительные сведения о локализации внутреннего отверстия свища, его ходе и особенностях, что необходимо для выбора метода операции, получают с помощью введения метиленового синего в свищ, осторожного зондирования свищевого хода, фистулографии, аноскопии, ректороманоскопии, эндоректального УЗИ.
Лечение. При консервативном лечении назначают сидячие ванны после дефекации, промывание свища антисептическими растворами, введение в свищевой ход антибиотиков, использование микроклизм с облепиховым маслом, колларголом. Консервативное лечение редко приводит к полному выздоровлению больных, поэтому его обычно используют лишь в качестве подготовительного этапа перед операцией.
Хирургическое вмешательство является радикальным методом лечения свищей прямой кишки. Сроки оперативного вмешательства зависят от характера течения заболевания:
— при обострении хронического парапроктита показано срочное хирургическое вмешательство;
— при подостром течении парапроктита (наличии инфильтратов) проводят противовоспалительное лечение в течение 1—3 нед, затем — хирургическое вмешательство;
— при хроническом течении — плановая операция;
— в случае стойкой ремиссии операция откладывается до обострения парапроктита.
Хирургическое вмешательство при свищах прямой кишки проводят в зависимости от типа свища (его отношения к сфинктеру), наличия воспалительных процессов в параректальной клетчатке, гнойных затеков, состояния тканей в зоне внутреннего отверстия свища.
При интрасфинктерных свищах их иссекают в просвет прямой кишки. Иссечение свища лучше производить клиновидно вместе с кожей и клетчаткой. Дно раны выскабливают ложкой Фолькмана. При наличии гнойной полости в подкожной жировой клетчатке ее вскрывают по зонду, выскабливают стенки ложкой Фолькмана и вводят марлевую турунду с мазью (левосин, левомеколь и т. п.), устанавливают газоотводную трубку.
Транссфинктерные свищи ликвидируют путем иссечения свища в просвет прямой кишки с ушиванием глубоких слоев раны (мышц сфинктера) или без него, дренированием гнойной полости.
При экстрасфинктерных свищах, являющихся наиболее сложными, прибегают к различным операциям, суть которых сводится к полному иссечению свищевого хода и ликвидации (ушиванию) внутреннего отверстия свища. При сложных свищах применяют лигатурный метод (см. «Острый парапроктит»). Неполные свищи иссекают в просвет прямой кишки с помощью изогнутого под прямым углом зонда.
источник
Определение
Хронический парапроктит (свищ прямой кишки) — хронический воспалительный процесс в анальной крипте, межсфинктерном пространстве и параректальной клетчатке с формированием свищевого хода. Пораженная крипта является при этом внутренним отверстием свища. Также свищи прямой кишки могут быть посттравматические, послеоперационные (например, после передней резекции прямой кишки).
Абсолютное большинство больных со свищами прямой кишки связывают начало заболевания с перенесенным острым парапроктитом. Примерно треть больных острым парапроктитом обращаются к врачу после спонтанного вскрытия гнойника, после чего у них часто формируется свищ прямой кишки, другая треть больных вообще не обращаются за медицинской помощью, пока у них после острого парапроктита не появится свищ. Только оставшаяся треть больных острым парапроктитом обращаются к врачу своевременно, но не всех их, по разным причинам, оперируют радикально. Примерно половине больных этой группы выполняют только вскрытие и дренирование абсцесса без ликвидации входных ворот инфекции, что зачастую приводит к формированию свища прямой кишки. Происходит постоянное инфицирование из просвета кишки, гнойный ход окружается стенкой из соединительной ткани — это уже свищевой ход. Наружное отверстие свища обычно открывается на коже промежности, диаметр его часто не превышает 1 мм, по ходу свища в клетчатке при недостаточно хорошем дренировании могут формироваться инфильтраты и гнойные полости.
Симптомы, клиническое течение
Обычно больного беспокоят наличие свищевого отверстия (ранки) на коже в области заднего прохода, выделения гноя, сукровицы, из-за чего он вынужден носить прокладку, делать обмывания промежности или сидячие ванны 1—2 раза в день. Иногда выделения бывают обильными, вызывают раздражение кожи, зуд.
Боль при хорошем дренировании полного свища беспокоит редко, так как характерна для неполного внутреннего свища. Она обусловлена хроническим воспалительным процессом в толще внутреннего сфинктера, в межсфинктерном пространстве и неадекватным дренированием при сомкнутом заднем проходе. Обычно боль усиливается в момент дефекации и постепенно стихает, поскольку при растяжении анального канала в момент прохождения калового комка неполный внутренний свищ лучше дренируется.
Течение заболевания. Очень часто болезнь протекает волнообразно, на фоне существующего свища может быть обострение воспаления в параректальной клетчатке. Это происходит при закупорке свищевого хода гнойно-некротическими массами или грануляционной тканью. При этом может возникнуть абсцесс, после вскрытия и опорожнения которого острые воспалительные явления стихают, количество отделяемого из раны уменьшается, исчезает боль, улучшается общее состояние, однако рана полностью не заживает, остается ранка не более 1 см в диаметре, из которой продолжают поступать сукровично-гнойные выделения, — это наружное отверстие свища. При коротком свищевом ходе отделяемое обычно скудное, если выделения обильные гнойного характера, скорее всего, по ходу свища есть гнойная полость. Кровянистые выделения должны настораживать в отношении озлокачествления свища.
В периоды ремиссий боль для свища прямой кишки нехарактерна. Общее состояние пациента в это время удовлетворительное. При тщательном соблюдении гигиенических мероприятий больной долгое время может не особенно страдать от наличия свища. Но периоды обострений сильно нарушают качество жизни. Появление новых очагов воспаления, вовлечение в процесс сфинктера заднего прохода приводят к появлению новых симптомов болезни, длительный воспалительный процесс отражается на общем состоянии пациента, наблюдаются астенизация, головная боль, плохой сон, снижение работоспособности, страдает психика, снижается потенция.
Наличие свища прямой кишки, особенно сложного, с инфильтратами и гнойными полостями, сопровождающимися частыми обострениями воспалительного процесса, может приводить к значительному ухудшению общего состояния больного. Кроме того, могут возникнуть тяжелые местные изменения, обусловливающие значительную деформацию анального канала и промежности, рубцовые изменения мышц, сжимающих задний проход, в результате чего развивается недостаточность анального сфинктера. Еще одним осложнением хронического парапроктита является пектеноз — рубцовые изменения в стенке анального канала, приводящие к снижению эластичности и рубцовой стриктуре. При длительном существовании болезни (более 5 лет) в ряде случаев наблюдается озлокачествление свища.
Диагностика хронического парапроктита
Диагностика хронического парапроктита не столь уж сложна. Обычно больные сами обращаются к врачу с жалобами на наличие свища в области промежности или на гнойные выделения из заднего прохода. При наружном осмотре, если это полный свищ прямой кишки, можно увидеть наружное отверстие. При неполном внутреннем свище есть только внутреннее отверстие, наружного отверстия на коже нет.
Естественно, что осмотру пациента должен предшествовать сбор анамнеза, который уточняет продолжительность заболевания, особенности начала и течения процесса, частоту обострений, характер предыдущего лечения, выясняется наличие сопутствующих заболеваний. Во время опроса также обращают внимание на общее состояние больного (похудание, бледность и т.д.), его нервно-психический статус. Сведения о характере и количестве выделений из свища могут помочь в диагностике других болезней, также характеризующихся появлением свищей (актиномикоз, тератоидные образования, болезнь Крона), предположить наличие гнойных затеков и полостей при обильном выделении гноя. Важно расспросить о функциях кишечника (запоры, поносы, кровотечения) и анального сфинктера, особенно если ранее больной перенес операции на анальном канале.
Осмотр больного со свищем прямой кишки лучше проводить после очищения кишки от содержимого (клизмы, слабительное). Удобнее обследовать пациента в гинекологическом кресле в положении больного на спине с разведенными ногами. При осмотре обращают внимание на состояние кожных покровов промежности и ягодиц, оценивают расстояние от наружного свищевого отверстия до заднего прохода, отмечают локализацию отверстия свища по окружности заднего прохода и т. д. По локализации наружного свищевого отверстия ориентировочно можно предположить расположение внутреннего отверстия свища. При этом нужно ориентироваться на линию, соединяющую седалищные бугры. Если наружное свищевое отверстие в положении больного на спине располагается ниже этой линии, чаще всего внутреннее отверстие обнаруживается в задних криптах, если же наружное отверстие свища расположено выше этой линии, в первую очередь искать внутреннее отверстие следует в криптах по передней полуокружности. Но бывают исключения из правил. По расстоянию наружного отверстия от заднего прохода можно иногда судить о глубине свищевого хода по отношению к наружному сфинктеру. Конечно, это не основной ориентир, но тем не менее ход, расположенный кнутри от наружного жома или проходящий через небольшую его порцию, часто имеет наружное отверстие вблизи от заднего прохода.
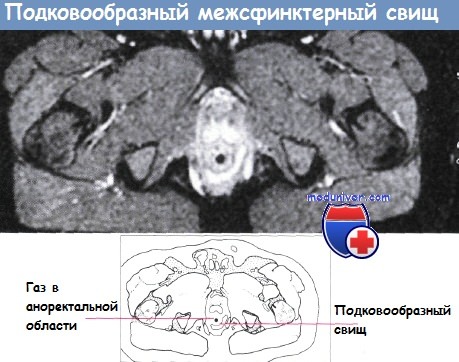
Для свищей прямой кишки вследствие перенесенного острого парапроктита характерно наличие одного наружного отверстия, при обнаружении отверстий справа и слева от ануса следует подумать о подковообразном свище. Наличие множественных наружных отверстий более характерно для какого-то специфического процесса. При осмотре оценивают количество и характер выделений из свища. Обычный (банальный) парапроктит характеризуется гноевидными выделениями желтоватого цвета, без запаха. Если при надавливании на пораженную область гной выделяется обильно, значит по ходу свища есть полость (и).
Туберкулезный процесс сопровождается обильными жидкими выделениями из свища. При актиномикозе выделения скудные, иногда крошковидные, свищевых отверстий, как правило, несколько, свищевые ходы могут быть длинными и хорошо пальпируемыми под кожей промежности и ягодиц, кожа в окружности наружных отверстий с синюшным оттенком. Достаточно редко бывает озлокачествление. При этом характер выделений из свища меняется: они становятся кровянистыми с примесью слизи.
При наружном осмотре также обращают внимание на наличие деформации промежности, рубцов, сомкнут ли анус, нет ли зияния его, есть или нет мацерация перианальной кожи, следы расчесов и т. п. Если пациент жалуется на плохое держание газов и кала, обязательна проверка рефлекса с перианальной кожи и кремастерных рефлексов путем нанесения штрихов на кожу с помощью зонда или неострой иглы. Это делают до пальпации и пальцевого исследования прямой кишки.
Пальпация перианальной области и промежности позволяет определить наличие рубцового процесса по ходу свища. При расположении свищевого хода в подкожно-подслизистом слое, т. е. интрасфинктерно, или когда ход идет через небольшую порцию анального сфинктера, его можно легко определить в виде тяжа от наружного свищевого отверстия к прямой кишке. Когда свищевой ход не определяется при пальпации можно с уверенностью сказать, что свищ транссфинктерный или даже экстрасфинктерный. Паль-паторно по ходу свища иногда можно обнаружить инфильтраты и гнойные затеки.
При пальцевом исследовании прямой кишки прежде всего определяется тонус сфинктера прямой кишки без волевого усилия и во время волевого сжатия больным заднего прохода. Эти данные обязательно вносят в протокол осмотра больного. Длительное существование свищей с обострениями воспалительного процесса нередко приводят к развитию недостаточности анального жома, предшествующие оперативные вмешательства также могут иметь последствия, поэтому нужно относиться к данному виду исследования очень серьезно. При пальцевом исследовании определяется локализация внутреннего отверстия свища, которое обычно располагается в одной из морганиевых крипт. По локализации внутреннего отверстия выделяют следующие виды свищей: задний, передний, боковой. Чаще всего свищи бывают задними.
Пальцевое исследование прямой кишки полезно дополнить пальпацией со стороны промежности, т. е. провести бимануальное исследование. При пальцевом исследовании можно выявить другие заболевания прямой кишки и анального канала, предстательной железы. Женщинам проводят вагинальное исследование. О наличии свищевого хода, идущего во влагалище, о состоянии ректовагинальной перегородки лучше всего судить при одновременном исследовании через прямую кишку и влагалище.
Проба с красителем должна применяться у всех больных со свищем прямой кишки. Для этой цели чаще всего используется 1% раствор метиленового синего. Краска маркирует внутреннее отверстие свища. Лучше всего видно окрашивание крипты при аноскопии. Отсутствие окрашивания внутреннего отверстия даже при добавлении перекиси водорода свидетельствует не о том, что связи с кишкой нет, а о том, что в области внутреннего отверстия есть воспалительный процесс и ход временно закрылся. В такой ситуации следует назначить промывание свищевого хода растворами антисептиков в течение нескольких дней и затем повторить пробу с краской. Назначение фистулографии для выявления хода и внутреннего отверстия при отрицательной пробе с краской нецелесообразно — исследование бывает информативным только при хорошей проходимости свища.
Зондирование свища дает возможность судить о направлении свищевого хода, ветвлении его в тканях, наличии гнойных полостей, отношении хода к наружному сфинктеру. Лучше пользоваться пуговчатым металлическим зондом. Его осторожно вводят в наружное свищевое отверстие и далее продвигают по ходу, контролируя с помощью указательного пальца свободной руки, введенного в кишку. Грубые манипуляции неуместны, так как это не только очень болезненно, но и опасно из-за возможности сделать ложный ход.
Когда свищ имеет короткий и прямой ход, зонд свободно проникает в просвет кишки. Если ход извилистый, зондом проникнуть во внутреннее отверстие часто не удается. При наличии гнойной полости зонд баллотирует. При множественных наружных свищевых отверстиях обычно зондируют все ходы.
При наличии интрасфинктерного или неглубокого транссфинктерного свища зонд идет по направлению к анальному каналу. Если же свищевой ход высокий, то зонд идет вверх, параллельно прямой кишке. По толщине мостика тканей между пальцем, введенным в кишку, и зондом можно судить об отношении свищевого хода к наружному сфинктеру заднего прохода.
Для всех больных со свищами прямой кишки обязательна ректороманоскопия, которая нужна для выявления состояния слизистой оболочки прямой кишки, наличии других заболеваний (новообразования, воспалительные заболевания и др.).
Если при осмотре создалось впечатление, что у больного имеется транс- или экстрасфинктерный свищ прямой кишки, необходимо дополнить обследование фистулографией. Рентгенологическое исследование с применением бариевой клизмы обычно используется в диагностике свища прямой кишки как вспомогательное при необходимости дифференцировать хронический парапроктит от других заболеваний.
Выше была упомянута необходимость оценки функции анального сфинктера, особенно при длительном существовании свища и повторных операциях по поводу него. При этом наиболее информативным методом исследования является сфинктерометрия.
Конечно, у больных со свищами прямой кишки иногда приходится проводить и другие дополнительные исследования при подозрении на наличие конкурирующих заболеваний, а также дифференциальную диагностику для выявления сопутствующих заболеваний других органов и систем. Но основными методами диагностики при наличии свища прямой кишки являются: наружный осмотр, пальпация, пальцевое исследование анального канала и прямой кишки, проба с краской, зондирование хода, ано-, ректороманоскопия, фистулография при высоких свищах, обильных выделениях и баллотировании зонда.
Большую помощь в топической диагностике свищевого хода оказывает ультрасонография.
Классификация свищей
В зависимости от расположения свищевого хода по отношению к наружному сфинктеру заднего прохода выделяют интра-, транс- и экстрасфинктерный свищи прямой кишки.
Самые простые свищи — это интрасфинктерные свищи. Их называют также подкожно-подслизистыми, краевыми. Свищевой ход, как правило, бывает прямым, рубцовый процесс не выражен, давность заболевания обычно небольшая. Наружное свищевое отверстие чаще всего локализуется вблизи от ануса, внутреннее может быть в любой из крипт.
Диагностика этого вида свищей достаточно проста: пальпация перианальной области позволяет определить свищевой ход в подслизистом и подкожном слоях, зонд, введенный в наружное свищевое отверстие, обычно свободно проходит в просвет кишки через внутреннее отверстие или подходит к нему в подслизистом слое. Проба с краской у больных с таким свищем обычно положительная. Функция сфинктера сохранена. Фистулография и другие дополнительные методы исследования, как правило, не требуются.
Транссфинктерные свищи прямой кишки встречаются чаще чем экстрасфинктерные. Причем отношение свищевого хода к наружному жому может быть разным: ход может идти через подкожную порцию сфинктера, через поверхностную, т. е. более глубоко, и еще глубже — через глубокую порцию.
Чем выше по отношению к сфинктеру расположен ход, тем чаще встречаются не прямые, а разветвленные ходы, гнойные полости в клетчатке, сильнее выражен рубцовый процесс в тканях, окружающих ход, в том числе и в сфинктере.
В 15—20 % наблюдений отмечаются экстрасфинктерные свищи, при которых ход располагается высоко, как бы огибая наружный сфинктер, но внутреннее отверстие находится в области крипт, т. е. ниже. Такие свищи образуются вследствие острого ишио-, пельвио- и ретроректального парапроктита. Для них характерно наличие длинного извитого хода, часто обнаруживаются гнойные затеки, рубцы. Нередко очередное обострение воспалительного процесса приводит к образованию новых свищевых отверстий, иногда воспалительный процесс переходит из клетчаточного пространства одной стороны на другую — возникает подковообразный свищ. Подковообразный свищ может быть и задним, и передним.
Экстрасфинктерные свищи классифицируются по степени сложности. При первой степени сложности экстрасфинктерного свища внутреннее отверстие узкое без рубцов вокруг него, нет гнойников и инфильтратов в клетчатке, ход достаточно прямой. При второй степени сложности в области внутреннего отверстия имеются рубцы, но нет воспалительных изменений в клетчатке. При третьей степени экстрасфинктерные свищи характеризует узкое внутреннее отверстие без рубцового процесса вокруг, но в клетчатке имеется гнойно-воспалительный процесс. При четвертой степени сложности у них широкое внутреннее отверстие, окруженное рубцами, с воспалительными инфильтратами или гнойными полостями в клетчаточных пространствах.
При транссфинктерных и экстрасфинктерных свищах прямой кишки обследование больного необходимо дополнять фистулографией, ультрасонографией, а также определением функции сфинктеров заднего прохода. Эти исследования необходимы для того, чтобы отличить хронический парапроктит от других заболеваний, могущих быть причиной свищей.
Дифференциальная диагностика
Свищи прямой кишки обычно приходится дифференцировать от кист параректальной клетчатки, остеомиелита крестца и копчика, актиномикоза, туберкулезных свищей, свищей при болезни Крона, эпителиального копчикового хода.
Кисты параректальной клетчатки, относящиеся к тератомам, часто нагнаиваются и опорожняются наружу. В этом случае в перианальной области образуется свищ, который нужно отличить от парапроктита. Пальпация со стороны кожи промежности и пальцевое исследование прямой кишки при наличии кистозного образования позволяют в подавляющем большинстве случаев обнаружить округлое образование плотноэластической консистенции с четкими границами. Чаще всего кисты дренируются через свищ на коже и тогда нет связи наружного отверстия свища с просветом прямой кишки. При этом зонд и краска не выявляют эту связь — ее просто нет. Но иногда киста может вскрыться одновременно и на кожу и в просвет прямой кишки — возникает полный свищ. В таких случаях внутреннее отверстие в кишке расположено высоко, выше уровня крипт, в то время как при обычном свище оно обычно локализуется в одной из крипт. Выделения из криптогенного свища прямой кишки вне обострения скудные гноевидные, из кистозной полости выделения могут быть обильными, слизистые по характеру, с крошковидными включениями, иногда — замазко- или желеобразные. При наличии кисты при ректоскопии отмечаются некоторое сужение просвета, выбухание одной из стенок кишки. При фистулографии полость кисты заполняется, контур ее обычно четкий, гладкий, в отличие от обычного парапроктита, когда при заполнении затеков и полостей контур неровный, сам ход извитой и узкий. На рентгенограмме при наличии тератомы выявляется расширение ретроректального пространства. Большую помощь в диагностике оказывает ультразвуковое исследование параректальных клетчаточных пространств.
Остеомиелит тазовых костей также может привести к образованию свищей промежности, крестцово-копчиковой и ягодичной областей. При хроническом парапроктите наружное свищевое отверстие чаще всего одно, при остеомиелите их может быть несколько, располагаются они обычно далеко от заднепроходного отверстия, связи их с просветом кишки нет. Рентгенография костей таза и позвоночника позволяет поставить правильный диагноз.
Свищи при актиномикозе обычно множественные, кожа в окружности наружных отверстий с синюшным оттенком, свищевые ходы могут быть длинными и хорошо пальпируемыми под кожей промежности и ягодиц, связь с просветом кишки не выявляется. Выделения из свищей скудные, иногда крошковидные.
При туберкулезе легких, кишечника могут быть и банальные свищи прямой кишки. Подозрение на специфический процесс вызывают случаи, когда из свищей обильно выделяется жидкий гной, при гистологическом исследовании обнаруживаются многочисленные сливающиеся гранулемы с казеозным некрозом.
Свищи при болезни Крона возникают на фоне основного заболевания как его осложнение. Характерным для болезни Крона является наличие в кишке язв-трещин, в то время как при обычных свищах воспалительные изменения в слизистой оболочке прямой кишки отсутствуют или минимальны.
Свищи прямой кишки изредка приходится дифференцировать от свищей, обусловленных воспалением эпителиального копчикового хода, когда они открываются вблизи от заднепроходного отверстия. Помогают при этом обнаружение первичных отверстий копчикового хода и отсутствие связи этих свищей с просветом прямой кишки.
Редко бывает озлокачествление свища прямой кишки; при этом выделения из него становятся кровянистыми с примесью слизи. Надежным методом диагностики является цитологическое исследование соскоба из свищевого хода, причем соскоб лучше делать из глубокой части хода, а не из области наружного отверстия. В случае необходимости подвергаются гистологическому исследованию элементы самого хода.
Лечение хронического парапроктита
Единственным радикальным методом лечения свищей прямой кишки является хирургический, т. е. наличие свища является прямым показанием к операции. Конечно, существуют противопоказания к радикальной операции, в основном это тяжелые заболевания различных органов и систем в стадии декомпенсации. Если удается добиться улучшения состояния после проведенного консервативного лечения, то операция становится возможной.
Сроки радикальной операции определяются, в основном, клиническим течением болезни. При обострении хронического парапроктита с формированием абсцесса необходимо вскрыть гнойник и только после ликвидации гнойного процесса оперировать по поводу свища. Нецелесообразно откладывать радикальное лечение надолго, так как обострение может повториться, воспалительный процесс с последующим рубцеванием стенки анального канала, сфинктера и параректальной клетчатки может привести к деформации анального канала и промежности и развитию недостаточности анального сфинктера. При наличии инфильтратов по ходу свища проводится активная противовоспалительная терапия — антибиотики, физиотерапия, после чего выполняется операция. Если же процесс течет хронически и нет обострения, операция проводится в плановом порядке. Если наступил период стойкой ремиссии, свищевые отверстия закрылись, операцию следует отложить, так как в этих условиях нет четких ориентиров для выполнения радикального вмешательства, операция может оказаться не только неэффективной по отношению к свищу, но и опасной из-за возможности повреждения тканей, не вовлеченных на самом деле в патологический процесс. Операцию следует выполнить в том случае, когда свищ вновь откроется.
Наиболее распространенные виды операций при свищах прямой кишки:
1. рассечение свища в просвет прямой кишки;
2. иссечение свища в просвет прямой кишки (операция Габриэля);
3. иссечение свища в просвет прямой кишки с вскрытием и дренированием затеков;
4. иссечение свища в просвет прямой кишки с ушиванием сфинктера;
5. иссечение свища с проведением лигатуры;
6. иссечение свища с перемещением слизистой оболочки или слизисто-мышечного лоскута дистального отдела прямой кишки для ликвидации внутреннего отверстия свища.
Выбор метода операции определяется следующими факторами:
1. локализация свищевого хода по отношению к наружному сфинктеру заднего прохода;
2. степень развития рубцового процесса в стенке кишки, области внутреннего отверстия и по ходу свища;
3. наличие гнойных полостей и инфильтратов в параректальной клетчатке.
Операции по поводу свищей прямой кишки требуют знания анатомии, физиологии и клинического опыта. Поэтому плановое лечение больных со свищами прямой кишки следует проводить только в специализированных стационарах и оперировать их должны специалисты — колопроктологи.
Срочные операции при обострении хронического парапроктита могут выполняться в общехирургических стационарах, но после стихания воспаления радикальное лечение следует проводить у специалистов. Слишком большой риск осложнений при этих вмешательствах заставляет осторожно подходить к хирургическому лечению свищей прямой кишки.
Основные осложнения после операции — это рецидив свища и недостаточность анального сфинктера. Причинами рецидива могут быть как ошибки в выборе методики операции, так и технические погрешности, а также дефекты в послеоперационном ведении больного.
Хирургическое лечение краевых, подслизистых свищей прямой кишки, а также невысоких транссфинктерных приводит к стойкому излечению и не сопровождается какими-то серьезными осложнениями. Свищи высокого уровня (глубокие транс- и экс-трансфинктерные) тоже могут быть излечены без функциональных нарушений. При рецидивных свищах, длительно существующем воспалении, наличии затеков и Рубцовых изменений в стенке кишки, сфинктере и параректальной клетчатке результаты значительно хуже. Отсюда правило: операции по поводу свищей прямой кишки следует выполнять своевременно и профессионально.
Данная информация приводится исключительно в ознакомительных целях и не должна использоваться для самостоятельного лечения.
источник
Автор: врач, научный директор АО «Видаль Рус», Жучкова Т. В., t.zhutchkova@vidal.ru
Что такое абсцессы прямой кишки (парапроктит)?
Парапроктит — гнойное воспаление тканей, окружающих прямую кишку.
Выделяют острый (впервые возникший) и хронический парапроктит (развивается как результат самопроизвольного или неправильного вскрытия (лечения) острого парапроктита).
Ректальные абсцессы нередко встречаются у больных с предшествующими аноректальными заболеваниями, диабетом, алкоголизмом и неврологическими болезнями; инфекции в этой области наиболее часто развиваются также у больных с острым лейкозом, особенно при наличии нейтропении. Так как клиническая картина может в течение длительного периода расцениваться как лихорадка неясного происхождения, важно, чтобы у больных с необъяснимой лихорадкой обязательно производились тщательное пальцевое и эндоскопическое исследования прямой кишки.
Причины возникновения абсцесса прямой кишки (парапроктита).
Причин возникновения парапроктита достаточно много:
— несоблюдение правил личной гигиены,
— травматические манипуляции в области анального канала,
— наличие заболеваний заднего прохода (геморрой, анальные трещины, криптиты и пр.)
Через особенные железы, расположенные в области заднего прохода, инфекция из просвета прямой кишки проникает в окружающие ткани. Развивается воспаление, формируется гнойник. Поэтому простое вскрытие гнойников снаружи, без санации внутреннего воспаленного участка, не приводит к стойкому выздоровлению.
Острый парапроктит возникает при быстром проникновении инфекции в параректальное (околопрямокишечное) клеточное пространство. В зависимости от иммунитета человека размеры и расположение гнойника могут быть различными. Гнойник может находиться как непосредственно под кожей промежности (подкожный — наиболее часто), так и глубоко между мышцами промежности и ягодиц (ишиоректальный — седалищно-прямокишечный, пельвиоректальный – тазово-прямокишечный, и как один из видов тазово-прямокишечного — позадипрямокишечный (ретроректальный)).
Хронический парапроктит часто возникает при самопроизвольном или неправильном вскрытии (лечении) острого парапроктита.
Острый парапроктит
Острый парапроктит возникает при быстром проникновении инфекции в параректальное клеточное пространство – подкожное (наиболее часто), ишиоректальное, пельвиоректальное, ретроректальное (очень редко). В зависимости от пораженного пространства парапроктит различают по локализации – подкожный и т.д. Внутреннее отверстие гнойника почти всегда одно, наружных гнойников может быть и два и более. Более чем у половины пациентов гнойник располагается на границе слизистой и кожи.
Симптомы острого парапроктита — это в первую очередь резкие боли, нарастающие при ходьбе, кашле и т.д. Общее состояние ухудшается, особенно при глубоких (ишиоректальных, тазово-прямокишечных) гнойниках, при этом внешних признаков – покраснения кожи, флюктуации — практически нет.
При глубоком (высоком) ишиоректальном и др. остром парапроктите состояние пациента может быть тяжелым – высокая температура, признаки интоксикации, боли в глубине таза.
Симптомы острого парапроктита
Заболевание, как правило, начинается остро. Вслед за коротким продромальным периодом с недомоганием, слабостью, головной болью появляется нарастающая боль в прямой кишке, промежности или в тазу, сопровождающаяся повышением температуры тела и ознобом. Степень выраженности симптомов острого парапроктита зависит от локализации воспалительного процесса, распространенности его, характера возбудителя, реактивности организма. При локализации гнойника в подкожной клетчатке клинические проявления выражены более ярко и определенно: болезненный инфильтрат в области заднего прохода, гиперемия кожи, повышение температуры тела вынуждают, как правило, обратиться к врачу в первые дни после начала заболевания.
Ишиоректальный абсцесс в первые дни болезни проявляется общими симптомами: познабливанием, плохим самочувствием, тупой болью в тазу и прямой кишке, усиливающимися при дефекации; местные изменения — асимметрия ягодиц, инфильтрация, гиперемия кожи — появляются в поздней стадии (5-6-й день).
Наиболее тяжело протекает пельвиоректальный парапроктит, при котором гнойник располагается глубоко в тазу. В первые дни болезни преобладают общие симптомы воспаления: лихорадка, ознобы, головная боль, боль в суставах, в тазу, внизу живота. Часто пациент обращается к хирургу, урологу, женщины — к гинекологу. Нередко их лечат по поводу острого респираторного заболевания, гриппа. Продолжительность этого периода иногда достигает 10-12 дней. В дальнейшем отмечаются усиление боли в тазу и прямой кишке, задержка стула, мочи и выраженная интоксикация.
Хронический парапроктит
Хронический парапроктит часто возникает при самопроизвольном или неправильном вскрытии (лечении) острого парапроктита.
Внутреннее отверстие абсцесса в анальном канале не заживает и остается свищ. Заживление может произойти непрочным рубцом, который при незначительном травмировании – езда на велосипеде, запор, и пр. – вновь возникает абсцесс, воспаление не том же месте анального канала, при этом локализация абсцесса может быть в другом месте промежности. После неправильного вскрытия и лечения рана на промежности не зарастает – прямокишечный свищ остается, при этом происходит повторное заражение кишечной флорой через внутреннее отверстие свища.
У большинства больных причину инфекции выявить не удается. Ректальные абсцессы обычно очень болезненны, легко обнаруживаются при пальпации, часто видимы при осмотре. Лечение заключается в проведении разреза и дренировании.
Диагностика
Первая и главная задача диагностики острого парапроктита — на основании жалоб пациента, клиники и осмотра распознать наличие и локализацию гнойника в клетчаточном пространстве, окружающем прямую кишку.
Выявляют заболевание при осмотре и пальцевом исследовании прямой кишки.
Для исключения осложнений острого парапроктита женщинам также необходимо проконсультироваться у гинеколога, а мужчинам — у уролога.
Лечение острого парапроктита только хирургическое. Операция должна быть выполнена сразу после постановки диагноза. Операция проводится под наркозом.
Целью операции является вскрытие гнойника (абсцесса) и удаление гноя. После операции проводят перевязки, назначают антибиотики, витамины, средства, повышающие иммунитет. Такая операция может быть проведена в любом хирургическом стационаре.
Однако вскрытие гнойника не является радикальной операцией: после нее, как правило, возникают повторные нагноения (формируется хронический парапроктит). Причина такого явления в сохранении воспалительного канала (свища) между прямой кишкой и окружающими тканями.
Для полного излечения необходима повторная операция, выполненная в специализированном проктологическом стационаре. В результате такой операции связь между полостью кишки и гнойника ликвидируется. Она называется радикальной, т.к. приводит к полному излечению.
При несвоевременном хирургическом лечении острого парапроктита возможно развитие осложнений: гнойное разрушение стенки прямой кишки и/или стенки мочеиспускательного канала у мужчин, прорыв гноя во влагалище у женщин. Самым грозным осложнением является прорыв гноя в полость таза, что при поздней постановке диагноза может привести к смерти.
После вскрытия гнойника спонтанно или хирургическим способом без ликвидации гнойного хода и пораженной крипты в дальнейшем, как правило, формируется свищ прямой кишки. Если свищ не образовался, но при этом остался очаг воспаления в области анальных желез и межсфинктерного пространства, то через какое-то время возникает рецидив острого парапроктита.
| Название | Форма выпуска | Владелец рег/уд |
 | Бактериофаг колипротейный  |
Лечение и профилактика гнойно-воспалительных и энтеральных заболеваний, дисбактериозов, вызванных бактериями протея и энтеропатогенной кишечной палочки в составе комплексной терапии:
- заболевания уха, горла, носа, дыхательных путей и легких (воспаления пазух носа, среднего уха, ангина, фарингит, ларингит, трахеит, бронхит, пневмония, плеврит);
- хирургические инфекции (нагноения ран, ожоги, абсцесс, флегмона, фурункулы, карбункулы, гидроаденит, панариции, парапроктит, мастит, бурсит, остеомиелит);
- урогенитальные инфекции (уретрит, цистит, пиелонефрит, кольпит, эндометрит, сальпингоофорит);
- энтеральные инфекции (гастроэнтероколит, холецистит), дисбактериоз кишечника;
- генерализованные септические заболевания;
- гнойно-воспалительные заболевания новорожденных (омфалит, пиодермия, конъюнктивит, гастроэнтероколит, сепсис и др.);
- другие заболевания, вызванные протеем и кишечной палочкой.
Важным условием эффективной фаготерапии является предварительное определение фагочувствительности возбудителя.
источник
Формирование свища при остром парапроктите происходит спонтанно, либо после некачественно выполненной операции. Располагается свищ в области поврежденной анальной железы, а его отверстие выходит наружу, и, как правило, находится рядом с прямой кишкой.
Через свищ происходит постоянное инфицирование. Больные жалуются на гнойные выделения, которые пачкают нижнее белье, а также ощущается дискомфорт и незначительные болевые ощущения в области анального отверстия.
В большинстве случаев свищ прямой кишки формируется из-за гнойного воспаления параректальной клетчатки, и его появление указывает на уже присутствующий острый или хронический парапроктит.
Причины образования фистулы следующие:
- несвоевременное обращение к врачу при развитии парапроктита;
- неправильно назначенное лечение;
- неправильное выполнение операции для удаления абсцесса, сопровождающееся только вскрытием и дренированием гнойника без назначения правильно подобранной антибиотикотерапии.
Сам парапроктит чаще провоцируется смешанной флорой:
- кишечной палочкой;
- стафилококками;
- стрептококками.
В более редких случаях гнойное воспаление вызывается такими специфическими инфекционными агентами, как возбудители туберкулеза, сифилиса, хламидиоза, актиномикоза или клостридиями.
Немаловажное значение в создании предпосылок для возникновения парапроктита и свища имеет и состояние иммунитета. У многих больных острые или хронические парапроктиты протекают без формирования фистулы в прямую кишку, но при сбоях в иммунной системе они формируются.
Причинами таких нарушений защитной системы организма человека могут становиться следующие состояния:
- специфические инфекционные заболевания;
- нарушения стула: частые запоры или поносы;
- острые и хронические инфекции кишечника;
- наличие в анамнезе кишечных заболеваний: энтерит, болезнь Крона, геморрой, трещины ануса, папиллит, проктит, криптит, рак кишечника и язвенный колит.
Прямокишечные свищи подразделяются на несколько видов. Они могут быть полными, неполными и внутренними.
У полных свищей всегда есть два отверстия – внутреннее, расположенное в анальной крипте и открывающееся в просвет кишки, и наружное на поверхности кожи, чаще всего рядом с анусом.
Для неполного свища характерно наличие только внутреннего отверстия на поверхности слизистой. Большинство авторов утверждают, что неполная фистула – это временное явление, всего лишь стадия формирования полного свища, поскольку рано или поздно происходит расплавление окружающих тканей, и свищевой ход отрывается наружу.
При внутренних свищах оба отверстия, и входное, и выходное, находятся в стенке прямой кишки.
По расположению свищевого хода относительно наружного прямокишечного сфинктера свищи делят на внутрисфинктерные, внесфинктерные и чрезсфинктерные.
Внутрисфинктерные, или подкожно-подслизистые, или краевые свищи – самая простая разновидность прямокишечных фистул. Они обычно имеют прямой свищевой ход без рубцов и открываются наружным отверстием рядом с анусом. Внутреннее отверстие такого свища расположено на поверхности кишечной крипты.
Ход чрезсфинктерного свища идёт на разной глубине через внешний сфинктер прямой кишки. Эта разновидность свищей имеет одну особенность: чем выше залегает ход по отношению к сфинктеру, тем он больше разветвляется, тем чаще в параректальной клетчатке образуются гнойные затёки, а вокруг свища формируется рубцовая ткань. Рубцы могут захватывать и сам сфинктер, приводя к его деформации и нарушениям функции.
Третья разновидность прямокишечных свищей, внесфинктерный свищ, отличается тем, что его внутреннее отверстие располагается на поверхности кишечной крипты, а сам ход идёт достаточно высоко, не затрагивая, а огибая наружный жом. Такие фистулы обычно формируются при локализации гнойного очага в тазово-прямокишечном, подвздошно-прямокишечном и позадипрямокишечном клетчаточных пространствах, а их частота составляет 15 – 20% от общего числа случаев заболевания.
Для внесфинктерных свищей типичны извитость и достаточно большая протяжённость хода, образование гнойных затёков и формирование рубцов вокруг канала свища, а также появление новых наружных отверстий при повторных обострениях процесса. Возможен и переход воспаления на клетчаточное пространство противоположной стороны с образованием подковообразного свища.
Наличие гнойных затёков и рубцов по ходу внесфинктерной фистулы имеет значение для выбора метода операции при лечении такого свища. В связи с этим существует классификация, выделяющая 4 степени сложности внесфинктерных свищей:
- I степень – вокруг узкого внутреннего отверстия рубцов нет, ход свища прямой, в параректальной клетчатке нет ни гнойных затёков, ни инфильтратов
- II степень – появляются рубцы вокруг внутреннего отверстия, но инфильтратов и гнойников в клетчатке нет
- III степень – вход в канал свища узкий, без рубцов, в клетчатке есть воспалительные инфильтраты и гнойники
- IV степень – входное отверстие широкое, вокруг него множественные рубцы, в параректальной клетчатке есть инфильтраты и гнойники
Не имеет особого значения, как расположен свищ прямой кишки – симптомы заболевания схожи при разных его формах.
При свище прямой кишки пациент замечает на коже перианальной области наличие ранки – свищевого хода, из которой периодически выделяется сукровица и гной, пачкающие белье. В связи с этим больной вынужден часто менять прокладки, обмывать промежность, делать сидячие ванны. Обильные выделения из свищевого хода вызывают зуд, мацерацию и раздражение кожи, сопровождаются дурным запахом.
Если свищ прямой кишки хорошо дренируется, болевой синдром выражен слабо; сильная боль обычно возникает при неполном внутреннем свище вследствие хронического воспаления в толще сфинктера. Усиление боли отмечается в момент дефекации, при прохождении калового комка по прямой кишке; после долгого сидения, при ходьбе и кашле.
Свищи прямой кишки имеют волнообразное течение. Обострение наступает в случае закупорки свищевого хода грануляционной тканью и гнойно-некротической массой. Это может приводить к формированию абсцесса, после спонтанного вскрытия которого острые явления стихают: уменьшается отделяемое из ранки и боли. Тем не менее, полного заживления наружного отверстия свища не происходит и чрез какое-то время острая симптоматика возобновляется.
В период ремиссии общее состояние пациента не изменено, и при тщательном соблюдении гигиены качество жизни сильно не страдает. Однако длительное течение свища прямой кишки и постоянные обострения заболевания могут приводить к астенизации, ухудшению сна, головной боли, периодическому повышению температуры, снижению трудоспособности, нервозности, снижению потенции.
Сложные свищи прямой кишки, существующие продолжительное время, часто сопровождаются тяжелыми местными изменениями – деформацией анального канала, рубцовыми изменениями мышц и недостаточностью анального сфинктера. Нередко в результате свищей прямой кишки развивается пектеноз – рубцевание стенок анального канала, приводящее к его стриктуре.
Определению диагноза в подавляющем большинстве случаев не сопутствуют какие-либо трудности. В частности в этом вопросе отталкиваются от жалоб пациента, визуального осмотра соответствующей области на предмет наличия свищевых ходов, пальпации (ректальное исследование, при котором производится пальцевое исследование прямой кишки с последующим выявлением свищевого хода, определяемого в этом процессе в качестве «провала» со стороны кишечной стенки).
Также проводится исследование с использованием специального зонда, при котором уточняется направление свища, а также область, в которой находится входное отверстие в рамках слизистой стенки прямой кишки. В любом случае проводятся пробы с применением красителей, за счет чего имеется возможность установления конкретного типа свища (полный, неполный свищ). Метод ректороманоскопии позволяет выявить в слизистой стенки кишки воспалительный процесс, а также актуальность сопутствующих опухолевых образований, геморроидальных трещин и узлов, которые рассматриваются в качестве предрасполагающих факторов для формирования свищей.
Женщинам в обязательном порядке необходимо проведение гинекологического исследования, ориентированного на исключение свища влагалища.
Многие задаются вопросом, возможно ли лечение свища прямой кишки без операции? Начать необходимо с того, что никакие действия не должны осуществляться без предварительной консультации лечащего врача. Именно он может и должен определять итоговую восстановительную тактику. Чаще всего специалистом назначается терапия антибиотиками, применение обезболивающих и местных заживляющих наименований.
Настоятельно рекомендуется обратить внимание на то, что:
- предпринимаются подобные мероприятия для облегчения состояния пациента;
- физиотерапевтические процедуры могут назначаться в процессе подготовки к хирургическому вмешательству;
- это необходимо для уменьшения риска осложнений после операции, направленной на то, чтобы удалить параректальный свищ и любой другой;
- применять народные средства при таком диагнозе не рекомендуется, потому как они не способны удалить свищ или хотя бы купировать его последующее развитие – об этом свидетельствуют многочисленные отзывы.
Ведущей методикой лечения свищей следует считать хирургическую. Удаление или иссечение свища прямой кишки – это единственный радикальный способ лечения. После наступления ремиссии выполнение хирургической операции нерационально, так как в этой стадии доктор не будет видеть четких ориентиров, по которым необходимо проводить иссечение тканей.
- Плановые вмешательства могут выполняться при появлении гнойника – абсцесса прямой кишки. Для этого хирург вскрывает его и дренирует.
- Далее больному назначается массивная антибиотикотерапия, направленная на устранение возбудителя заболевания. Выбор препаратов зависит от причины формирования свища, и антибиотики вводятся не только перорально и парентерально, но и в виде растворов для промывания созданной во время операции дренажной системы.
- Для ускорения наступления необходимого лечебного эффекта и при отсутствии противопоказаний больному назначается физиотерапия (УФО и электрофорез).
После устранения всех острых воспалительных процессов пациенту выполняется следующая операция. Для удаления свища могут проводиться различные виды хирургических вмешательств, направленные на рассечение или полное иссечение тканей свищевого хода. При необходимости во время операции врач может выполнять:
- ушивание сфинктера;
- дренирование гнойных карманов;
- смещение мышечно-слизистого или слизистого лоскута тканей для полного закрытия сформировавшегося внутреннего хода фистулы прямой кишки.
Выбор способа вмешательства зависит от клинического случая. Нередко полный объем операции становится известным уже после ее начала, то есть после того, как хирургу сможет визуально оценить локализацию свища, наличие уплотнений и гнойных затеков, тяжесть наступивших рубцовых поражений в параректальной области.
Далее хотелось бы обратить внимание на то, что именно нужно будет сделать для того, чтобы восстановиться после любого типа хирургического вмешательства.
Обычно уже через несколько часов после операции пациенту разрешают пить жидкость. По мере отхождения от наркоза возможно возникновение дискомфорта и достаточно интенсивных болезненных ощущений. Поэтому в течение первых трех суток пациенту назначают обезболивающие препараты.
На место операционной раны накладывают повязку, в анальное отверстие вводят газоотводную трубку и гемостатическую губку. Их удаляют через сутки после операции во время первой перевязки. Перевязки достаточно болезненны, для облегчения процедуры больному назначают обработку местными обезболивающими препаратами (мазями, гелями). В этот период врач должен тщательно следить за процессом заживления, важно, чтобы края раны не слипались и в ней не образовывались недренируемые карманы.
Если проводилось удаление сложных свищей, то через неделю после операции понадобится перевязка под анестезией. Во время нее делают глубокую ревизию раны и затягивают лигатуру. Для быстрого заживления раны и уменьшения неприятных ощущений врач может назначить сидячие ванночки с отваром ромашки или слабым раствором марганцовки.
В первые двое суток после операции больному назначается специальная жидкая диета (кефир, вода, немного вареного риса). Это делается для того, чтобы у больного несколько дней после оперативного вмешательства не было дефекации. В отсутствии стула послеоперационная рана не будет инфицироваться каловыми массами, и процесс заживления пойдет быстрее.
В послеоперационном периоде пациенту важно соблюдать правильную и сбалансированную диету, питание должно быть дробным, есть нужно небольшими порциями 5-6 раз в день. Из рациона исключаются жирные, жареные, острые, маринованные блюда, копчености, пряности, газированная вода. Следует отдавать предпочтение продуктам с большим содержанием клетчатки (овощи, фрукты), включить в меню каши, зерновой хлеб, кисломолочные продукты и пить больше жидкости.
Это поможет добиться мягкого стула и наладить работу кишечника. Следует избегать запоров и при необходимости принимать слабительные препараты.
После выписки из стационара пациенту нужно быть особенно внимательным к собственному самочувствию и незамедлительно обратиться к врачу при возникновении следующих симптомов:
- Резкое повышение температуры.
- Постоянные боли в области живота.
- Недержание кала, избыточное газообразование.
- Болезненная дефекация или мочеиспускание.
- Появление из заднего прохода гнойных или кровянистых выделений.
Эти проявления указывают на развитие осложнений, необходимо не затягивать обращение к специалисту и не заниматься самолечением. При отсутствии осложнений пациент через две-три недели может вернуться к обычной жизни. Полное восстановление и заживление ран происходит через шесть недель после операции.
При выписке из стационара обязательно обсудите с врачом, когда придти на прием для контрольного обследования.
Светлана К. 35 лет:
Свищ образовался в результате перенесенного парапроктита. Сначала на коже появилось что-то вроде фурункула, который вскрылся сам собой. Но чем я только не прикладывала, ранка не заживала, постоянно выделялся гной и сукровица. Долго стеснялась идти к врачу, но когда гной уже просто стал литься постоянно, все-таки решилась. Обнаружили свищ прямой кишки – очень неприятное и болезненное состояние. Когда сделали операцию, неделю не могла ни сесть, ни встать. Но благополучно вылечилась и теперь, надеюсь, такого не повториться. На коже остался лишь маленький след от швов.
Геннадий Р. 49 лет:
Мне делали иссечение свища в просвет прямой кишки под общим наркозом. В больнице находился 7 дней, и когда сняли швы, поехал домой с подробными рекомендациями врача. Но, скажу честно, не все рекомендации выполнял, решил, что рана уже зажила, и беспокоиться не стоит. Через какое-то время стал замечать, что в стуле присутствуют гнойные выделения, похожие на те, что были до операции. Побежал сразу к врачу, и вовремя – удалось избежать рецидива. Пролечился антибиотиками, свечами, диетой, и все пришло в норму, поэтому помните, что послеоперационный период очень важен в процессе восстановления и соблюдайте рекомендации обязательно.
В период реабилитации для заживления раны часто используются сидячие ванночки и спринцевания. Ванночки можно готовить с отварами лечебных трав:
Можно готовить для ванночек и раствор морской соли (на 5 л — 1 ст. ложка). Сидеть в них нужно не менее 15 минут. Те же отвары применяются и для спринцевания.
При длительном течении свищ прямой кишки может вызывать:
- В некоторых случаях воспалительные и некротические процессы, происходящие в параректальной области, вызывают разрастание соединительной ткани (т. е. рубцевание) и сужение анального канала.
- Деформирование анального сфинктера и изменение состояния мышц, окружающих эту анатомическую область. В результате у больного развивается недостаточность сфинктера прямой кишки.
- Самым тяжелым осложнением свища прямой кишки может становиться раковая опухоль этой части кишечника.
Для профилактики свищей и парапроктитов необходимо следующее:
- умеренно употреблять различные острые блюда, соусы, алкоголь;
- избегать консервированных продуктов;
- проводить профилактику запоров;
- избегать перенапряжения.
Для профилактики запоров необходимо употреблять ежедневно полторы-две ложки молотых отрубей. А также включайте в рацион больше продуктов, богатых пищевой клетчаткой – фрукты, овощи, овсяную крупу, и пить не менее 2 литров воды.
Интрасфинктерные и невысокие транссфинктерные свищи прямой кишки обычно поддаются стойкому излечению и не влекут за собой серьезных осложнений. Глубокие транссфинктерные и экстрасфинктерные свищи часто рецидивируют.
Длительно существующие свищи, осложненные рубцеванием стенки прямой кишки и гнойными затеками, могут сопровождаться вторичными функциональными изменениями.
При появлении болей в области ануса и выделений гнойного или сукровичного характера следует обратиться к проктологу.
После выполнения осмотра и опроса пациента для уточнения диагноза врач назначит ряд лабораторных и инструментальных исследований; зондирование свищевого хода с контрастными тестами, аноскопию, ректороманоскопию, УЗИ, КТ и пр.
При подозрении на туберкулез или сифилис больному необходимы консультации фтизиатра или венеролога.
Я наконец избавилась от свища прямой кишки. Очень намучилась с этой проблемой. 3 раза делала операцию в разных городах. И причем полнейшее разочарование после каждой. После последней операции была высокая температура , а место операции было воспалённым, боли были хуже чем до неё. Помимо всего этого после операции держалась температура, а само место не заживало. меня в таком состоянии выписали домой.
Дочь настояла на том, чтобы пойти на консультацию в проктологический центр на Таганке, там меня заверили в том, что все излечимо и это тоже не страшно. Наотрез отказалась сразу же от операций, а мне их предлагать и не собирались, предложили нетрадиционный метод лечения, который разработал научный отдел центра по итогам моего обследования. И вот уже прошло полгода, не беспокоит абсолютно ничего.
Это очень серьезно, пробуйте обходится без операций. Ни одному человеку не пожелаю этого, потому что знаю сколько страданий приносит это заболевание.
источник