Абсцесс брюшной полости может сформироваться под диафрагмой, в тазовой полости, а ещё в почке, селезёнке, поджелудочной железе, печени и других органах. Как правило, такая патология является последствием травм, воспалений или прободения кишечника.
В брюшной полости могут сформироваться такие абсцессы – внутрибрюшинные, забрюшинные, внутриорганные. Первые два типа болезни формируются в зоне анатомических каналов, карманов, сумок брюшины и межорганных пространствах. А внутриорганные формируются в самих органах, о чём и говорит название абсцесса.
Медики определили, что гнойник в теле человека начинает появляться после перенесённых травм, инфекционных болезней, прободений и воспалений. Поддиафрагмальный тип развивается в том случае, когда инфицированная жидкость из поражённого органа перемещается наверх брюшной полости. Новообразования в средней части пространства прогрессируют по причине разрыва или повреждения аппендикса, воспаления в кишечнике или дивертикулеза. Абсцессы полости таза образуются по тем же причинам, что и вышеперечисленные, а также при заболеваниях органов, которые расположены в этой области.
Формированию и прогрессированию недуга способствует наличие таких бактерий:
- аэробные – кишечная палочка, протей, стрептококки, стафилококки;
- анаэробные – клостридии, бактероиды, фузобактерии.
Помимо бактерий, источником гнойного процесса может быть наличие паразитов в организме.
Появление гнойника в аппендиксе или поджелудочной железе провоцируется инфекционным воздействием. В межкишечном пространстве развивается абсцесс после деструктивного аппендицита, перфорации язвенных образований и перитонита гнойной формы.
Абсцессы в зоне таза у женщин формируются вследствие гинекологических патологий. Причины образования опухоли в иных органах брюшной полости могут быть такие:
- в почках – провоцируется бактериями или инфекционными процессами;
- в селезёнке – инфекция проникает в орган с кровотоком и повреждает селезёнку;
- в поджелудочной – проявляются после приступа панкреатита острой формы;
- в печени – злокачественные бактерии попадают из кишечника в печень по лимфатическим сосудам, из заражённого желчного пузыря, из места инфекции в брюшине или из другого органа.
Зачастую абсцесс не является первичной патологией, а только осложнением при разных недугах. Доктора диагностируют, что после проведения операции в брюшной полости может сформироваться такое гнойное образование.
В медицинской практике доктора неоднократно сталкивались с разными формами недуга. В связи с этим абсцессы брюшной полости разделяются на такие типы:
- внутрибрюшинный;
- забрюшинный;
- внутриорганный.
По первоисточнику абсцесс разделяют по таким характеристикам:
- после травм;
- после операции;
- метастатический;
- перфоративный.
В зависимости от возбудителя, который спровоцировал гнойный процесс, подразделяется на:
- бактериальный;
- паразитарный;
- некротический.
Абсцессы могут быть разного количества, а именно:
Также отмечают различие гнойного процесса в зависимости от места расположения:
- пристеночный;
- внутриорганный;
- межмышечный;
- поддиафрагмальный;
- аппендикулярный;
- тазовый.
В основном признаки недуга проявляются по-разному. Наиболее часто абсцесс брюшной полости характеризуется лихорадкой и дискомфортом в зоне живота. Также для прогрессирования недуга характерны тошнота, нарушенный стул, частое мочеиспускание, плохой аппетит и похудение.
Ещё у патологии есть характерные симптомы:
- ускоренное сердцебиение;
- напряжённые мышцы передней стенки живота.
Если болезнь развилась в поддиафрагмальной зоне, то к вышеупомянутым основным признакам добавляются и иные показатели:
- болевые приступы в зоне подреберья, которые прогрессируют при вдохе и переходят на лопатку;
- изменение в ходьбе больного – туловище наклоняется в сторону;
- высокая температура тела.
Во время первичного осмотра пациента, доктору важно определить основные симптомы. При принятии горизонтального положения больной чувствует неприятные ощущения в районе гнойного процесса. Также, диагностируя абсцесс, важно учитывать состояние языка — появляется сероватый налёт и сухость слизистой рта. Живот при воспалении немного вздувается. Доктор обязательно проводит пальпацию передней брюшной стенки, во время которой пациенту прощупывают воспалённую зону. При обнаружении гнойника больной почувствует сильную боль.
После проведения физикального осмотра, больного направляют на проведение общеклинических и биохимических анализов крови, мочи и кала.
Во время диагностирования недуга, ещё нужно провести такие инструментальные исследования:
- УЗИ;
- рентген;
- КТ и магнитно-резонансная томография;
- пункция.
Рентген позволяет обнаружить в теле больного с поражённой стороны купол диафрагмы, который немного приподнялся, в плевральной полости можно выявить реактивный выпот. А при поддиафрагмальном типе абсцесса, на снимке заметен газовый пузырь с определённым уровнем жидкости под ним.
В медицине лучшим методом исследования считается УЗИ. Во время такого исследования можно точно диагностировать недуг, рассмотреть состояние органа и определить локализацию, размер и плотность гнойника.
При осложнённом диагностировании болезни и в целях установления дифференциального диагноза доктора назначают компьютерную томографию и лапароскопию.
После того как доктором проведено УЗИ, и диагноз «абсцесс брюшной полости» подтверждён с помощью КТ, то можно назначать схему лечения. Самый эффективный и кардинальный способ лечения – операция.
Способ и объем хирургического вмешательства зависит от места расположения патологического процесса. При гнойном процессе обширных размеров производится разрез передней брюшной стенки с дальнейшим удалением гнойника.
Если же у пациента несколько абсцессов маленьких размеров, то используется метод дренирования. При этом делают несколько небольших проколов через кожу и, под контролем УЗИ аппарата, удаляют гной.
При лечении больного, врачи стараются найти более адекватные и консервативные способы устранения недуга для предотвращения разных осложнений. На любой стадии больному назначаются антибиотики. Такие препараты используются для уменьшения гематогенного размножения инфекции, поэтому медикаментозная терапия проводится до и после операции. Также доктор может назначить лекарства для подавления кишечной микрофлоры.
Так как абсцесс в брюшной полости — заболевание, которое может рецидивировать даже после проведения операции и очистки органа, то прогноз на жизнь зависит от многих факторов. Для установления предположительной продолжительности жизни, доктор учитывает показатели обследования, общее состояние пациента, его возраст, объем поражения инфекцией органа и место расположения гнойника.
По статистическим данным докторов, от абсцесса умирают 10–35% пациентов. Если же у пациента развилось несколько гнойников, то прогноз будет неблагополучным.
Дабы не допустить развития тяжёлой гнойной патологии, доктора советуют вовремя проходить обследование и своевременно устранять такие недуги:
- гастроэнтерологические болезни;
- острые хирургические патологии;
- воспаления женских половых органов.
Предотвратить формирование гнойника довольно просто, если вовремя выявить причину и своевременно её ликвидировать.
источник
Стенки брюшной полости выстилает париетальная брюшина, а на наружной поверхности внутренних органов, расположенных здесь, лежит висцеральная брюшина. Между этими двумя листками имеется небольшое количество жидкости, которое обеспечивает свободное скольжение органов во время их сокращений. Листки брюшины очень хорошо снабжены сосудами и реагируют воспалением на любое попадание инфекции.
Брюшина имеет высокие пластические свойства. Это означает, что она способна быстро склеиваться вокруг первичного инфекционного очага, останавливая распространение гноя по всей брюшной полости. Нередко развивается спаечный процесс между петлями кишечника, сальником, внутренними органами. Это создает условия для формирования ограниченных участков гнойного воспаления – абсцессов брюшной полости.
По сути, такой абсцесс является ограниченным перитонитом. Он окружен плотной капсулой из листков брюшины и стенок органов. Расположение этого очага зависит от первичной локализации патологического процесса (желчный пузырь, аппендикс и так далее), а также от степени миграции гнойного содержимого под действием гравитации или распространения инфекции по лимфатическим или венозным путям.
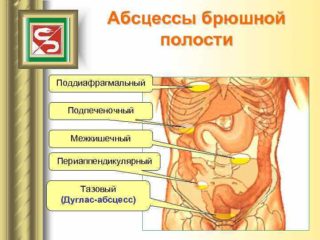
Различают 4 основных вида абсцессов брюшной полости:
- поддиафрагмальный;
- малого таза;
- периаппендикулярный;
- межкишечный (одиночный и множественные).
Несмотря на общность патогенеза, клинические проявления этих заболеваний различаются. Хирург должен обладать большим опытом, чтобы распознать такие абсцессы на ранней стадии.
Диафрагма представляет собой мышечную стенку, отделяющую брюшную полость от грудной. Она имеет форму двух куполов, по окружности прикрепленных к ребрам и позвоночнику, а в центре приподнятых над внутренними органами. В этих отделах наиболее высока вероятность образования поддиафрагмального абсцесса. Патология возникает как у мужчин, так и у женщин и в половине случаев вызвана хирургическим вмешательством на органах брюшной полости.
Заболевания, которые могут осложниться поддиафрагмальным абсцессом:
В редких случаях причину образования гнойника установить не удается, и тогда он называется первичным поддиафрагмальным абсцессом.
Значительно чаще наблюдаются острые абсцессы, сопровождающиеся клинической симптоматикой. Хронические гнойные очаги сохраняются в тканях под диафрагмой более полугода и не сопровождаются явными проявлениями.
Пациента беспокоят постоянные боли в правом или левом подреберье. Из-за раздражения окончаний диафрагмального нерва эти ощущения могут иррадиировать (распространяться) в верхнюю часть спины, лопатку, дельтовидную мышцу. Вследствие этой же причины возникает частая тошнота и икота.
Появляются рвота, потеря аппетита, постоянный кашель, затрудненное дыхание, потливость, в тяжелых случаях, особенно у пожилых людей, – спутанность сознания.
Для поддиафрагмального абсцесса типична затяжная лихорадка с ознобами. Сердцебиение и дыхание учащаются.
При осмотре врач отмечает вынужденное положение больного: пациент лежит на спине или боку, реже находится полусидя. Отмечается сухость языка и слизистых, язык обложен серым налетом. Часто регистрируется сухой кашель. Живот несколько вздут. При его пальпации возникает боль справа или слева в подреберье. Могут быть болезненны и межреберные промежутки в области VIII-XII ребер.
Если абсцесс очень большой, отмечается выпирание нижних ребер и межреберных пространств на соответствующей стороне. Грудная клетка становится асимметричной. Поколачивание по реберной дуге болезненно. Гнойник смещает печень вниз, поэтому ее нижний край становится доступным для пальпации (прощупывания). Если не определить верхний край печени, то может создаться неправильное предположение об ее увеличении.
В тяжелых случаях происходит сдавливание венозной системы брюшной полости. В результате возникают отеки ног, увеличение живота (асцит). Нарушение функции печени сопровождается желтушностью кожи. Перистальтика кишечника замедляется.
Больной часто растерян, встревожен и не понимает причин своего плохого самочувствия.
- сепсис и септицемия при попадании микробов в кровоток;
- общая слабость, истощение;
- абсцессы мозга, легких или печени;
- разрыв диафрагмы;
- перикардит, медиастинит, пневмония;
- обструкция нижней полой вены, через которую кровь возвращается к сердцу;
- тромбофлебит;
- плеврит, асцит, отеки;
- менингит;
- геморрагический синдром.
В анализе крови изменения соответствуют воспалительному процессу. Увеличивается СОЭ, количество лейкоцитов, возникает нейтрофилез и сдвиг лейкоформулы влево.
Важное значение в быстрой диагностике поддиафрагмального абсцесса имеет рентгенологическое исследование. Правый купол диафрагмы приподнимается вверх и уплощается. При рентгеноскопии определяется снижение его подвижности.
Нижняя доля правого легкого может сжиматься, возникает ее ателектаз. В отдельных случаях отмечается реакция плевры на воспаление с другой стороны диафрагмы, и развивается выпот в плевральную полость. Эти процессы приводят к снижению прозрачности легочного поля на стороне поражения.
Признак, специфичный для поддиафрагмального абсцесса, – пузырь с горизонтальным уровнем жидкости и полусферой газа над ним.
Используются и рентгеноконтрастные методы исследования органов пищеварения.
Наилучшая визуализация абсцесса достигается с помощью ультразвукового исследования, компьютерной или магнитно-резонансной томографии органов брюшной полости.
Поддиафрагмальный абсцесс необходимо вскрыть и очистить (дренировать). Такая операция очень сложна технически, так как несет опасность попадания микробов во вскрытую брюшную или грудную полость. Из-за этого хирурги обычно применяют доступ со стороны спины. Разрез проводят от позвоночника до подмышечной линии, удаляют часть XI-XII ребер, отслаивают плевру, а затем вскрывают диафрагму и достигают абсцесса. Его очищают, оставляя в его полости тонкую трубочку, через которую оттекает содержимое гнойника.
В некоторых случаях при небольших поверхностных абсцессах возможно их чрескожное дренирование с помощью специальной длинной иглы, вводимой под контролем рентгеновских лучей или УЗИ.
При неполном очищении полости абсцесса возможно его рецидивирование.
Одновременно пациенту назначают массивную антибиотикотерапию, направленную на уничтожение микробов, которые могут случайно попасть в кровь. При длительном течении процесса необходима так называемая нутритивная поддержка – внутривенное введение питательных смесей для быстрого восстановления энергетического баланса организма.
Если такой абсцесс не лечить, он в большинстве случаев приводит к летальному исходу на фоне прогрессирующей интоксикации. Наилучшие результаты лечения достигаются при сочетании открытой операции и массивного применения антибиотиков.
Для профилактики поддиафрагмальных абсцессов любой пациент, которому была сделана операция на органах грудной или брюшной полости, в первые 2 суток должен начать дыхательную гимнастику. Активные вдохи и выдохи заставляют диафрагму двигаться, что препятствует образованию ограниченного гнойника.
Такой гнойник возникает между петлями кишечника, сальником, брыжейкой. Размеры абсцессов обычно невелики, но их может быть несколько. Основные причины:
- деструктивный аппендицит;
- прободная язва желудка или кишечника;
- остаточные явления после перенесенного разлитого перитонита;
- последствия оперативных вмешательств на органах брюшной полости.
При появлении межкишечного абсцесса в послеоперационном периоде состояние больного ухудшается. Нарастает интоксикация, следствием которой является потеря аппетита, слабость, потливость. Возможны тошнота и рвота. Температура повышается в разной степени, к вечеру достигая фебрильных цифр.
Больной жалуется на умеренные тупые боли в животе, которые могут быть непостоянными. Болезненность часто локализована в области пупка. Иногда наблюдается вздутие живота. У детей возникает понос, в стуле появляется примесь слизи, реже кровь.
В отличие от острых хирургических заболеваний, живот при межкишечном абсцессе мягкий, симптомов раздражения брюшины нет. Лишь в месте локализации гнойника всегда отмечается болезненность при пальпации.
Если абсцесс имеет крупный размер и близко подходит к передней брюшной стенке, могут определяться признаки ее защитного напряжения – повышенная плотность мышц живота. Вероятен отек и покраснение кожи в этой области.
Межкишечный абсцесс может осложниться обтурационной (вызванной сдавлением) кишечной непроходимостью. В этом случае возникает задержка стула, отсутствие газов, вздутие и боли в животе.
Распознать межкишечный абсцесс довольно сложно. Изменения в крови неспецифичны и отражают воспаление: повышается СОЭ, растет количество лейкоцитов за счет нейтрофильных форм. Рентгенологически определяется очаг затемнения. Уровень жидкости и газ видны очень редко. Большую помощь в диагностике оказывает УЗИ, с помощью которого врач определяет размеры и локализацию гнойника. Обычно гнойные очаги можно увидеть посредством томографии органов брюшной полости.
В сомнительных случаях назначается лапароскопия для поиска абсцессов между кишечными петлями. Иногда требуется диагностическая лапаротомия.
Назначается антибактериальная терапия, общеукрепляющие средства, внутривенное введение растворов. Если через 1-2 дня состояние больного не улучшается, межкишечный абсцесс лечится хирургически. Определяется зона точной проекции гнойника на брюшную стенку, проводится ее разрез, удаление гноя и дренирование полости абсцесса. Несколько раз в день ее промывают лекарственными растворами, через неделю дренаж удаляют.
Это патологическое состояние чаще всего развивается после острого аппендицита или гинекологических вмешательств. Он также может осложнить течение болезни Крона, дивертикулита или любой операции на органах брюшной полости. Абсцесс малого таза довольно долго протекает бессимптомно, порой достигая больших размеров.
У мужчин гной скапливается между мочевым пузырем и прямой кишкой, у женщин – между маткой и задним сводом влагалища с одной стороны и прямой кишкой – с другой. Один из видов абсцесса малого таза – тубоовариальный. Он развивается у женщин репродуктивного возраста и может осложнить течение воспалительных заболеваний половых органов (яичники, маточные трубы).
Предрасполагающие факторы – сахарный диабет, беременность, болезнь Крона и иммунодефицит.
Вероятные признаки абсцесса малого таза:
- общая интоксикация: лихорадка, тошнота, рвота, отсутствие аппетита;
- локальные симптомы: боль в нижней части живота, понос, болезненные позывы на дефекацию, выделение слизи из прямой кишки, частое мочеиспускание, выделения из влагалища;
- болезненность и выбухание передней стенки прямой кишки при ректальном или вагинальном исследовании;
- иногда – признаки частичной непроходимости тонкой кишки (боли в животе, вздутие, расстройства стула).
Дополнительные исследования включают общий анализ крови (определяются неспецифические признаки воспаления), УЗИ, компьютерную томографию органов малого таза.
Необходима госпитализация больного. После уточнения локализации гнойного очага его пунктируют с помощью особой иглы через стенку влагалища или прямой кишки, под контролем УЗИ или КТ. В некоторых случаях требуется пункция абсцесса в области над лобком. Иногда возникает необходимость в операции – лапароскопии или лапаротомии. Одновременно назначаются антибиотики.
После ликвидации абсцесса устраняют его причину, например, аппендицит или воспаление придатка.
Это осложнение аппендикулярного инфильтрата, который формируется через несколько дней после начала острого аппендицита. Инфильтрат включает купол слепой кишки, аппендикс, петли кишечника, сальник. При его нагноении и возникает периаппендикулярный абсцесс.
Образование такого гнойника сопровождается повторным ухудшением состояния пациента. Отмечается значительная лихорадка и ознобы. Усиливаются ранее стихшие боли в правой подвздошной зоне. При пальпации (прощупывании) там определяется болезненное образование, постепенно растущее и размягчающееся. Появляются положительные симптомы раздражения брюшины.
В анализе крови выявляются признаки воспаления. Для диагностики можно применять компьютерную томографию или магнитно-резонансное исследование.
Периаппендикулярный абсцесс нужно обязательно лечить хирургически. Если этого не сделать, гной неизбежно прорвется либо в просвет кишечника, либо в брюшную полость. В первом случае состояние пациента улучшится, боль уменьшится, появится понос с примесью большого количества гноя с неприятным запахом.
Если же гнойник прорвется в брюшную полость, микроорганизмы из него попадут в кровь и вызовут образование множественных абсцессов в печени, легких, других органах. Появятся признаки перитонита. Такое состояние опасно для жизни.
Доступ к абсцессу проводится внебрюшинно. Его полость вскрывают и дренируют, назначают антибактериальные препараты. После нормализации температуры дренаж удаляют.
Через 2 месяца пациент вновь проходит обследование. Если аппендикс за это время не подвергся расплавлению, выполняют плановую аппендэктомию.
Длительность нетрудоспособности зависит от типа операции (чрескожное дренирование абсцесса или лапаротомия). У пожилых людей время восстановления дольше. Также на продолжительность нетрудоспособности влияет микрофлора, вызвавшая нагноение. При ее лекарственной устойчивости период лечения и реабилитации удлиняется.
После операции пациент еще в течение нескольких недель получает лекарственную терапию, в частности, антибиотики. Ему не рекомендуется поднимать тяжелые предметы и ходить на длинные дистанции. В течение периода реабилитации работоспособность больного ограничена, но в дальнейшем он может вернуться к нормальной жизни.
Рекомендуется частое питание небольшими порциями. В первые дни больному дают бульоны, жидкие каши, морсы, затем постепенно переходят на протертые, паровые и запеченные блюда. Пища должна быть богата белками и витаминами для скорейшего восстановления защитных сил организма.
При подозрении на абсцесс брюшной полости необходимо обратиться к хирургу. Лучше, если это будет тот врач, который проводил перед этим операцию на органах брюшной полости. В диагностике нередко помогает врач-радиолог, анализирующий данные КТ или МРТ внутренних органов.
источник
Абсцессы при перитоните возникают в типичных местах, где имеются благоприятные условия для задержки экссудата и отграничения его рыхлыми спайками. Наиболее часто они локализуются в субдиафрагмальном, подпеченочном пространствах, между петлями кишечника, в боковых каналах, в подвздошной ямке, в дугласовом пространстве малого таза.
Клиническая картина и диагностика. Клинические проявления абсцессов
весьма разнообразны: от легкого, почти бессимптомного течения до тяжелого, характерного для синдрома системной реакции на воспаление, сепсиса и полиорганной недостаточности. Одним из тяжелых осложнений является прорыв гноя в свободную брюшную полость. Симптомы зависят от локализации гнойников.
Рис. 26.2. Наиболее частая локализация абсцессов в брюшной полости.
1 — поддиафрагмальиый; 2 — параколический абсцесс в боковом канале; 3 — межкишечный; 4 — тазовый.
Поддиафрагмальные и подпеченочные абсцессы могут образоваться в процессе лечения распространенного перитонита вследствие осумкования экссудата под диафрагмой, в малом тазу, т. е. в местах, где происходит наиболее интенсивное всасывание экссудата. Нередко они являются осложнением различных операций на органах брюшной полости или острых хирургических заболеваний органов живота. Клиническая картина и диагностика. Больных беспокоят боли в правом или левом подреберье, усиливающиеся при глубоком вдохе. В ряде случаев они иррадиируют в спину, лопатку, плечо (раздражение окончаний диафрагмального нерва). Температура тела повышена до фебрильных цифр, имеет интермиттирующий характер. Пульс учащен. Лейкоцитоз со сдвигом формулы влево и повышение СОЭ. Иногда абсцесс проявляется лишь повышением температуры тела. В тяжелых случаях наблюдается симптоматика, характерная для синдрома системной реакции на воспаление, сепсиса, полиорганной недостаточности. При бессимптомном течении осмотр больного не дает существенной информации. Заподозрить абсцесс при отсутствии других заболеваний можно при наличии субфебрильной температуры, ускоренной СОЭ, лейкоцитоза, небольшой болезненности при надавливании в межреберьях, поколачивании по правой реберной дуге. При тяжелом течении болезни имеются жалобы на постоянные боли в правом подреберье, боли при пальпации в правом или левом подреберье, в межреберных промежутках (соответственно локализации абсцесса). Иногда в этих областях можно определить некоторую пастозность кожи. Симптомы раздражения брюшины определяются нечасто. В общем анализе крови выявляют лейкоцитоз, нейтрофилез, сдвиг лейкоцитарной формулы крови влево, увеличение СОЭ, т. е. признаки, характерные для гнойной интоксикации.
Рентгенологическое исследование позволяет выявить высокое стояние купола диафрагмы на стороне поражения, ограничение ее подвижности, «сочувственный» выпот в плевральной полости. Прямым рентгенологическим симптомом поддиафрагмального абсцесса является наличие уровня жидкости с газовым пузырем над ним. Наиболее ценную для диагноза информацию дают ультразвуковое исследование и компьютерная томография.
Лечение. Показано дренирование абсцесса, для чего в настоящее время чаще используют малоинвазивные технологии. Под контролем ультразвукового исследования производят чрескожную пункцию абсцесса, аспирируют гной. В полость гнойника помещают специальный дренаж, через который можно многократно промывать гнойную полость и вводить антибактериальные препараты. Процедура малотравматична и гораздо легче переносится больными, чем открытое оперативное вмешательство.
Рис. 26.3. Абсцесс прямокишечно-маточного углубления.
применить невозможно, то полость абсцесса вскрывают и дренируют хирургическим способом. Применяют как чрезбрюшинный, так и внебрюшинный доступ по Мельникову. Последний метод предпочтительнее, так как позволяет избежать массивного бактериального обсеменения брюшной полости.
Абсцесс полости малого таза
(дугласова пространства) сравнительно часто является осложнением местного перитонита при острых хирургических заболеваниях органов брюшной полости или следствием диффузного распространенного перитонита (рис. 26.3).
Клиническая картина и диагностика. Больные предъявляют жалобы на постоянные боли, тяжесть в нижней части живота, тенезмы, жидкий стул со слизью, частые позывы на мочеиспускание. Температура тела может быть повышенной. В тяжелых случаях, как при всяком тяжелом гнойном заболевании, развивается синдром системной реакции на воспаление. Температура тела повышается до 38—39 °С с суточным колебанием в 2—3° С. Возникает тахикардия, тахипноэ, лейкоцитоз свыше 12 000. При пальпации живота, как правило, не удается выявить защитного напряжения мышц передней брюшной стенки и перитонеальных симптомов. Лишь при распространении воспаления по брюшине в проксимальном направлении за пределы малого таза появляется мышечная защита. При пальцевом исследовании прямой кишки определяют нависание ее передней стенки, плотное образование (инфильтрат, нижний полюс абсцесса), болезненное при ощупывании. У женщин это плотное образование пальпируется при исследовании через влагалище. Отмечается резкая болезненность при надавливании на шейку матки и смещении ее в стороны. Наиболее точную информацию о наличии абсцесса дает УЗИ и компьютерная томография. Достоверные данные можно получить при пункции заднего свода влагалища или передней стенки прямой кишки у мужчин в месте наибольшего размягчения инфильтрата.
Лечение. Основной метод лечения — дренирование абсцесса и адекватная антибиотикотерапия. Дренирование может быть произведено малоинвазивным способом под контролем УЗИ или хирургическим методом. Операцию выполняют под наркозом. Для доступа к абсцессу осуществляют насильственное расширение ануса. Через переднюю стенку прямой кишки, в месте наибольшего размягчения, абсцесс пунктируют и вскрывают по игле. Образовавшееся отверстие расширяют корнцангом, в полость абсцесса вводят дренажную трубку.
Для антибиотикотерапии используют препараты широкого спектра действия, чтобы подавить развитие анаэробной и аэробной микрофлоры.
Межкишечные абсцессы развиваются при распространенном перитоните, при острых хирургических и гинекологических заболеваниях органов брюшной полости.
Клиническая картина и диагностика. Больных беспокоят тупые боли в животе умеренной интенсивности, без четкой локализации, периодическое вздутие живота. По вечерам температура тела повышается до 38 °С и выше. Живот остается мягким, признаков раздражения брюшины нет, и лишь при близкой локализации гнойника к передней брюшной стенке и при его больших размерах определяется защитное напряжение мышц передней брюшной стенки. В анализах крови выявляют умеренный лейкоцитоз, ускорение СОЭ. При больших размерах абсцесса на рентгеновских снимках выявляется очаг затемнения, иногда с уровнем жидкости и газа. Компьютерная томография и ультразвуковое исследование являются основными способами диагностики.
Лечение. Полость абсцесса пунктируют и дренируют под контролем ультразвукового исследования, компьютерной томографии или лапароскопии. При невозможности использования этого способа абсцесс вскрывают хирургическим путем через лапаротомный разрез.
источник
Абсцессы малого таза возникают в местах, где имеются благоприятные условия. К располагающим факторам относится застой воспалительного экссудата или выливание крови. Жидкость скапливается в самом низком месте брюшной полости — дугласовом пространстве. У женщин очаг болезни располагается между маткой и прямой кишкой, у мужчин в углублении между мочевым пузырем и прямой кишкой. Воспаление тканей с гнойной полостью возникает как осложнение хирургических вмешательств, аппендицита, гинекологических инфекций.
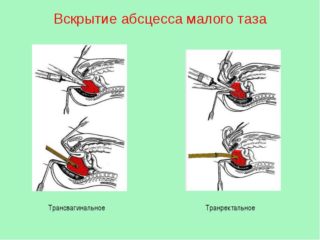
- травмы и операции на органах брюшной полости;
- острый аппендицит;
- несоблюдение правил асептики;
- недостаточное дренирование и санирование брюшной полости;
- гнойные гинекологические воспаления.
Предрасположенность к патологии наблюдается у пациентов с сахарным диабетом, болезнью Корна, а также беременных.
Патология характерна для любого пола и возраста, наблюдается у детей как форма осложнения после операции.

- ухудшение общего состояния;
- сильные боли внизу живота;
- проблемы с мочеиспусканием;
- позывы к дефекации;
- тенизмы;
- жажда;
- учащение пульса;
- тошнота;
- слизистые выделения из прямой кишки, влагалища.
Клиническая картина не одинакова для всех пациентов, патология может иметь минимальные проявления или совсем не проявляться до определенного момента. Симптоматика зависит от локализации очага нагноения. Пока капсула целая, брюшина не раздражается. Перфорация абсцесса в кишечник приводит к появлению свищей. Обычно они наблюдаются в толстой кишке.
В процессе сбора анамнеза врач учитывает недавние хирургические вмешательства и гинекологические проблемы. При подозрении на абсцесс проводится ректальное (для мужчин) и вагинальное (для женщин) обследование. Пальпаторно определяется плотный инфильтрат с размягченным участком в центре. Образование болезненное, при разрастании давит на прямую кишку. Возникают ложные позывы к дефекации.
Консистенция инфильтрата различается в зависимости от продолжительности формирования. Вначале образование плотное, с появлением гноя размягчается. У женщин шейка матки смещается в сторону. Более полную картину патологии дает инструментальное обследование и лабораторные анализы:
- УЗИ малого таза;
- КТ или МРТ для уточнения локализации очага нарыва;
- общий и биохимический анализ крови;
- анализ мочи — при вовлечении мочевого пузыря выявляются лейкоциты, белок.
Если при пальпации обнаружена флюктация (образование гноя), показана пункция. Она проводится через прямую кишку или задний свод влагалища. Для процедуры используется шприц с пункционной иглой. После извлечения жидкости проводится бактериологическое исследование.
Лечение абсцесса проводится оперативно, с госпитализацией пациента. На стадии плотного инфильтрата назначаются клизмы и спринцевание теплыми отварами лекарственных трав. Процедуры способствуют скорейшему образованию гноя и размягчению абсцесса. Также на этой стадии проводится консервативная терапия по снятию интоксикации. Пациенту прописываются антибиотики широкого спектра действия. Препараты подавляют аэробные и анаэробные бактерии.
В процессе консервативного лечения возможен произвольный прорыв абсцесса. Пациенты замечают вытекание гноя с мочой или калом. Их состояние улучшается. В большинстве случаев прибегают к дренированию очага нагноения. Перед операцией больному ставят очистительную клизму. Хирургическое лечение проходит под общим наркозом. Выбор метода зависит от пола пациента:
- У мужчин производится вскрытие стенки прямой кишки. Для проведения операции выполняется расширение ануса. В наиболее мягком месте происходит вскрытие по игле. Процесс контролируется с помощью аппарата УЗИ. Разрез увеличивают корнцангом. Происходит опорожнение и санирование полости нарыва. Вставляется трубка для дренажа.
- У женщин тазовые абсцессы вскрываются через задний свод влагалища. Слизистая разрезается скальпелем, полость нарыва расширяется зажимам для лучшего оттока содержимого. На 3-4 суток вставляется трубка дренажа.
При выборе места доступа хирург ориентируется по данным о локализации нарыва. Операционный разрез может выполняться в промежности или над лоном. Установка вагинального дренажа не рекомендуется девственницам. В отсутствии возможности сделать пункцию под контролем УЗИ, добраться до патологического образования трансректально и трансвагинально, проводится лапаротомия.
Продолжительность периода восстановления зависит от выбранного метода операции и возраста пациента. Дренажную трубку удаляют через 2-3 дня, после прекращения оттока гноя. Больного располагают в полусидящем положении для обеспечения оттока жидкости. Антибактериальная терапия продолжается. Температура и общее самочувствие быстро приходит в норму.
В первые дни рекомендуется питание бульонами и жидкой кашей. Дальше назначается бесшлаковая диета. В период реабилитации запрещен подъем тяжестей, продолжительная ходьба.
Среди медиков патология считается менее опасной, чем нагноение в других отделах брюшной полости – поддиафрагмальном и межкишечном. Степень угрозы зависит от размеров гнойника. В некоторых случаях он может быть объемом до 500 мл. Существует риск прорыва абсцесса, который приведет к перитониту. Расплавление тканей ближайших органов обернется попаданием гноя в кишечник, мочевой пузырь или матку. Дальнейшее развитие событий: прорыв в матку и мочевой пузырь ведет к их воспалению, вытекание в прямую кишку способствует улучшению состояния пациента.
Меры по предотвращению возникновения и развития абсцессов:
- качественное удаление экссудата, сгустков крови, гноя во время операций;
- правильный выбор наркоза, позволяющий выполнить хирургическое вмешательство в полном объеме;
- своевременное лечение гинекологических и проктологических болезней, связанных с гнойными образованиями;
- проведение ректального и влагалищного обследования пациентов после удаления аппендицита.
Профилактические мероприятия касаются медицинских работников. От их профессионализма и ответственности зависит здоровье пациентов.
Патология успешно лечится, прогноз благоприятный. Это касается одиночных очагов воспаления. Своевременность вмешательства играет значимую роль. Грамотное лечение нагноения предотвращает распространение патологии на ближайшие органы.
источник
Абсцессы при перитоните возникают в типичных местах, где имеются благоприятные условия для задержки экссудата и отграничения его рыхлыми спайками. Наиболее часто они локализуются в субдиафрагмальном, подпеченочном пространствах, между петлями кишечника, в боковых каналах, в подвздошной ямке, в дугласовом пространстве малого таза. Абсцесс может сформироваться вблизи воспаленного органа (червеобразный отросток, желчный пузырь и др.). Раннее отграничение воспаления предупреждает развитие диффузного перитонита.
Клиническая картина и диагностика. Клинические проявления абсцессов весьма разнообразны: от легкого, почти бессимптомного течения до тяжелого, характерного для синдрома системной реакции на воспаление, сепсиса и полиорганной недостаточности. Одним из тяжелых осложнений является прорыв гноя в свободную брюшную полость. Симптомы зависят от локализации гнойников.
Поддиафрагмальные и подпеченочные абсцессы могут образоваться в процессе лечения распространенного перитонита вследствие осумкования экссудата под диафрагмой, в малом тазу, т. е. в местах, где происходит наиболее интенсивное всасывание экссудата. Нередко они являются осложнением различных операций на органах брюшной полости или острых хирургических заболеваний органов живота.
Клиническая картина и диагностика. Больных беспокоят боли в правом или левом подреберье, усиливающиеся при глубоком вдохе. В ряде случаев они иррадиируют в спину, лопатку, плечо (раздражение окончаний диафрагмального нерва). Температура тела повышена до фебрильных цифр, имеет интермиттирующий характер. Пульс учащен. Лейкоцитоз со сдвигом формулы влево и повышение СОЭ. Иногда абсцесс проявляется лишь повышением температуры тела. В тяжелых случаях наблюдается симптоматика, характерная для синдрома системной реакции на воспаление, сепсиса, полиорганной недостаточности. При бессимптомном течении осмотр больного не дает существенной информации. Заподозрить абсцесс при отсутствии других заболеваний можно при наличии субфебрильной температуры, ускоренной СОЭ, лейкоцитоза, неболь¬шой болезненности при надавливании в межреберьях, поколачивании по правой реберной дуге. При тяжелом течении болезни имеются жалобы на постоянные боли в правом подреберье, боли при пальпации в правом или левом подреберье, в межреберных промежутках (соответственно локализации абсцесса). Иногда в этих областях можно определить некоторую пастозность кожи. Симптомы раздражения брюшины определяются нечасто. В общем анализе крови выявляют лейкоцитоз, нейтрофилез, сдвиг лейкоцитарной формулы крови влево, увеличение СОЭ, т. е. признаки, характерные для гнойной интоксикации.
Рентгенологическое исследование позволяет выявить высокое стояние купола диафрагмы на стороне поражения, ограничение ее подвижности, «сочувственный» выпот в плевральной полости. Прямым рентгенологическим симптомом поддиафрагмального абсцесса является наличие уровня жидкости с газовым пузырем над ним. Наиболее ценную для диагноза информацию дают ультразвуковое исследование и компьютерная томография.
Лечение. Показано дренирование абсцесса, для чего в настоящее время чаще используют малоинвазивные технологии. Под контролем ультразвукового исследования производят чрескожную пункцию абсцесса, аспирируют гной. В полость гнойника помещают специальный дренаж, через который можно многократно промывать гнойную полость и вводить антибактериальные препараты. Процедура малотравматична и гораздо легче переносится больными, чем открытое оперативное вмешательство. Если эту технологию применить невозможно, тогда полость абсцесса вскрывают и дренируют хирургическим способом. Применяют как чрезбрюшинный. так и внебрюшинный доступ по Мельникову. Последний метод предпочтительнее, так как позволяет избежать массивного бактериального обсеменения брюшной полости.
Абсцесс полости малого таза (дугласова пространства) сравнительно часто является осложнением местного перитонита при острых хирургических заболеваниях органов брюшной полости или следствием диффузного распространенного перитонита.
Клиническая картина и диагностика Больные предъявляют жалобы на постоянные боли, тяжесть в нижней части живота тенезмы, жидкий стул со слизью, частые позывы на мочеиспускание. Температура тела может быть повышенной. В тяжелых случаях, как при всяком тяжелом гнойном заболевании, развивается синдром системной реакции на воспаление. Температура тела повышается до 38-39 °С с суточным колебанием в 2-3° С. Возникают тахикардия, тахипноэ, лейкоцитоз свыше 12 000. При пальпации живота, как правило, не удается выявить защитного напряжения мышц передней брюшной стенки и перитонеальных симптомов. Лишь при распространении воспаления по брюшине в проксимальном направлении за пределы малого таза появляется мышечная защита. При пальцевом исследовании прямой кишки определяют нависание ее передней стенки, плотное образование (инфильтрат, нижний полюс абсцесса), болезненное при ощупывании. У женщин это плотное образование пальпируется при исследовании через влагалище. Отмечается резкая болезненность при надавливании на шейку матки и смещении ее в стороны. Наиболее точную информацию о наличии абсцесса дают УЗИ и компьютерная томография. Достоверные данные можно получить при пункции заднего свода влагалища или передней стенки прямой кишки у мужчин в месте наибольшего размягчения инфильтрата.
Лечение. Основной метод лечения — дренирование абсцесса и адекватная антибиотикотерапия. Дренирование может быть произведено малоинвазивным способом под контролем УЗИ или хирургическим методом. Операцию выполняют под наркозом. Для доступа к абсцессу осуществляют насильственное расширение ануса. Через переднюю стенку прямой кишки, в месте наибольшего размягчения, абсцесс пунктируют и вскрывают по игле. Образовавшееся отверстие расширяют корнцангом, в полость абсцесса вводят дренажную трубку.
Для антибиотикотераггни используют препараты широкого спектра действия, чтобы подавить развитие анаэробной и аэробной микрофлоры.
Межкишечные абсцессы развиваются при распространенном перитоните, при острых хирургических и гинекологических заболеваниях органов брюшной полости.
Клиническая картина и диагностика. Больных беспокоят тупые боли в животе умеренной интенсивности, без четкой локализации, периодическое вздутие живота. По вечерам температура тела повышается до 38 °С и выше. Живот остается мягким, признаков раздражения брюшины нет, и лишь при близкой локализации гнойника к передней брюшной стенке и при его больших размерах определяется защитное напряжение мышц передней брюшной стенки. В анализах крови выявляют умеренный лейкоцитоз, ускорение СОЭ. При больших размерах абсцесса на рентгеновских снимках выявляется очаг затемнения, иногда с уровнем жидкости и газа. Компьютерная томография и ультразвуковое исследование являются основными способами диагностики.
Лечение. Полость абсцесса пунктируют и дренируют под контролем ультразвукового исследования, компьютерной томографии или лапароскопии. При невозможности использования этого способа абсцесс вскрывают хирургическим путем через лапаротомный разрез.
источник
Локализуются у женщин в дугласовом, а у мужчин в прямокишечно-пузырном пространстве. Развитию их в значительной мере способствует анатомическая локализация указанных пространств, уровень которых в брюшной полости наиболее низок при любом положении тела больного.
Формирование абсцессов малого таза (AMT), как и межкишечных, начинается с 5-7-го дня после операции вследствие воспаления, затекания патологической жидкости в наиболее низкие пространства (прямокишечно-пузырное, прямокишечно-маточное углубления) при распространенном перитоните и других причинах. Это осложнение наблюдается у 0,06 % больных, перенесших операцию на органах брюшной полости [К.Д. Тоскин, В.В. Жебровский, 1986; М.Г. Сачек, 1987; Д.И. Кривицкий и соавт, 1990].
Относительно частому возникновению AMT способствует анатомическое строение брюшной полости. Оно способствует затеканию и скоплению воспалительного экссудата, гноя, образующихся при деструктивных процессах в 40, желчном пузыре и ПЖ, в других органах пищеварительного канала, а также содержимого желудка, тонкой и толстой кишок при их перфорации, изливающейся при травмах крови в полость малого таза.
При неадекватном дренировании полости малого таза или в том случае, если в конце операции не производится ее тщательный туалет, возникают предпосылки для образования абсцесса. Наиболее часто это происходит после операций, сопровождающихся общим или диффузным перитонитом при тазовом расположении деструктивно измененного 40, после гинекологических операций, операций на прямой и сигмовидной кишке [О.Б. Милонов и соавт, 1990].
В формировании AMT основную роль играют спайки, отграничивающие скопления гноя от свободных отделов брюшной полости. Вначале образуется инфильтрат, затем острая воспалительная реакция стихает, образуется пиогенная капсула абсцесса. При этом может произойти расплавление протеолитическими ферментами гноя и прорыв абсцесса в просвет прямой, сигмовидной или тонкой кишки, мочевого пузыря, матки. Опророжнение абсцесса в просвет кишечника может закончиться самоизлечением, а прорыв в просвет мочевого пузыря или матки ведет к развитию гнойного воспаления этих органов.
Доступность большинства AMT для пальцевого ректального (у женщин еще и вагинального) исследования, относительно несложные методы их дренирования через ПК (у женщин дополнительно и через задний свод влагалища) делают эти абсцессы относительно безопасными для здоровья и жизни больного по сравнению с поддиафрагмальными и особенно межкишечными абсцессами [Д.И. Кривицкий и соавт, 1990].
Частота образования AMT по отношению к общему числу послеоперационных внугрибрюшных абсцессов составляет от 10,8 до 24 % [Ю.М. Портной, 1984; АЛ. Быстрицкий, 1985; H.H. Малиновский, Б.Ю. Савчук, 1986].
К непосредственным причинам образования AMT относят недостаточное санирование и дренирование брюшной полости, недостаточный объем лечения в послеоперационном периоде, нерациональный выбор оперативного доступа, недостаточный гемостаз, частичная НША, неправильный выбор анестезии, необоснованно раннее удаление дренажей, соскальзывание лигатуры, оставление в ране ИТ, прокол кишки, нарушение правил асептики и техники выполнения операции в ситуациях, когда абсцессы возникают после пробных лапаротомий, и др. [Г.Л. Александрович, 1984; Б.К. Шуркалин и соавх, 1987; Д.И. Кривишсий исоавт., 1990 и др.].
АМТ часто образуются и после операций по поводу злокачественных опухолей прямой кишки, реже — сигмовидной ободочной, восходящей ободочной, поперечной ободочной, нисходящей ободочной и слепой кишок. Причина возникновения послеоперационных абсцессов у большинства больных —- ШЛА после резекции сигмовидной О К, левосторонней гемикоэктомии, резекции поперечной О К, правосторонней гемикоэктомии и паллиативной операции илеотрансаерзостомии.
Потенциально опасной в плане образования послеоперационных инфильтратов и абсцессов после радикальных резекций желудка, гастрэктомии по поводу РЖ является несостоятельность желудочно-кишечного и пищеводно-кишечного соустья в раннем послеоперационном периоде.
НШК ДПК после радикальных операций наблюдается нечасто в связи с крайне редкими случаями перехода злокачественного процесса на ДПК и возможностью тщательного ушивания культи кишки у подавляющего большинства больных.
Клинические признаки тазовых абсцессов достаточно характерны. При этом обычно на 5—6-е сут отмечаются жалобы больных на боли в нижней части живота, повышение температуры до 38-39 °С (постоянная или гектическая), дизурическое расстройство (частое болезненное мочеиспускание), учащенные позывы на стул, тенезмы. Температура тела больного зависит от выраженности воспалительных явлений. В стадии инфильтрата температура обычно постоянно повышена. Для сформировавшегося тазового абсцесса характерна гектическая температура, сопровождающаяся ознобами и обильным потоотделением.
Развитие тазового перитонита приводит к ухудшению общего самочувствия больного даже по сравнению с первыми сутками послеоперационного периода. Усиливаются боли внизу живота, сильная жажда, не проходящая даже при проведении адекватной инфузионной терапии. Отмечаются также тошнота, иногда рвота, не приносящая облегчения, задержка самостоятельного мочеиспускания. Учащается пульс, причем его частота не соответствует температуре.
Прогрессирующе нарастает метеоризм, временный эффект дают газоотводная трубка и микроклизма. Перистальтика кишечника либо вялая, либо отсутствует, она плохо корригируется стимулирующей терапией. Язык становится сухим, покрывается налетом. Отмечаются лейкоцитоз со сдвигом лейкоцитарной формулы влево, увеличение СОЭ, гипопротеинемия, уменьшение альбумино-глобулинового соотношения. В воспалительный процесс вовлекаются стенки мочевого пузыря, в моче появляются лейкоциты, эритроциты, белок.
Симптом раздражения брюшины обычно отсутствует. При нарушении капсулы, отграничивающей гнойник от свободной брюшной полости, появляется вздутие кишечника, а также симптом раздражения брюшины. При подозрении на тазовые инфильтраты и абсцессы обязательны ректальное и вагинальное исследования. При этом обнаруживают малоподвижный болезненный инфильтрат, который по мере «созревания» размягчается, нависание передней стенки ПК увеличивается, раздражение чувствительных рецепторов провоцирует появление ложных позывов к акту дефекации, сопровождающихся выделением белесоватой слизи, секрета кишечного эпителия [H.H. Малиновский, БД. Савчук, 1986].
Ректальное исследование (рисунок 22) определяет болезненный инфильтрат, выступающий в просвет кишки. СО над ним отечна, неподвижна. Аналогичные изменения в области заднего свода наблюдаются при влагалищном исследовании у женщин.
Рентгенологическая диагностика AMT затруднена ввиду того, что абсцесс окружен полыми органами, содержащими воздух и жидкость. Иногда в боковой проекции удается определять небольшую полость с горизонтальным уровнем жидкости на фоне диффузного затемнения.
Большое значение в диагностике абсцессов имеют специальные методы исследования (тепловидение, KT, УЗ И, радиосканирование). С помощью этих методов, а также пункции удается верифицировать диагноз.
При диагностировании AMT с наличием флюктуации показана его пункция через ПК или же через задний свод влагалища у женщин в зоне формирования гнойника (рисунок 23). При выявлении тазового инфильтрата без признаков размягчения лечебные мероприятия сводятся к детоксикационной и антибактериальной терапии (ампициллин, гентаминин, метронидазол). Хороший эффект дает инфузионная терапия с коррекцией энергетического, белкового, водно-солевого и других видов обмена, а также теплые клизмы из растворов ромашки, шалфея, физиотерапевтические процедуры (диатермия, УВЧ) [Д.И. Кривицкий и соавт, 1990].
В редких случаях происходит самопроизвольный прорыв содержимого тазового абсцесса в ПК, в свободную брюшную полость, в просвет кишки, в мочевой пузырь (рисунок 24). Прорыв абсцесса в ПК, влагалище или мочевой пузырь обычно сопровождается выздоровлением больного. При этом у больного внезапно появляется обильное истечение гноя при мочеиспускании или дефекации. Самочувствие резко улучшается, температура тела снижается. Появление флюктуации в области тазового инфильтрата или других характерных симптомов абс-цедирования — показание к срочному оперативному лечению. Перед операцией обязательны очистительная клизма и опорожнение мочевого пузыря.
AMT чаще всего вскрывают через переднюю стенку ПК или задний свод влагалища у женщин (рисунок 25). В ПК вводят ректальное зеркало, СО тщательно очищают марлевыми тампонами, смоченными спиртом или фурацилином. С помощью пункции через ПК у мужчин и детей и задний свод влагалища у женщин по пальцу пунктируют полость абсцесса и толстой иглой в зоне наибольшего размягчения проникают в нее, аспирируют гной для идентификации микрофлоры, микроскопии мазка и определения чувствительности микрофлоры к антибиотикам.
Операцию проводят под наркозом. Абсцесс вскрывают скальпелем по ходу иглы разрезом 1-1,5 см, затем расширяют рану корнцангом. Полость обследуют пальцем. Полностью опорожняют полость абсцесса, санируют и дренируют ее толстой двухпросветной трубкой, которую фиксируют в слизистой оболочке ПК кетгутовым швом. Дренаж оставляют на 3-4 сут
Помимо ректального и вагинального доступа, возможно использование других доступов: промежностный (при скоплении гноя в околопузырной ямке) доступ или же абсцесс вскрывают и дренируют, делая поперечный разрез над лоном. При скоплении гноя в забрюшинном пространстве малого таза (ретроректальное пространство) используют промежностный и сакральный доступы. Дренирование абсцессов таза возможно и через седалищно-прямокишечную ямку.
Трансвагинальное дренирование не рекомендуется у девственниц и женщин преклонного возраста.
Эффективным методом лечения AMT считается аспирационно-промывной метод по H.H. Каншину (АЛ. Быстрицкий, 1985) (см. рисунок 18).
В послеоперационном периоде проводится фракционное промывание полости абсцесса растворами антисептиков и антибиотиков. Для временной задержки стула больным назначают бесшлаковую диету и соответствующие препараты. Дренаж удаляют после нормализации температуры и прекращения выделения гнойного экссудата.
В случаях, когда невозможно провести вскрытие абсцесса через ПК или влагалище, когда обнаружены признаки распространения воспалительного процесса в остальные отделы брюшной полости или абсцесс занимает более переднее положение, вскрытие производят разрезами в подвздошных областях с введением дренажей в малый таз.
Трансректальное или трансвагинальное дренировние AMT дает быстрый эффект [О.Б. Милонов и соавт., 1990].
Обобщая сказанное, следует отметить, что послеоперационные AMT легче диагностируются, более доступны оперативному лечению и адекватному дренированию, более благоприятны по своим исходам, нежели межкишечные и поддиафрагмальные абсцессы.
После операций по поводу перитонита и при развитии гнойно-септических осложнений после других операций больному следует придать фовлеровское (полусидячее) положение. Это способствует скоплению экссудата в прямокишечно-пузырном углублении у мужчин и в прямокишечно-влагалищном углублении у женщин. Регулярное ректальное и влагалищное исследование в послеоперационном периоде способствует своевременной диагностике AMT.
При наличии гноя в околопузырной ямке делают поперечный разрез над лоном или же используют промежностный доступ. Срединную лапаротомию выполняют только в случаях вскрытия абсцесса в свободную брюшную полость, отсутствия контакта абсцесса с ПК и влагалищем, при формировании абсцесса вокруг ИТ, при невозможности чрескожной пункции под контролем УЗИ или KT. Очень важна полноценная предоперационная подготовка этой категории больных. После операции проводится комплексная интенсивная терапия, включающая детоксикацию организма, переливание крови, адекватное парентеральное питание, форсированный диурез, целенаправленную антибиотикотерапию, сердечные средства, мероприятия, направленные на предупреждение осложнения со стороны дыхательной, сердечно-сосудистой и других систем организма.
Перейти к списку условных сокращений
источник
Абсцессы при перитоните возникают в типичных местах, где имеются благоприятные условия для задержки экссудата и отграничения его рыхлы ми спайками. Наиболее часто они локализуются в субдиафрагмальном, подпеченочном пространствах, между петлями кишечника, в боковых каналах, в подвздошной ямке, в дугласовом пространстве малого таза. Абсцесс может сформироваться вблизи воспаленного органа (червеобразный отросток, желчный пузырь и др.). Раннее отграничение воспаления предупреждает развитие диффузного перитонита (рис. 26.2).
Клиническая картина и диагностика. Клинические проявления абсцессов
весьма разнообразны: от легкого, почти бессимптомного течения до тяжелого, ха рактерного для синдрома системной реак ции на воспаление, сепсиса и полиорган ной недостаточности. Одним из тяжелых осложнений является прорыв гноя в сво бодную брюшную полость. Симптомы за висят от локализации гнойников.
Поддиафрагмальные и подпеченочные абсцессы могут образоваться в процессе лечения распространенного перитонита вследствие осумкования экссудата под диафрагмой, в малом тазу, т. е. в местах, где происходит наиболее интенсивное вса сывание экссудата. Нередко они являются осложнением различных операций на ор ганах брюшной полости или острых хирур гических заболеваний органов живота.
Клиническая картина и диагностика.
Больных беспокоят боли в правом или левом подреберье, усиливающиеся при глубоком вдохе. В ряде случаев они иррадиируют в спину, лопатку, пле чо (раздражение окончаний диафрагмального нерва). Температура тела по вышена до фебрильных цифр, имеет интермиттирующий характер. Пульс учащен. Лейкоцитоз со сдвигом формулы влево и повышение СОЭ. Иногда абсцесс проявляется лишь повышением температуры тела. В тяжелых слу чаях наблюдается симптоматика, характерная для синдрома системной ре акции на воспаление, сепсиса, полиорганной недостаточности. При бес симптомном течении осмотр больного не дает существенной информации. Заподозрить абсцесс при отсутствии других заболеваний можно при нали чии субфебрильной температуры, ускоренной СОЭ, лейкоцитоза, неболь шой болезненности при надавливании в межреберьях, поколачивании по правой реберной дуге. При тяжелом течении болезни имеются жалобы на постоянные боли в правом подреберье, боли при пальпации в правом или левом подреберье, в межреберных промежутках (соответственно локализа ции абсцесса). Иногда в этих областях можно определить некоторую пастозность кожи. Симптомы раздражения брюшины определяются нечасто. В общем анализе крови выявляют лейкоцитоз, нейтрофилез, сдвиг лейкоци тарной формулы крови влево, увеличение СОЭ, т. е. признаки, характерные для гнойной интоксикации.
Рентгенологическое исследование позволяет выявить высокое стояние купола диафрагмы на стороне поражения, ограничение ее подвижности, «сочувственный» выпот в плевральной полости. Прямым рентгенологиче ским симптомом поддиафрагмального абсцесса является наличие уровня жидкости с газовым пузырем над ним. Наиболее ценную для диагноза ин формацию дают ультразвуковое исследование и компьютерная томогра фия.
Лечение. Показано дренирование абсцесса, для чего в настоящее время чаще используют малоинвазивные технологии. Под контролем ультразвуко вого исследования производят чрескожную пункцию абсцесса, аспирируют гной. В полость гнойника помещают специальный дренаж, через который можно многократно промывать гнойную полость и вводить антибактериаль ные препараты. Процедура малотравматична и гораздо легче переносится больными, чем открытое оперативное вмешательство. Если эту технологию
Рис. 26.3. Абсцесс прямокишечно-маточ ного углубления,
применить невозможно, то по лость абсцесса вскрывают и дре нируют хирургическим способом. Применяют как чрезбрюшинный, так и внебрюшинный доступ по Мельникову. Последний метод предпочтительнее, так как позво ляет избежать массивного бакте риального обсеменения брюшной полости.
Абсцесс полости малого таза
(дугласова пространства) сравни тельно часто является осложнени ем местного перитонита при ост рых хирургических заболеваниях органов брюшной полости или следствием диффузного распро страненного перитонита (рис. 263).
Клиническая картина и диагностика. Больные предъявляют жалобы на постоянные боли, тяжесть в нижней части живота, тенезмы, жидкий стул со слизью, частые позывы на мочеиспускание. Температура тела может быть повышенной. В тяжелых случаях, как при всяком тяжелом гнойном заболе вании, развивается синдром системной реакции на воспаление. Температу ра тела повышается до 38—39 °С с суточным колебанием в 2—3° С. Возни кают тахикардия, тахипноэ, лейкоцитоз свыше 12 000. При пальпации жи вота, как правило, не удается выявить защитного напряжения мышц перед ней брюшной стенки и перитонеальных симптомов. Лишь при распростра нении воспаления по брюшине в проксимальном направлении за пределы малого таза появляется мышечная защита. При пальцевом исследовании прямой кишки определяют нависание ее передней стенки, плотное образо вание (инфильтрат, нижний полюс абсцесса), болезненное при ощупыва нии. У женщин это плотное образование пальпируется при исследовании через влагалище. Отмечается резкая болезненность при надавливании на шейку матки и смещении ее в стороны. Наиболее точную информацию о наличии абсцесса дают УЗИ и компьютерная томография. Достоверные данные можно получить при пункции заднего свода влагалища или перед ней стенки прямой кишки у мужчин в месте наибольшего размягчения ин фильтрата.
Лечение, Основной метод лечения — дренирование абсцесса и адекватная антибиотикотерапия. Дренирование может быть произведено малоинвазивным способом под контролем УЗИ или хирургическим методом. Операцию выполняют под наркозом. Для доступа к абсцессу осуществляют насильст венное расширение ануса. Через переднюю стенку прямой кишки, в месте наибольшего размягчения, абсцесс пунктируют и вскрывают по игле. Обра зовавшееся отверстие расширяют корнцангом, в полость абсцесса вводят дренажную трубку.
Для антибиотикотерапии используют препараты широкого спектра дей ствия, чтобы подавить развитие анаэробной и аэробной микрофлоры.
Межкишечные абсцессы развиваются при распространенном перитоните,
при острых хирургических и гинекологических заболеваниях органов брюшной полости.
Клиническая картина и диагностика. Больных беспокоят тупые боли в животе умеренной интенсивности, без четкой локализации, периодическое вздутие живота. По вечерам температура тела повышается до 38 °С и выше. Живот остается мягким, признаков раздражения брюшины нет, и лишь при близкой локализации гнойника к передней брюшной стенке и при его боль ших размерах определяется защитное напряжение мышц передней брюш ной стенки. В анализах крови выявляют умеренный лейкоцитоз, ускорение СОЭ. При больших размерах абсцесса на рентгеновских снимках выявляет ся очаг затемнения, иногда с уровнем жидкости и газа. Компьютерная то мография и ультразвуковое исследование являются основными способами диагностики.
Лечение. Полость абсцесса пунктируют и дренируют под контролем ульт развукового исследования, компьютерной томографии или лапароскопии. При невозможности использования этого способа абсцесс вскрывают хи рургическим путем через лапаротомный разрез.
В настоящее время эта форма перитонита встречается чаще, чем в 70— 80-е годы, в связи с ростом заболеваемости туберкулезом. Туберкулезные возбудители проникают в брюшную полость тремя путями: 1) трансмурально из пораженной туберкулезом кишки или из мезентериальных лимфати ческих узлов; 2) из фаллопиевых труб; 3) гематогенным путем из отдален ного туберкулезного очага. Большинство пациентов при рентгенологиче ском исследовании не имеют признаков туберкулеза легких или желудочнокишечного тракта, однако на аутопсии у подавляющего большинства обна руживаются очаги туберкулеза в разных органах.
Клиническая картина и диагностика. Выделяют экссудативную, казеозноязвенную и фиброзную формы туберкулезного перитонита. При э к с с у д а — т и в н о й ф о р м е наблюдаются нарастающий асцит, повышенная темпера тура, боли в животе, слабость. Ф и б р о з н а я и к а з е о з н о — я з в е н н а я ф о р м ы проявляются теми же симптомами, но без асцита; и в том, и в дру гом случае на поверхности брюшины имеются туберкулезные бугорки. Ско пившаяся в животе асцитическая жидкость представляет собой транссудат.
Наиболее часто наблюдается хронический туберкулезный перитонит, при фиброзной и казеозной форме которого может возникать частичная или полная непроходимость кишечника вследствие образования спаек, казеозного конгломерата, состоящего из сальника и петель кишки. Иногда формируются свищи. Картина распространенного перитонита наблюдается редко. В диагностике помогают данные анамнеза о перенесенном туберку лезе, выявление пораженного туберкулезом органа, положительная проба Манту. Наиболее точные сведения о туберкулезном характере поражения дает лапароскопия с прицельной биопсией и посевом полученного материа ла. Положительный результат посева бывает менее чем в 50 % случаев. При исследовании жидкости из брюшной полости выявляется значительное чис ло лимфоцитов и редко — туберкулезные бактерии.
Лечение, Обычно проводят консервативную терапию с учетом современ ных принципов лечения туберкулеза. При появлении симптомов острой не проходимости кишечника или распространенного перитонита показано хи рургическое вмешательство.
источник