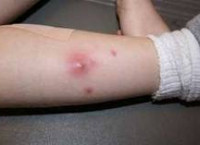
Абсцесс мягких тканей — это расположенная в мышцах или подкожной жировой клетчатке, отграниченная от окружающих тканей и заполненная гнойным содержимым полость. Характеризуется наличием отека, гиперемии, болезненности кожи и симптома флюктуации в зоне поражения. Сопровождается общесоматическими изменениями: головной болью, гипертермией, недомоганием, расстройством сна. Обследование включает осмотр, УЗИ, рентгенографию, диагностическую пункцию абсцесса и бактериологическое исследование его содержимого. После формирования абсцесса производится его вскрытие с последующим послеоперационным дренированием и промыванием растворами антисептиков.
Абсцесс мягких тканей отличается от других гнойно-воспалительных заболеваний наличием инфильтративной капсулы (пиогенной мембраны). Капсула ограничивает абсцесс от близлежащих анатомических структур и препятствует распространению гнойного процесса. Однако накопление значительного количества гнойного экссудата, увеличение абсцесса и истончение его капсулы могут привести к прорыву с выходом гнойного содержимого в окружающую клетчатку или межмышечные пространства и развитием разлитого гнойного воспаления — флегмоны.
Абсцесс мягких тканей обусловлен попаданием в ткани гноеродных микроорганизмов. Примерно в четверти случаев патология вызвана стафилококковой инфекцией. Возбудителями также могут являться стрептококки, кишечная палочка, протей, синегнойная палочка, клостридии и пр. патогенные микроорганизмы. Зачастую отмечается полимикробная этиология. При костном туберкулезе может наблюдаться «холодный» абсцесс, вызванный микобактериями. Основные причины заболевания:
- Травматические повреждения. Проникновение гноеродных микроорганизмов чаще происходит при нарушении целостности кожного покрова в результате ранений, травм, микротравм, ожогов, отморожений, открытых переломов.
- Отдаленные очаги инфекции. Абсцесс мягких тканей может возникать при распространении микроорганизмов лимфогенным и гематогенным путем из имеющихся в организме гнойных очагов, например, фурункула, карбункула, пиодермии и пр.
- Врачебные манипуляции. Инфицирование может произойти ятрогенным путем при проведении инъекции инфицированной иглой.
- Разъедающие жидкости. В редких случаях наблюдается асептический абсцесс, возникающий в результате попадания в ткани вызывающих их некроз жидкостей (керосин, бензин и др.).
По наблюдениям специалистов в сфере гнойной хирургии, благоприятствующим фоном является:
- наличие в организме очага хронической инфекции (синусит, хронический тонзиллит, фарингит);
- длительно протекающее заболевание желудочно-кишечного тракта (гастроэнтерит, энтерит, колит);
- расстройства периферического кровообращения (при атеросклерозе, варикозе, посттромбофлебитической болезни);
- обменные нарушения (ожирение, гипотиреоз, авитаминоз).
Особенно значимую роль в развитии и прогрессировании гнойного процесса играет сахарный диабет с выраженной ангиопатией.
Абсцесс мягких тканей характеризуется наличием местных и общесоматических симптомов. К местным признакам относится болезненность, припухлость и покраснение участка кожи, расположенного над абсцессом. Надавливание в пораженной области вызывает усиление боли. При поверхностном расположении местная симптоматика отчетливо выражена. Через несколько дней появляется симптом флюктуации, свидетельствующий о скоплении жидкого содержимого внутри воспалительного очага.
При глубоко расположенном абсцессе местные симптомы не так заметны, флюктуация отсутствует, на первый план выходят изменения в общем состоянии больного. Общесоматические признаки неспецифичны. Пациенты отмечают повышенную утомляемость, периодическую головную боль, разбитость, нарушение сна, подъем температуры тела, которая может достигать 39-40° С и сопровождаться ознобом.
Возможно распространение гнойного процесса с развитием сепсиса, представляющего угрозу для жизни больного. Другими осложнениями абсцесса являются:
- флегмоны мягких тканей, распространяющиеся по межмышечным и клетчаточным пространствам;
- гнойное расплавление стенки близлежащего крупного сосуда с возникновением кровотечения;
- вовлечение в процесс нервного ствола с формированием неврита;
- распространение процесса на твердые структуры с развитием остеомиелита близлежащей кости.
В ходе консультации гнойный хирург обращает внимание на наличие в анамнезе указания на появление воспалительных симптомов после перенесенной травмы, ранения или инъекции. Для выявления фоновых заболеваний по показаниям привлекают терапевта и других специалистов. План обследования включает следующие диагностические процедуры:
- Объективный осмотр. Поверхностно расположенный абсцесс мягких тканей легко выявляется при осмотре пораженной области. Определяется локальная резкая болезненность, отек, гиперемия и гипертермия, в ряде случаев выявляется флюктуация.
- Дополнительные исследования. Глубокие абсцессы требуют назначения УЗИ мягких тканей и диагностической пункции. Полученный материал подвергают бактериологическому исследованию для определения чувствительности гноеродной микрофлоры к антибиотикам. При подозрении на «холодный» абсцесс производят рентгенологическое обследование пораженной области и ПЦР-диагностику туберкулеза.
Основной метод лечения – оперативный. Тактика определяется локализацией, объемом и стадией гнойного процесса, наличием или отсутствием осложнений. При небольших поверхностных абсцессах возможно амбулаторное наблюдение. Госпитализация необходима при рецидивировании, наличии осложнений и тяжелых фоновых заболеваний, выявлении анаэробной инфекции, высоком риске распространения гнойного воспаления при расположении абсцесса на лице, вблизи крупных сосудов и нервов.
В начальной стадии рекомендованы консервативные мероприятия: противовоспалительные средства и УВЧ. В последующем медикаментозную терапию применяют в дополнение к хирургическому лечению. Назначают антибиотики широкого спектра действия, после получения результатов бакисследования схему корректируют с учетом чувствительности возбудителя. При генерализации инфекции необходимо проведение массивной антибактериальной терапии, дезинтоксикационных, инфузионных и симптоматических лечебных мероприятий.
Сформировавшийся абсцесс мягких тканей подлежит обязательному оперативному лечению. Вскрытие и дренирование обычно проводится хирургом в амбулаторной операционной. В хирургии в настоящее время применяется открытое и закрытое оперативное лечение абсцесса. Закрытое вмешательство производится через небольшой разрез, включает кюретаж стенок и аспирацию содержимого абсцесса, использование двупросветной трубки для дренирования, активную аспирацию и промывание полости после операции.
Открытый способ лечения предусматривает опорожнение и промывание абсцесса антисептиком после его широкого рассечения, дренирование при помощи широких полосок, ежедневный послеоперационный туалет полости абсцесса и перевязки. Швы не накладывают. После санации очага и формирования грануляций применяют мазевые повязки. Рана заживает вторичным натяжением.
При своевременном адекватном лечении прогноз благоприятный. Позднее обращение за медицинской помощью может стать причиной развития опасных осложнений. Предупреждение образования абсцесса заключается в соблюдении правил асептики и техники выполнения инъекций, применении только одноразовых шприцев и игл, своевременном лечении гнойных процессов различной локализации, повышении неспецифической резистентности организма, адекватной тщательной первичной обработке ран при травматических повреждениях.
источник
Абсцесс (нарыв, гнойник) – это гнойное воспаление, сопровождающееся расплавлением тканей и образованием заполненной гноем полости. Он может образовываться в мышцах, подкожной клетчатке, костях, во внутренних органах или в окружающей их клетчатке.
Причиной абсцесса является гноеродная микрофлора, которая проникает в организм пациента через повреждения слизистых оболочек или кожных покровов, или же заносится с током крови из другого первичного очага воспаления (гематогенный путь).
Возбудителем в большинстве случаев становится смешанная микробная флора, в которой преобладают стафилококки и стрептококки в сочетании с различными видами палочек, например, кишечной палочкой. В последние годы значительно возросла роль анаэробов (клостридий и бактероидов), а также ассоциации анаэробных и аэробных микроорганизмов в развитии абсцессов.
Иногда бывают ситуации, когда полученный при вскрытии абсцесса гной при посеве на традиционные питательные среды не дает роста микрофлоры. Это свидетельствует о том, что в данных случаях заболевание вызывается нехарактерными возбудителями, обнаружить которые обычными диагностическими приемами невозможно. В определенной мере это объясняет случаи абсцессов с атипичным течением.
Абсцессы могут возникать как самостоятельное заболевание, но чаще являются осложнением какой-либо другой патологии. Например, пневмония может осложниться абсцессом легкого, а гнойная ангина – паратонзиллярным абсцессом.
При развитии гнойного воспаления защитная система организма стремится локализовать его, что и приводит к образованию ограничивающей капсулы.
В зависимости от места расположения:
- поддиафрагмальный абсцесс;
- заглоточный;
- паратонзиллярный;
- окологлоточный;
- мягких тканей;
- легкого;
- головного мозга;
- предстательной железы;
- пародонтальный;
- кишечника;
- поджелудочной железы;
- мошонки;
- дугласова пространства;
- аппендикулярный;
- печени и подпеченочный; и др.
Абсцессы подкожной клетчатки обычно заканчиваются полным выздоровлением.
По особенностям клинического течения выделяют следующие формы абсцесса:
- Горячий, или острый. Сопровождается выраженной местной воспалительной реакцией, а также нарушением общего состояния.
- Холодный. Отличается от обычного абсцесса отсутствием общих и местных признаков воспалительного процесса (повышение температуры тела, покраснение кожи, боль). Данная форма заболевания характерна для определенных стадий актиномикоза и костно-суставного туберкулеза.
- Натечный. Образование участка скопления гноя не приводит к развитию острой воспалительной реакции. Образование абсцесса происходит на протяжении длительного времени (до нескольких месяцев). Развивается на фоне костно-суставной формы туберкулеза.
Клиническая картина заболевания определяется многими факторами и, прежде всего, местом локализации гнойного процесса, причиной абсцесса, его размерами, стадией формирования.
Симптомами абсцесса, локализованного в поверхностных мягких тканях, являются:
- отечность;
- покраснение;
- резкая болезненность;
- повышение местной, а в некоторых случаях и общей температуры;
- нарушение функции;
- флюктуация.
Абсцессы брюшной полости проявляются следующими признаками:
- перемежающаяся (интермиттирующая) лихорадка с гектическим типом температурной кривой, т. е. подверженной значительным колебаниям в течение суток;
- сильные ознобы;
- тахикардия;
- головная боль, мышечно-суставные боли;
- отсутствие аппетита;
- резкая слабость;
- тошнота и рвота;
- задержка отхождения газов и стула;
- напряжение мышц брюшной стенки.
При локализации абсцесса в поддиафрагмальной области пациентов могут беспокоить одышка, кашель, боль в верхней половине живота, усиливающаяся в момент вдоха и иррадиирующая в лопатку и плечо.
При тазовых абсцессах происходит рефлекторное раздражение прямой кишки и мочевого пузыря, что сопровождается появлением тенезмов (ложных позывов на дефекацию), поноса, учащенного мочеиспускания.
Забрюшинные абсцессы сопровождаются болью в нижних отделах спины, интенсивность которых усиливается при сгибании ног в тазобедренных суставах.
Симптомы абсцесса головного мозга схожи с симптомами любого другого объемного образования (кисты, опухоли, гематомы) и могут варьировать в очень широком пределе, начиная от незначительной головной боли и заканчивая тяжелой общемозговой симптоматикой.
Для абсцесса легкого характерно значительное повышение температуры тела, сопровождаемое выраженным ознобом. Пациенты жалуются на боли в области грудной клетки, усиливающиеся при попытке глубокого вдоха, одышку и сухой кашель. После вскрытия абсцесса в бронх возникает сильный кашель с обильным отхождением мокроты, после чего состояние больного начинает быстро улучшаться.
Абсцессы в области ротоглотки (заглоточный, паратонзиллярный, окологлоточный) в большинстве случаях развиваются как осложнение гнойной ангины. Для них характерны следующие симптомы:
- сильная боль, отдающая в зубы или ухо;
- ощущение инородного тела в горле;
- спазм мышц, препятствующий открыванию рта;
- болезненность и припухлость регионарных лимфатических узлов;
- повышение температуры тела;
- бессонница;
- слабость;
- гнусавость голоса;
- появление изо рта неприятного гнилостного запаха.
Поверхностно расположенные абсцессы мягких тканей затруднений в диагностике не вызывают. При более глубоком расположении может возникнуть необходимость в выполнении УЗИ и/или диагностической пункции. Полученный во время пункции материал отправляют на бактериологическое исследование, позволяющее выявить возбудителя заболевания и определить его чувствительность к антибиотикам.
Абсцессы ротоглотки выявляют во время проведения отоларингологического осмотра.
Абсцессы могут возникать как самостоятельное заболевание, но чаще являются осложнением какой-либо другой патологии. Например, пневмония может осложниться абсцессом легкого, а гнойная ангина – паратонзиллярным абсцессом.
Значительно сложнее диагностика абсцессов головного мозга, брюшной полости, легких. В этом случае проводится инструментальное обследование, которое может включать:
- УЗИ органов брюшной полости и малого таза;
- магниторезонансную или компьютерную томографию;
- рентгенографию.
В общем анализе крови при любой локализации абсцесса определяют признаки, характерные для острого воспалительного процесса (повышение количества лейкоцитов, сдвиг лейкоцитарной формулы влево, увеличение СОЭ).
В начальной стадии развития абсцесса поверхностных мягких тканей назначается противовоспалительная терапия. После созревания гнойника производится его вскрытие, обычно в амбулаторных условиях. Госпитализация показана только при тяжелом общем состоянии пациента, анаэробном характере инфекционного процесса.
В качестве вспомогательного средства при лечении, а так же для профилактики осложнений абсцессов подкожно-жировой клетчатки, рекомендуется использовать мазь Илон. Мазь следует наносить на пораженный участок под стерильную марлевую повязку или пластырь. В зависимости от степени нагноения, менять повязку необходимо один или два раза в день. Срок лечения зависит от тяжести воспалительного процесса, но, в среднем, для получения удовлетворительного результата нужно применять мазь не менее пяти дней. Мазь Илон К продается в аптеках.
Лечение абсцесса легкого начинается с назначения антибиотиков широкого спектра действия. После получения антибиотикограммы проводят коррекцию антибиотикотерапии с учетом чувствительности возбудителя. При наличии показаний с целью улучшения оттока гнойного содержимого выполняют бронхоальвеолярный лаваж. Неэффективность консервативного лечения абсцесса является показанием к хирургическому вмешательству – резекции (удалению) пораженного участка легкого.
Лечение абсцессов головного мозга в большинстве случаев хирургическое, так как они могут привести к дислокации мозга и стать причиной летального исхода. Противопоказанием к удалению абсцессов является их локализация в глубинных и жизненно важных структурах (подкорковые ядра, ствол мозга, зрительный бугор). В таком случае прибегают к пункции полости абсцесса, удалению гнойного содержимого аспирационным способом с последующим промыванием полости раствором антисептика. Если требуется многократное промывание, катетер, через который оно проводится, оставляют в полости на некоторое время.
При абсцессах головного мозга прогноз всегда очень серьезный, летальный исход наблюдается в 10% случаев, а у 50% пациентов развивается стойкая утрата трудоспособности.
Абсцессы брюшной полости удаляют хирургическим путем.
Абсцессы при несвоевременном лечении могут приводить к тяжелым осложнениям:
- неврит;
- остеомиелит;
- флегмона;
- гнойное расплавление стенки кровеносного сосуда с возникновением угрожающего жизни кровотечения;
- гнойный менингит;
- эмпиема плевры;
- перитонит;
- сепсис.
Прогноз зависит от локализации абсцесса, своевременности и адекватности проводимого лечения. Абсцессы подкожной клетчатки обычно заканчиваются полным выздоровлением. При абсцессах головного мозга прогноз всегда очень серьезный, летальный исход наблюдается в 10% случаев, а у 50% пациентов развивается стойкая утрата трудоспособности.
Профилактика развития абсцессов направлена на предупреждение попадания патогенной гноеродной микрофлоры в организм пациента и включает следующие мероприятия:
- тщательное соблюдение асептики и антисептики при проведении медицинских вмешательств, сопровождающихся повреждением кожных покровов;
- своевременное проведение первичной хирургической обработки ран;
- активная санация очагов хронической инфекции;
- повышение защитных сил организма.
Видео с YouTube по теме статьи:
Образование: окончила Ташкентский государственный медицинский институт по специальности лечебное дело в 1991 году. Неоднократно проходила курсы повышения квалификации.
Опыт работы: врач анестезиолог-реаниматолог городского родильного комплекса, врач реаниматолог отделения гемодиализа.
Информация является обобщенной и предоставляется в ознакомительных целях. При первых признаках болезни обратитесь к врачу. Самолечение опасно для здоровья!
источник
Абсцесс (мягкой ткани или органа) – это полость, отделенная капсулой, содержимое которой – гной. При накоплении большого объема экссудата капсула может разорваться, что последует за собой выход гноя наружу. Это становится причиной развития воспалительного процесса, который может вызвать сепсис, гнойное расплавление кровеносного сосуда и другие, не менее опасные последствия. Именно поэтому необходимо знать, как лечить абсцесс на ранней стадии.
Не стоит полагаться на самолечение. Любое заболевание, в том числе и дерматологическое, требует своевременной помощи. Начав терапию на начальном этапе развития абсцесса, можно не допустить его прорыв, а также исключить опасные последствия.
На ранней стадии применяют лечение холодом (компрессами), что способствует рассасыванию гнойной массы. При неэффективности такового и отсутствии негативных изменений (например, увеличения полости или выраженного нагноения) используют тепловые компрессы (грелка и др.).
Кроме того, врач назначает прием антибактериальных препаратов, ведь в большинстве случаев абсцессы и нарывы вызваны бактериальной инфекцией. Это может быть системная или местная терапия. При сформированном абсцессе и обширном поражении кожного покрова требуется вскрытие и дренирование полости.
В лечении гнойников используют антибактериальные препараты в форме таблеток, мазей или же в виде уколов в пораженную область. Перед назначением препарата делают посев гнойной массы, что помогает выявить тип патогенного микроорганизма и его чувствительность к препаратам.
В большинстве случаев используют пенициллины. Это может быть Цефалексин, Амоксициллин, которые назначают в суточной дозировке 250–500 мг четырежды в сутки. Примерная продолжительность терапии – 10 дней.
При наличии аллергической реакции к пенициллинам назначают прием макролидов: Эритромицина, Кларитромицина или другого препарата в суточной дозировке 250–500 мг дважды в сутки на протяжении 10 дней.
Интересно! Местная терапия антибиотиками более длительная. Несмотря на это, такое лечение имеет один большой плюс: мазь не всасывается в общий кровоток и действует строго в зоне с воспалительным процессом.
При сопутствующем развитии сахарного диабета, кроме антибиотикотерапии, потребуется прием средств, корректирующих обменные процессы в организме.
В лечении нарывов можно задействовать местные препараты. Например, если абсцесс образовался у ребенка, эффективным лечебным средством будет мазь Бепантен, которая быстро справляется с воспалительным процессом, ускоряет заживление раны.
Для взрослого отлично подойдут такие мази, как Левомеколь, Вишневского, Ихтиоловая. Первая (Левомеколь) обладает мощным противовоспалительным действием, а также антисептическим. Преимущество лекарства – устранение и симптомов абсцесса, и его причины. Побочных эффектов у мази мало.
Мазь Вишневского используют в терапии абсцессов, а также карбункулов и фурункулов, трофических и варикозных язв. Единственное противопоказание – гиперчувствительность к компонентам лекарственного средства. Иные противопоказания отсутствуют, так же, как и побочные эффекты от применения.
Мазь Тридерм – отличное средство в борьбе с патологией грибкового происхождения
В случае присоединения грибковой инфекции назначают использование мазей с противогрибковым эффектом. Это может быть Тридерм, Микозолон и др.
В домашних условиях необходимо придерживаться правильного питания. При развитии любого гнойного процесса в организме, включая гнойники, нарывы и абсцессы, в рацион необходимо включить ту пищу, которая способствует очищению печени и желчного пузыря, лимфы и крови. Так, полезно употребление:
- овощей (свеклы, моркови, бобовых, кукурузы, капусты);
- фруктов (граната, цитрусовых, бананов, винограда, клюквы, авокадо);
- зелени (лука, укропа, петрушки, сельдерея);
- растительных масел;
- нежирного мяса и рыбы;
- печени;
- сухофруктов;
- каши: гречневой, риса, пшена, пшеничной;
- орехов;
- зеленого чая, компота, воды;
- молочной продукции;
- яиц в любом виде, не включая те, которые приготовлены в жареном виде;
- отрубного хлеба.
К запрещенным продуктам относятся:
Важно! При абсцессе внутреннего органа, в частности, расположенного в ЖКТ, исключают из рациона капусту, маринад, соленья, сдобу, жареное и жирное, соусы, острые приправы.
Вылечить абсцесс мягких тканей можно и с помощью народной медицины, но только если патология протекает на начальном этапе. Эффективным будет алоэ – растение, которое используют для проведения компрессов и примочек на пораженную область. В соке алоэ смачивают марлевый отрезок, прикладывают к абсцессу и выдерживают на протяжении суток, после заменяя на новый.
Можно использовать ржаной хлеб, который предварительно распаривают и прикладывают к нарыву. Сверху компресс закрепляют капустным листом и забинтовывают. Выдержать на протяжении суток, после заменив компресс на новый.
Эффективен и репчатый лук, компресс из которого помогает ускорить созревание абсцесса и его прорыв наружу. Свежую луковицу перетирают на терке, кашицу выкладывают на марлевый отрезок, после – на нарыв, выдерживая на протяжении 5 часов. Луковицу можно сварить в молоке, после приложить к ране и забинтовать.
Избавиться от абсцесса можно с помощью мази из меда
Целебными свойствами обладает мазь из прополиса. Приготавливают ее так: растопить животный жир (100 г), добавить измельченный прополис (10 г), потомить еще на протяжении 7 минут. Далее снять с огня, остудить и процедить через марлевый фильтр. Готовое средство использовать в качестве компресса, выдерживая на протяжении 2 часов. Процедуру проводить трижды в день.
Еще один полезный продукт пчеловодства – мед. Из него приготавливают мазь: в одинаковом объеме смешивают с мазью Вишневского и спиртом, чтобы получилась однородная консистенция. Готовое средство выкладывают на марлю, после – на абсцесс, выдерживая до утра. Процедура проводится на ночь.
Если на начальном этапе развития абсцесса еще можно ограничиться консервативными методиками, то лечение сформировавшегося абсцесса не обходится без оперативного вмешательства. Такое терапевтическое мероприятие проводит хирург в операционном кабинете.
Больного могут госпитализировать на неопределенное время в стационарные условия в случае осложненного абсцесса, при рецидиве патологии после проведения операции, при наличии фонового заболевания тяжелой степени, высоком риске возникновения осложнений. Кроме того, человека госпитализируют, если абсцесс располагается возле крупного сосуда или нервного ствола.
Важно! Сколько необходимо лечить абсцесс, зависит от степени тяжести его развития.
Абсцесс можно устранить открытым или закрытым способом. Закрытая операция заключается в проведении небольшого разреза, через который удаляют содержимое новообразования и вставляют специальную трубку для дренирования. После полость промывают с помощью дезинфицирующего препарата и накладывают повязку.
Открытое оперативное вмешательство заключается в удалении экссудата из полости абсцесса, что проводится после широкого рассечения новообразования. Также используют дренирующую трубку и ежедневно меняют повязку.
В том случае, если даже операция не помогла устранить неприятные симптомы, может иметь место генерализация инфекции с развитием сепсиса. В таком случае проводится антибиотикотерапия, симптоматическое лечение, дезинтоксикационная терапия.
источник
Абсцессом называется локальное скопление гноя, появление которого вызвано острой или хронической инфекцией. С течением времени ткани в очаге подвергаются разрушению. К появлению абсцесса, или нарыва, приводит попадание инфекции во внутренние слои кожи через раны и ссадины.
В случае появления нарыва здоровые ткани, окружающие воспалённый участок, образуют своеобразную мембрану-барьер, который изолирует заражённый участок, не давая ему напрямую контактировать со здоровыми тканями. Таким способом организм пытается остановить распространение инфекции.
На первый взгляд может показаться, что абсцессы в разных тканях ничем не отличаются. На самом деле их существует несколько видов. Например, лёгочный, паратонзиллярный (гнойное воспаление миндалин), постинъекционный, мягких тканей и даже мозга. Но в какой бы части тела он не образовался, он неизменно сопровождается повышением температуры, покраснением тканей и острым болевым синдромом.
Обычно нарыв появляется вследствие попадания в организм бактерий стафилококков. В зависимости от того, насколько велик поражённый участок, может существенно снижаться и общий иммунитет.
Следует иметь в виду, что появление абсцесса может случиться не только при явном нарушении кожного покрова. Привести к воспалению могут и гематомы с застоявшейся кровью, внутренние инфекции, кисты и новообразования.
Повышает риск и попадание под кожу различных химических веществ, и не соблюдение правил асептики при проведении каких-либо медицинских манипуляций.
Обнаружить абсцесс на коже, в клетчатке или мышцах, не составит труда. Он будет виден невооружённым глазом. Куда сложнее диагностировать его во внутренних органах.
На первой стадии своего возникновения абсцесс будет иметь вид болезненного тёмно-красного уплотнения. Через некоторое время (дни и даже недели) это уплотнение заполнится бело-жёлтым гноем. При этом боль может стать ощутимее.
Симптомы гнойно-воспалительных процессов в любой части тела всегда ярко выражены. Это высокая (до 41°) температура, слабость, острая боль при ощупывании, покраснение кожного покрова (если нарыв близко к поверхности).
На последней стадии не редко явление самопроизвольного разрыва гнойной капсулы и выход содержимого. Если нарыв находился близко к поверхности, то выход гноя и полное очищение тканей легко проконтролировать. При благоприятных условиях и отсутствии угрозы повторного заражения капсула быстро уменьшается, покраснение и боль исчезают практически сразу, и через какое-то время на этом месте образуется рубец.
Гораздо опасней, когда прорывается внутренний абсцесс. Тогда он может стать причиной заражения соседних органов, что усугубит состояние больного.
Как и любое заболевание, абсцесс легче всего вылечить, диагностировав на ранней стадии. Лечение абсолютно любого нарыва всегда сводится к тому, что гнойную капсулу вскрывают.
Если абсцесс обширный и вызывает опасения, то больного госпитализируют и подвергают хирургическому лечению. В случае поражения небольших участков кожи, госпитализация не требуется, а лечение проходит в амбулаторных условиях.
При возникновении гнойных поражений во внутренних органах, лечение, как правило, сводится к проведению пункции, в ходе которой из капсулы удаляется гной, а вместо него вводится антибиотик.
Встречаются ситуации, когда орган настолько поражён, что очистить его от гноя и бактерий не представляется возможным. В таких случаях его удаляют.
Гнойные раны и абсцессы после вскрытия лечат одинаково: полный покой, сбалансированное питание, применение антибиотиков и антибактериальных препаратов, а в особо тяжёлых случаях, переливание крови либо её компонентов. Люди, страдающие сахарным диабетом, должны особо внимательно относиться к лечению такого заболевания, поскольку им придётся корректировать обмен веществ.
Своевременное лечение и правильно исполненное хирургическое вмешательство сведёт возможность осложнения к минимуму. В то время как хронический недренированный (не избавленный от гноя) нарыв обязательно перейдёт в хроническую стадию и приведёт к заражению здоровых тканей и органов. Абсцесс, очищенный от содержимого не полностью, приводит к образованию свища.
Следует помнить, что избавиться от абсцесса можно только при помощи хирургического вмешательства. Несвоевременное обращение к врачу или самостоятельные попытки вскрыть гнойную капсулу могут привести к весьма плачевным последствиям.
Алоэ встречается во многих жилищах, но не во всех. Альтернативой ему может стать обычный репчатый лук. Для лучшего эффекта стоит использовать молодую или максимально свежую, сочную луковицу. Её нужно натереть на мелкой тёрке и вместе с выделившимся соком прикладывать к больному месту на 5 часов. И так до улучшения состояния.
Можно также отварить луковицу в молоке, разрезать напополам и прикрепить к абсцессу. Либо испечь в духовке, растереть в мягкую кашицу и смешать с таким же количеством тёртого мыла (желательно, детского, без добавок). Из этой смеси нужно сделать тонкую лепёшку и прибинтовать к поражённому участку кожи.
Вместо лука зачастую используют чеснок или картофель, которые прикладывают на 3 часа. Но перед этим воспалённое место следует распарить в тёплой мыльной воде.
Мёд давно уже известен своими чудодейственными свойствами. В том числе он может стать замечательным помощником в избавлении от нарывов и гнойных воспалений. Для этого необходимо изготовить особую мазь.
В равных пропорциях берётся мёд, спирт (не водка) и мазь Вишневского. Всё это аккуратно смешивается до образования однородной смеси.
Менять мазь следует каждые 12 часов. При необширном заражении воспаление спадёт уже через несколько дней.
Ещё один продукт пчелиной жизнедеятельности, который обладает сильным регенерирующим и обеззараживающим эффектом, это прополис. Мазь на его основе можно приготовить в домашних условиях.
Возьмите животный жир (несолёный) в количестве 100 гр. Вскипятите в эмалированной посудине. В охлаждённый до 80°С жир добавьте мелко порубленный прополис в количестве 10 гр. Периодически помешивая охладите смесь до комнатной температуры и процедите через марлю.
Кроме гнойных нарывов эту мазь можно использовать для лечения ожогов, ран, язв и обморожений.
Прежде чем начать давать практические советы по лечению, хочу предупредить, что народные методы избавления от гнойных воспалений действенны только на начальных стадиях. Если момент упущен, или область поражения слишком велика, откладывать визит к хирургу не стоит.
Итак, на ранней стадии образования гнойника стоит прибегнуть к помощи алоэ древовидного. Для лечения необходимо использовать самые нижние, более старые листья. После того, как лист был отрезан, его необходимо аккуратно вымыть водой с мылом. Затем измельчить в кашицу и прикладывать к гнойнику. Всё это нужно фиксировать марлевой повязкой и менять каждые 12 часов.
Особые вещества, содержащиеся в алоэ, помогают лейкоцитам в борьбе с инфекцией. Поэтому воспаление быстро спадает, а абсцесс прорывается на ранней стадии, когда поражены совсем небольшие участки. Восстановление тканей благодаря алоэ проходит в ускоренном темпе.
Хлеб не только всему голова, но и лечебное средство, которое поможет нарыву «созреть» быстрее. Для этого следует распарить мякиш ржаного хлеба и горячим приложить к абсцессу. Сверху больное место укрывается плотным капустным листом, пергаментом (бумагой) и крепко забинтовывается. Такой компресс должен находиться на ране около суток. Затем его можно заменить новым.
Таким методом можно лечить и недренированный фурункул.
Необходимо помнить, что прорвавшийся нарыв не следует трогать руками или подручными средствами. Лучше всего аккуратно промывать его слабым марганцовым раствором и прикладывать выше предложенные смеси.
источник
Абсцесс руки встречается довольно часто. Воспалением может быть поражен любой участок мягкой ткани руки, а также кости руки.
В нашей клинике осуществляется диагностика и лечение всех видов абсцессов, в частности и руки. Квалифицированный специалист нишей клиники проведет все необходимые мероприятия для скорейшего выздоровления пациента.

Обратиться к врачу в нашей клинике следует при появлении следующих симптомов:
- Отек области воспаления;
- Резкая боль при попытке пошевелить рукой и, как следствие, ограничение подвижности руки;
- Повышение температуры тела и особенно места воспаления;
- Увеличение лимфатических узлов вблизи воспаленной области.
Абсцесс мягких тканей диагностируется лабораторными исследованиями. Проводится анализ мочи и крови пациента. Абсцесс костной ткани имеет название абсцесса Броди. Он встречается довольно редко. Гной скапливается в полости, образующейся в губчатой части кости. Клиническая картина абсцесса Броди во многом схожа с ревматизмом или артритом, поэтому очень важно верно поставить диагноз. В нашей клинике хирург диагностирует костный абсцесс при помощи рентгена и компьютерной томографии.

Сначала формируется полость со стенками-мембранами, которая постепенно заполняется гноем. Далее головка капсулы созревает, и абсцесс прорывается. Гнойные массы выходят наружу. Важно обнаружить абсцесс на ранних стадиях развития. Чем раньше начать проводить мероприятия по устранению воспалений, тем эффективнее и быстрее пройдет лечение.
Проведя диагностические исследования с помощью современного оборудования, которым оснащена наша клиника, и определив стадию и локализацию воспаления, врач определяет схему лечения. На ранней стадии образования абсцесса возможно медикаментозное лечение. Если же нарыв, образованный в мягких тканях руки уже созрел, хирург вскрывает абсцесс.
Это хирургическая операция, состоящая из нескольких этапов:
- Обработка места вскрытия антисептическими средствами.
- Местное обезболивание новокаином или лидокаином.
- Проведение небольшого (до двух сантиметров) разреза скальпелем и последующее расширение его.
- Опорожнение капсулы с гноем и обработка освобожденной полости антисептиками.
- Установка дренажа.

Без своевременного диагностирования и вмешательства квалифицированного специалиста, возникают серьезные осложнения и нежелательные последствия. Чаще всего заболевание перетекает в хроническую форму, лечение которой проводится годами. На фоне хронического абсцесса образуются другие серьезные заболевания. Возможно заражение крови, ампутация конечностей, распространение воспаления на здоровые органы.
источник
Нарыв на пальце у ногтя называется паронихий. Часто он проходит без вмешательства врача, и в лечении не нуждается, так как вскрывается самостоятельно и освобождается от гноя.
Однако известно много случаев, когда такие нарушения приводили к воспалительным процессам с последующими осложнениями. При пониженном иммунитете, например, либо сахарном диабете воспаление возле ноготка требует незамедлительного похода к врачу, так как в подобных ситуациях развитие нарывов является опасным для здоровья, и поэтому пациенту назначается курс лечения антибиотиками.
Паронихии могут провоцировать развитие серьезных осложнений, требующих операционного вмешательства.
Симптомами этих состояний являются:
- повышение температуры;
- скопления под ногтем гноя;
- возникновение сильной волей.
Причиной гнойного воспаления являются бактерии, которые проникают вглубь пальца. Это происходит при порезах, ссадинах, занозах, повреждениях кожи. В определенных случаях паронихии могут развиваться и без травматических воздействий.
Нагноение возле ногтя возникает после чрезмерного подстригания ногтевой пластины в результате попадания гноя под ноготь. При этом наблюдается покраснение и сильная боль, возможно, выделение гноя. Конечным результатом паронихия становится выпадения ногтя.
Итак, возникновению нарыва сопутствуют такие симптомы:
- боль на месте воспаления;
- высокая температура;
- проблемы при сгибании пальцев;
- покраснение кожи.
Факторы, способствующие развитию нарыва:
- привычка грызть ногти;
- грибок;
- сахарный диабет;
- профессиональная деятельность, связанная с работой руками;
- вросший ноготь.
Консервативное лечение нарывов на пальце руки производится антибактериальной мазью и таблетками. Лишь в тяжелых случаях приписывается хирургическое вмешательство.
Как только вы заметили паронихий пальца ножки либо руки, нужно принимать срочные меры. Используйте теплые ванночки с раствором калия или с насыщенным солевым раствором.
Также попробуйте картофельные компрессы. 1-2 картофелины натрите на терке. Полученную кашицу приложите к нарыву на пару часов. Для каждого компресса нужно использовать свежий картофель.
Чтобы лечить нагноение, любители народной медицины могут использовать еще один рецепт. На терке можно измельчить одну головку луковицы, половинку хозяйственного мыла, добавить к смеси 50 мл молока. Все перемешать и поставить на паровую баню. Полученная мазь будет готова, когда консистенция станет однородной. Этой массой нужно мазать места нарыва.
Помните, что самолечение паронихия на пальце должно длиться не больше 2 дней. Если боль не прекращается, а, наоборот, усиливается, следует обратиться к врачу.
Чтобы предотвратить появление нарыва возле ногтя, необходимо своевременно удалять заусенцы, пользоваться увлажняющими кремами. Чтобы инфекция не проникала в кожу, пользуйтесь резиновыми перчатками.
Если паронихий возникает часто и без особых причин, лучше сдать анализы, так как в крови, возможно, повышен уровень сахара или присутствует недостаток витамина А.
Сначала необходимо продезинфицировать места повреждения раствором йода или соды. Теперь нужно приготовить медовую лепешку.
Она готовится следующим образом:
- Пол столовой ложки меда смешивается с мукой, чтобы сформировалась лепешка;
- Затем, полученную лепешку нужно приложить на пораженное место и приклеить сверху пластырем. Оставить палец в таком состоянии на 12 часов;
- Данная процедура поможет вылечиться от нарыва.
- Нужно взять терку и натереть на нем морковку, лук свеклу;
- Все перемешать и добавить в смесь немного морковного сока и пару капель сока алоэ;
- Полученную массу можно наносить на нарыв и забинтовать палец.
Мазь Вишневского от нарывов на пальце является эффективным лекарственным средством. Поэтому ее необходимо держать в аптечке постоянно.
С тем, что нарывает палец, сталкиваются и дети, и взрослые. Нагноение может быть вызвано многими причинами, но основная его составляющая – микробы. Появляется воспалительный процесс после появления заноз, царапин, ран или порезов на ногах или руках, преимущественно возле ногтя.
Острый воспалительный процесс на пальце возле ногтя врачи называют паронихии. Причинами развития воспаления становятся травмы ногтевых валиков после уколов, порезов, ушибов. Когда нарушается целостность кожного покрова, в ткани пальцев проникают патогенные микроорганизмы: грибки, стрептококки, стафилококки. Если у человека ослаблен иммунитет, то развивается гнойный процесс. Гной под ногтем возникает после следующих провоцирующих факторов:
- грибок на ногтях рук или стоп;
- неудачное проведение педикюра или маникюра;
- порезы возле ногтевого валика;
- нарушение венозного кровообращения;
- сахарный диабет;
- вросший ноготь.
При паронихии зараженный человек ощущает в месте патологии пульсирующую боль, кожа приобретает красноватый оттенок и опухает. Место припухлости начинает гноиться, а без терапии болевой синдром становится очень сильным и повышается температура. Как правильно лечить нарыв на пальце возле ногтя, знают врачи, поэтому, когда возникает тревожная симптоматика больному надо срочно обратиться в медицинское учреждение за помощью.
На начальных этапах нарыв можно самостоятельно обработать. Если нарывает палец на руке или ноге при слабой болезненности помогут ванночки с раствором марганцовки (слабым), противовоспалительные мази и компрессы с ними. После обработки марганцем следует на бинт нанести один из выбранных антибактериальных препаратов, приложить его к воспаленному участку, забинтовать и держать сутки. Лучшая мазь от нарывов на пальце – Вишневского. Быстро убирают нагноение препараты Левомеколь, Гентаксан, Диоксиновая мазь.
В случае если боль становится частой и пульсирующей, а гнойник – большим, то вылечить паронихии в домашних условиях нельзя – надо идти к хирургу. Врач после диагностики, как правило, назначает прием следующих лекарственных препаратов:
- Нестероидные таблетки Нимесил, Диклофенак, Ибупрофен. Они останавливают воспалительный процесс.
- Ихтиоловую мазь. Она уменьшает покраснение, вытягивает нагноение и отек. Наносится на пораженный участок.
- Противогрибковые лекарства Ламизил, Орунгал. Назначаются, если заболевание сопровождается грибковой инфекцией.
- Антибиотики Метронидазол, Клиндамицин. Уничтожают возбудителя, улучшают самочувствие больного.
Наши предки тоже знали, как лечить нарыв на пальце возле ногтя. Если загноился околоногтевой порез, заусенец или мозоль применяйте такие процедуры:
- Печеный лук. Запеките луковицу прямо в шелухе в духовке до мягкости. Вырежьте середину так, чтобы не повредить ее целостность. Шар с дыркой наденьте на палец с нарывом, зафиксируйте пластырем или бинтом. Держите компресс 3 часа, при необходимости процедуру повторите.
- Детское мыло. Если покраснел и болит палец на ноге около ногтя, к примеру, мизинец, тщательно намыльте детским мылом ватку, приложите к месту нарыва на ночь, закрепите лейкопластырем. Компрессы делаются до тех пор, пока от покраснения и гноя не останется следа.
- Трава зверобой. Когда палец опух и загноился, для вытягивания гноя сделайте настой зверобоя. Для этого стаканом кипяченой воды надо залить ложку (столовую) сухой травы, затем дать настояться полчаса в теплом месте. После остудите, промокните настоем зверобоя марлю или бинт, приложите компресс к пальцу, зафиксируйте на 20 минут. Процедура проводится несколько раз в день до выздоровления.
- Керосин. Как лечить нарыв на пальце возле ногтя горючей смесью? Очень быстро и просто! Опустите палец с нарывом в очищенный керосин на пару минут. Вещество дезинфицирует ткани, способствует быстрому выздоровлению.
При отсутствии положительной динамики после консервативного лечения хирург может предложить удалить гной из пальца оперативным вмешательством. Процедура несложная и делается под местной анестезией. Посмотреть, как выполняется операция можно в интернете по фото и видео. Краткое описание оперативного вмешательства:
- после анестезии над гнойником делается надрез;
- гнойные выделения и отмершие ткани удаляются;
- если у больного подногтевая панариция, то удаляется ноготь;
- вводятся антибиотики местного действия;
- накладывается пластырь;
- после пациенту ежедневно делают новые перевязки с ранозаживляющими лекарственными средствами;
- послеоперационный период длится одну неделю.
Часто дети стараются оторвать заусеницу на пальце, после чего почти всегда возникает нагноение. Как же лечить нарыв на пальце возле ногтя у ребенка? Помочь малышу можно еще до прихода врача теплой ванночкой с морской солью. Положите в теплую воду морскую (поваренную) соль, капните пару капель йода и держите пальчик ребенка в растворе 5 минут, проделайте так 5-6 раз в день. Способствуют облегчению состояния и ванночки с заваренными травяными сборами, в которые входят: ромашка, подорожник, шалфей.
Воспалительный процесс вокруг ногтя – это довольно распространенное явление, которое затрагивает людей различных возрастных категорий, независимо от пола. При нарыве на пальце важно знать, как правильно осуществлять лечение, поскольку нагноение может проникать не только в глубинные слои эпидермиса, но и доходить до жировой клетчатки.
Возбудителями болезни обычно становятся , стрептококки, которые проникают в кожу через микроповреждения, способствуя образованию нагноения вокруг ногтя на пальце руки или ноги. Когда воспаляется только участок около ногтя, то болезнь называется паронихией, а при распространении инфекции по пальцу возникает панариций. Такое состояние часто доводит до .
Существует множество причин, по которым начинает нарывать кожа в области ногтя. Часто это становится следствием банального несоблюдения основных гигиенических норм. Еще один провоцирующий фактор – это особенности некоторых профессий. Люди, работающие руками, чаще остальных подвергаются повреждениям эпидермиса, через которые происходит инфицирование кожи и пальца.
- неправильный маникюр, после которого ногти начинают врастать в близрасположенные ткани;
- недобросовестное отношение сотрудника салона красоты, осуществлявшего маникюр, недостаточная стерилизация инструментов, в результате которой патогенные микроорганизмы попадают в ранки на пальце;
- грибковые поражения ногтей, кожи ступней;
- тесная, сдавливающая обувь;
- нарушение циркуляции крови;
- наличие в организме сахарного диабета.
Инфекция может поразить валик возле ногтя даже при незначительном повреждении, царапине, особенно если вовремя не продезинфицировать возникшее повреждение.

Нарыв около ногтя развивается из-за механического повреждения тканей, и если происходит воспаление только эпидермиса, и отсутствуют симптомы поражения ногтя, то это легкая форма заболевания. Происходит покраснение пальца, собирается гной под кожей, палец болит и пульсирует.
Существует несколько форм паронихий, от которых чаще всего зависит схема предстоящего лечения пораженных ногтей и пальцев:
- Обычная паронихия, которая проявляется в виде красноты валика около ногтя, небольшой отечности и болезненности. Провоцирующими факторами тут могут служить различные инфекции, ожоги или переохлаждения. Если не пренебрегать гигиеной, то выздоровление наблюдается уже спустя три или четыре дня.
- Проникновение стафилококков или стрептококков способствует развитию гнойной паронихии. При этом человек чувствует сильную пульсирующую боль, наблюдается внезапный и сильный отек, опухоль области около ногтя, формируется гнойник. Чаще всего содержимое гнойника выходит самостоятельно, но в некоторых случаях требуется помощь хирурга. Если не проводить соответствующее лечение, то возможно развитие серьезных осложнений в виде поражения больших участков руки или ноги, а также инфицирования внутренних органов и тканей из-за попадания патогенной флоры в кровь.
- Паронихия, вызванная грибками рода Кандида, характеризуется длительным течением и небольшим воспалительным процессом на пальце около ногтя. Развивается при попадании грибковых микроорганизмов в повреждённую кожу пальца, при снижении иммунитета. Постепенно возникает грибковое поражение ногтевых пластин.
- При поражении организма сифилисом развивается роговая паронихия.
- Часто нагноение ногтевых пластин обусловлено наличием экземы, псориаза.
- При частом контактировании с различными химическими веществами возникает изъязвление эпидермиса вокруг ногтей, такое состояние сопровождается сильной болезненностью. Зачастую происходит переход в гнойную форму болезни.

- Когда происходит инфицирование только участков эпидермиса, расположенных возле ногтя, то наблюдается покраснение, отек, небольшая припухлость вокруг ногтевой пластины. Палец начинает болеть, иногда присоединяется зуд, пульсация поражённых областей.
- Развитие воспалительного процесса в глубине дермы характеризуется усилением упомянутых симптомов и скапливанием гноя.
- Распространение инфекции препятствует нормальному сгибанию пальца, который становится очень твердым и горячим на ощупь.
- Когда нагноение достигает сухожилий, у больного появляются жалобы на общее самочувствие, может повыситься температура тела, появиться слабость, снизиться работоспособность и т.д.
Нарыв на пальце около ногтя может распознать любой человек, для этого не нужны специальные медицинские знания.
Поэтому когда болит и нарывает палец на ноге или на руке, требуется обязательно обратиться за врачебной помощью, чтобы не допустить попадания инфекции в глубину тканей и предотвратить инфицирование крови. Врач может провести дополнительные обследования с целью установления причины нагноения и выяснения того, насколько глубоко произошло проникновение инфекции.
Чаще всего происходит поражение большого пальца ноги, поскольку это наиболее проблемная область у многих людей, обусловленная ношением неправильной тесной обуви. И именно ногти на ногах в большинстве случаев поражает грибок, который может стать причиной развития паронихий.
Если произошло воспаление пальцев в области ногтей после маникюра или педикюра, то требуется срочно продезинфицировать повреждения эпидермиса, провести обработку при помощи перекиси водорода, фукарцина или йода. Можно сделать ванночку с раствором соды или марганца.
Своевременно принятые меры помогут предотвратить дальнейшее развитие заболевание и проникновение инфекции в глубину эпидермиса. Схема терапии зависит от возбудителя болезни. Если это споры грибков, то используются антигрибковые препараты для местного лечения:
Другие медикаментозные препараты для лечения нагноения пальца в области вокруг ногтя на руках или ногах:
- мазь Вишневского, ихтиоловая мазь способствуют снятию воспаления, убивают болезнетворную флору, оказывают болеутоляющее воздействие;
- антимикробные препараты для приема внутрь – Аугментин, Клиндамицин, Сумамед, Супракс, Метронидазол и др.
- Мази гентомициновая, левометициновая, тетрациклиновая и т.д.
- Диклофенак, Ибупрофен, Аэртал.
При отсутствии нагноения можно воспользоваться простыми антисептиками, например, Хлоргексидин, перекись водорода и раствор марганца.
Гнойная форма недуга часто требует хирургического вмешательства для извлечения гноя и очищения пораженного участка. В некоторых случаях требуется частичное или полное удаление ногтевой пластины.

Самые популярные и эффективные растения для устранения симптомов нагноения:
Эффективные мази от нарывов на пальцах, приготовленные в домашних условиях:
- Смешать и подогреть следующие ингредиенты: измельченное хозяйственное мыло, мед, растительное масло, ржаная мука, воск.
- Хозяйственное мыло, свиной жир, измельченный репчатый лук, воск.
- Неочищенное растительное масло, живица, смалец, репчатый лук, воск.
Можно тщательно обработать больной палец на руке или ноге керосином, в результате от воспаления не останется и следа уже на следующий день.
Очень полезны ванночки для рук и ног с использованием соды, соли, марганцовки, йода. Происходит обеззараживание тканей, размягчение. После таких ванночек можно наносить аптечные мази, действие которых будет усилено за счет лучшего их проникновения в слои эпидермиса.

Малыши старшего возраста более активно познают мир, в результате чего нередко подвергаются различным кожным повреждениям, травмам кожного покрова. Лечение у детей желательно проводить мягкими щадящими средствами, и желательно не доводить болезнь до такого состояния, чтобы пришлось использовать антибиотики. Рекомендовано применение таких мазей, как Левомеколь, ихтиоловая мазь, Бепантен, мазь Вишневского.
Воспаление вокруг ногтя на руке или ноге у ребенка можно лечить при помощи народной медицины. Наиболее эффективными считаются такие средства, как натуральный мед, репчатый лук, сырой картофель и чеснок. Также очень полезны ванночки из лекарственных растений, из содового и солевого растворов.
Ни в коем случае нельзя самостоятельно пытаться вскрыть образовавшийся вокруг ногтя гнойник, поскольку это чревато распространением инфекции в глубину тканей и развитием серьезных осложнений. Важно понимать, что, несмотря на эффективность народных методов, не стоит пренебрегать медикаментозным лечением, а нетрадиционная медицина может выступать лишь в качестве дополнительного способа терапии.
Нарыв на пальце ноги затрагивает не только верхние слои эпидермиса, но и глубокие ткани. Недуг называется паронихия или околоногтевая панариция и требует незамедлительного лечения. Если воспаление доходит до сухожилий и жировой клетчатки, возможно развитие сепсиса.
Нарыв на пальце может протекать в легкой форме – паронихии. Она возникает из-за попадания на кожу болезнетворных микроорганизмов. Паронихия может протекать в инфильтративной и гнойной стадии.
Паронихия начинается с покраснения и отека кожи, затем появляются болевые ощущения, выделение гнойной жидкости с микробами. Выделяется несколько видов нарыва:
- Острая и хроническая. Острая начинается внезапно и сопровождается сильной болью на месте нарыва. Причиной ее развития становится попадание на рану золотистого стафилококка. Хроническая паронихия проявляется постепенно. Вначале кожа начинает краснеть, после чего появляется отечность и болезненность.
- Поверхностная и глубокая. Различие этих видов состоит в месте локализации и степени поражения кожного покрова. Глубокая распространяется на толщу ногтевого валика около основания ногтя. Поверхностная форма образуется под эпидермисом, около краевой части ногтя.
Вторая форма нарыва возникает при неправильном или несвоевременном лечении паронихии и называется — панариций.
Выделяют следующие его виды:
- Кожный – образуется на тыльной стороне пальца. Начинается заболевание со скопления гноя под эпидермисом, после на этом месте появляется пузырек с жидкостью, иногда с примесью крови. Затем происходит покраснение кожного покрова, появляется боль и жжение. Если пузырек увеличивается, значит, панариций прогрессирует и затрагивает более глубокие слои кожи.
- Подногтевой – воспалительный процесс начинается под ногтевой пластиной. Причиной заболевания становится попадание туда инородного предмета.
- Подкожный – поражает ладонную поверхность пальца. Характеризуется скоплением гноя под кожей, распространяясь на сухожилия, суставы и кости.
- Костный – образуется при поражении костей пальца. Заболевание начинает прогрессировать при попадании инфекции в костную ткань (открытые переломы, например).
- Суставной – другое его название гнойный артрит. Заболевание начинается из-за попадания в суставы инфекции или длительного течения панариция. Суставная форма характеризуется ограничением двигательной активности человека, болями и затруднением движения пальцев.
- Сухожильный – это сложная форма заболевания, при которой происходит ограничение функционирования кисти. На пальце появляется отек, он приобретает изогнутую форму и практически не двигается. Данная форма недуга характеризуется сильным болевым симптомом.
Правильная обрезка ногтей на ногах — профилактика панариция
Спровоцировать нарыв пальца может:
- грибок стопы или ногтей;
- нарушение кровообращения в венах;
- вросший ноготь;
- неправильно сделанный маникюр или педикюр;
- травмирование кожи возле ногтя;
- выполнение грязной работы без перчаток;
- привычка грызть ногти;
- сахарный диабет.
На развитие недуга влияют такие факторы, как:
- сниженный иммунитет;
- сопутствующие заболевания крови;
- нарушенный метаболизм.
Даже незначительные ранки лучше обрабатывать антисептическим средством, так как через них может проникнуть патогенный микроорганизм и начнется гнойное воспаление. Заусеницы также могут стать причиной развития паронихии, происходит воспаление и образование гноя в тканях пальца.
Зачастую воспалению и нарыву подвержены большие пальцы на ногах. Причиной тому их расположение, рост и размер околоногтевого валика. Неправильно сделанный педикюр может стать причиной врастания ногтя по углам. Поэтому во время педикюра следует правильно обрабатывать ногтевую пластину:
- Не отращивать длинные ногти.
- Не придавать им квадратную форму, подпиливать в уголках.
- Размягчать кожу и ногти на ногах специальными ванночками.
- В местах возможного врастания ногтя тщательно снимать омертвевшие частички.
Определить врастание ногтя очень просто, обычно начинает болеть околоногтевой валик возле края ногтевой пластины. После боль распространяется на всю фалангу пальца, кожа начинает воспаляться. Если вовремя не начать лечение, то произойдет нагноение.
Попавшая под ноготь заноза может стать причиной нарыва ногтя. Даже мелкий инородный предмет может спровоцировать воспалительный процесс. При попадании занозы под ноготь лучше обратиться к врачу, так как вытащить ее самостоятельно очень трудно, тем более после этого ранку следует обработать средством против воспаления. Это поможет предотвратить нежелательные последствия.
Попавшая под эпидермис инфекция начинает очень быстро развиваться, появляется зуд, жжение, припухлость и боль. Если идет дальнейшее развитие воспаления, то под кожей начинает собираться гной. Если затронуты суставы, то пораженное место становится горячим, воспаленным, появляется сильная боль, и палец не сгибается.
Возможны такие симптомы, как повышение температуры, ухудшение самочувствия. Нарыв кожи около ногтя проходит несколько стадий:
- Проникновение инфекции в слои эпидермиса. В результате, кожа краснеет, становится припухлой, появляется боль и зуд.
- Далее происходит воспалительный процесс, формируются полоски или пузыри с гноем.
- Появляется боль.
- Палец твердеет и перестает сгибаться.
Любое заболевание в запущенной форме приносит массу неприятностей, и нарыв – не исключение. Гнойное воспаление может приникнуть глубоко к сухожилиям, костям и суставам, возможно полное или частичное лишения пальца его прямой функции.
Тяжелая форма недуга может привести к таким осложнениям:
- Сепсис – это заражение крови, которое без определенного лечения может привести к смерти.
- Флегмоне костей – острое или гнойное воспаление клеток кисти.
- Тендовагинит – гнойное воспаление сухожилий, при котором происходит длительная потеря двигательных функций пальца.
- Остеомиелит – гнойный процесс в костной ткани, который требует незамедлительного лечения, и даже ампутации пальца.
Чтобы избежать еще более тяжелых последствий нарыва пальца, следует знать, как оказать первую помощь. Нельзя прокалывать пузырь с гноем, так как можно занести инфекцию в открытую рану или спровоцировать заражение крови.
Чтобы снять воспаление, можно приготовить теплую ванночку с солью, мылом или ромашкой. Пораженную стопу следует опускать в такой отвар несколько раз в сутки. После процедуры конечность обмокнуть полотенцем и приложить на нее листья алоэ.
Если через трое суток состояние не улучшается, значит, воспаление перешло в более глубокие слои эпидермиса, и требуется врачебное вмешательство.
Методы лечения можно разделить на три группы: ванночки, компрессы, мази.
С помощью ванночек можно избавиться от нарыва возле ногтя на пальцах рук или ног. Они помогут снять болевые ощущения и окажут дезинфицирующий эффект. Лучше всего попробовать следующие рецепты:
- Ванночка с антисептиком – для ее приготовления потребуется ромашка, календула, череда. Взять по 1 ст. л. каждой травы и залить все 1 литром кипятка, дать настояться 20 минут и опустить туда ноги или руки. Повторять процедуру следует несколько раз в день.
- Сода, йод или марганцовка – в 1 литр воды добавить 10 капель йода, 1 ст. л. соды, можно добавить немного марганцовки. Проводить такую процедуру нужно несколько раз в день по 20 минут.
- Соляная ванночка – этот рецепт считается самым действенным. На 1 литр кипятка необходимо взять 5 ст. л. соли. Опустить ноги в горячую воду на 20 минут. Именно горячая вода поможет распарить нарыв и вытянуть гной.
Важно! Использовать горячую воду можно только в последнем рецепте ванночек, во всех других вариантах она может спровоцировать ускоренное размножение бактерий.
Все ванночки следует повторять через каждый 2 — 3 часа.
Помогают вытянуть гной из нарыва. Готовить такие компрессы легко и быстро:
- Компресс из ржаной муки и меда – из этих ингредиентов замесить небольшой комочек, наподобие пластилина. Затем наложить его на нарыв и обмотать марлей.
- Алоэ и каланхоэ – приготовить кашицу из равных пропорций этих растений, нанести на рану и обмотать марлей. Менять такую повязку следует по мере высыхания.
- Компресс из овощей – потребуется приготовить либо пюре, либо натертый лук или свеклу. Приложить массы на нарыв и обмотать бинтом.
Важно! Ни в коем случае нельзя компресс обматывать полиэтиленом, иначе это приведет к размножению бактерий.
Такие компрессы лучше накладывать на ночь.
Одно из эффективных лекарств в борьбе с нарывом является «Димексид». Его назначают в случае, если нельзя использовать ванночки. Препарат отлично борется с недугом, обладает антисептическим воздействием и хорошо выводит гной. Данный раствор наносится на пораженный участок ватным тампоном.
В иных случаях лечащим врачом могут быть назначены антибиотики или местные препараты (Клотримазол, Кетоконазол и прочие). Если в нарыве скопился гной, то хирург прокалывает его и выводит оттуда жидкость.
Лечение может затянуться на несколько недель или месяцев, все зависит от тяжести заболевания. В некоторых случаях могут быть назначены противогрибковые препараты или стероиды.
Для лечения нарывов всегда назначаются антибиотики, которые оказывают антибактериальное воздействие.
- Для лечения подкожного панариция антибиотики принимаются, если процесс воспаления становится все глубже, но еще гнойного разложения тканей. Отличным воздействием обладают цефалоспориновые или пенициллиновые препараты.
- При развитии суставного панариция назначают уколы с антибиотиком, обладающим широким спектром действия. Если уколы не дают результатов, то проводится оперативное вмешательство, при котором также используют антибиотики.
В качестве антибиотиков чаще всего используются: Ампициллин, Оксациллин, Клоксациллин, Эритромицин, Метициллин и Хлорамфеникол. В каждом конкретном случае дозировка препарата определяется врачом.
Если консервативное лечения не дало результатов, появились осложнения, которые ничем не устранить, то врачом принимается решение оперативного вмешательства. Для начала выполняется дренаж гнойной жидкости под анестезией. Если кожный покров приобретает белый или желтый цвет, то анестезию делать нельзя, так как это признак повреждения нервных волокон. Оперативное вмешательство может быть следующих видов:
- При поверхностной паронихии – проводится подрезание отслоенного кожного покрова с его отсечением и удалением гноя. В данном случае анестезия не требуется. После проведения операции на рану накладывается антисептическая повязка на неделю, пока рана не затянется.
- Глубокая паранихия – для ее проведения у края основания ногтя делается разрез в 10 мм. Кожа, покрывающая основание ногтя не разрезается, а отодвигается, очищается и отворачивается со стороны повреждения. Если ногтевая пластина отслаивается из-за гноя, то ее аккуратно отсекают.
Важно! Если данный участок ногтя повредить, то ноготь начнет деформироваться.
- Если повреждена вся ногтевая пластина или ее средняя часть, то делается два разреза по 10-15 мм. Далее этот участок отворачивается, удаляется гной и участок отслоившегося ногтя. Затем под отвернутую кожу подкладывается резиновая полоска с нанесенным на нее вазелином, и кожа возвращается на свое место. Накладывается повязка с антисептиком. Через сутки после операции проводится следующая процедура: в теплый раствор с добавлением калия опускается прооперированный палец, меняется резиновая прокладка и оставляется еще на сутки. Если воспалительный процесс проходит, то резиновую прокладку больше не используют, а на рану накладывают повязку с мазью.
Чтобы предотвратить повторное заражение и инфекции, назначают курс антибиотиков и антисептиков.
Заниматься самолечением можно только на начальных стадиях течения заболевания и только под присмотром врача. Если нет эффекта от ванночек, компрессов и мазей, то единственным вариантом будет оперативное вмешательство.
Данный метод лечения эффективен только на начальных стадиях заболевания, иначе может привести к серьезным осложнениям. Неплохим эффектом обладают следующие рецепты:
- Печеный лук – необходимо взять луковицу и запечь ее, после натереть хозяйственное мыло и соединить эти ингредиенты в пропорции 1 ст. л. мыла и 2 ст. л. лука. Полученную кашицу наложить на марлю и обернуть около большого пальца. Через каждые 4 часа менять повязку.
- Натереть свежую морковь, свеклу и лук, взять их по 1 ст. л. Затем выжать сок из алоэ и добавить несколько капель в кашицу из овощей. Последующие действия аналогичны предыдущему рецепту.
- Листья подорожника или мать-и-мачехи. Листья этих растений отлично помогают в борьбе с недугом. Для этого необходимо взять лист и приложить его к больному пальцу, можно сделать кашицу, а сверху завернуть все бинтом. Оставить на 4-5 часов.
- Нутряной жир – для приготовления такого компресса нужно приобрести в аптеке любой жир и соединить его с печеным луком 1:1. Приложить к воспаленному месту, обернуть бинтом и оставить так на 5-6 часов, затем сменить повязку.
- Алоэ. Перед его применением следует подержать палец в отваре ромашки 10 минут, а после положить лист (без кожицы) на пораженный участок. Это поможет снять воспаление, заживать ранки и предотвратить инфицирование.
У детей панариций – очень распространенное явление, не удаленная вовремя заноза, ранка и прочее могут стать источником попадания в эпидермис инфекции. Это все провоцирует воспаление и дальнейшее распространение инфекции. Также к этому может привести привычка грызть ногти и откусывать заусеницы.
Если на коже возле ногтя появилось красное пятно, то его сразу же следует смазать йодом или приложить ватный диск, смоченный в календуле. Это поможет предотвратить воспалительный процесс.
Нельзя прокалывать нарыв иглой – можно занести инфекцию. При прогрессировании недуга лучше обратиться за квалифицированной помощью к врачу. Так как у детей воспалительный процесс прогрессирует очень быстро, то обычно применяется оперативное вмешательство.
Можно приготовить раствор из ромашки, зверобоя и календулы и подержать в нем палец около 20 минут. Повторять процедуру следует каждые 4 часа. Если воспаление не проходит, можно попробовать мазь Вишневского, она поможет уничтожить бактерии и снять боль.
Важно! Лечение нарыва в домашних условиях эффективно только в первые сутки. Если состояние ухудшается, то лучше обратиться к врачу.
Большинство нарывов случается из-за повреждения кожных покровов. Если выполнять несложные рекомендации, то предотвратить данный недуг будет намного проще:
- Все повреждения и ранки следует немедленно обрабатывать антисептическим раствором. Здесь поможет зеленка, перекись водорода, спирт или йод.
- Если под рукой нет никаких средств, то можно приложить лист подорожника или мать-и-мачехи.
- Уезжая отдыхать, следует взять с собой мазь Вишневского, Левомеколь, местные антибиотики, бинт и вату.
- После улицы или выполнения грязной работы следует тщательно вымыть руки.
- Не допускать попадания грязи в ранки или трещины.
- Подстригать ногти нужно аккуратно.
- Следует немедленно удалять любые занозы или заусеницы, а после обработать ранку антисептиком. Если не получается удалить занозу самостоятельно, нужно обратиться к врачу.
- Незамедлительно лечить любые грибковые инфекции.
- Следить за иммунитетом.
- Всю грязную работу нужно выполнять в перчатках.
Следует избегать ношения неудобной обуви, так как это может привести к воспалению пальцев ног. При сахарном диабете важно контролировать уровень сахара в крови, а повышенный иммунитет поможет легче и быстрее справиться с любой инфекцией.
Делать педикюр и маникюр нужно только у профессиональных мастеров. Необходимо следить за дезинфекцией маникюрных инструментов, ведь неправильная обработка ногтевой пластины может привести к повреждению кожи и занесению туда бактерий.
Если соблюдать меры профилактики, то никакая инфекция не будет страшна. Любые проявления панориция должны вовремя устраняться, а при невозможности самостоятельного лечения, лучше обратиться к врачу. Только так можно избежать серьезных последствий недуга.

Наиболее распространенными причинами данного воспаления являются неаккуратный маникюр или педикюр, различные ссадины, порезы или вросший в мягкую ткань пальца ноготь. Эти болезни приносят не только эстетические, но и болезненные проблемы.
На ранних стадиях, гноящийся палец можно вылечить дома при помощи всевозможных ванночек и компрессов. В тяжелых же случаях нужно обязательно обратиться к хирургу.
Затягивать с лечением ни в коем случае нельзя. Ведь в противном случае, панариций может вызвать сепсис. А это уже куда серьезнее и ведет к намного более весомым проблемам.
Все болезни гноящегося пальца ноги начинаются из-за попадания в рану микробов стафилококка и стрептококка , которые начинают прогрессировать. Именно эти микробы вызывают нагноение мягких тканей.
У детей чаще наблюдается панариций из-за склонности сосать пальцы и кусать ногти.
При неправильном и неаккуратном педикюре, может возникнуть вросшийся ноготь , который повреждает кожу около пальца и способствует дальнейшему попаданию туда инфекции.
Грибок ногтей способствует появлению нагноения из-за нарушения кровообращения в ногах. У людей, чья профессия имеет отношение к ручному труду, тоже имеется неслабая опасность развития панариция.
Чтобы наверняка диагностировать панариций, необходимо знать основные симптомы заболевания. Это нарушение функций пальца , повышенная температура тела , а также боль в пальце . Ярко выраженное воспаление и, нередко, скопление гноя под кожей также свидетельствуют о прогрессе заболевания гноящегося пальца.
У панариции наблюдается несколько стадий .
В самом начале воспаление задевает лишь верхний слой кожи. При отсутствии лечения болезнь проникает намного глубже, поражая мышечные ткани и кости. Кроме того, неприятная болезнь имеет несколько разновидностей:
1) Околоногтевой панариций возникает около ногтевой пластины. Заболевание возникает из-за неаккуратного маникюра или педикюра и отрывания заусенцев. Также при грибковых инфекциях и вросшемся ногте возможны подобные последствия;
2) Подкожный и кожный панариций возникает при сильном воспалении кожи вокруг самого пальца. Что проявляется припухлостью, болезненными ощущениями при нажатии на палец и покраснением;
3) Подногтевой панариций возникает в случае попадания под ногтевую пластину заноз или при неправильном маникюре, а также при любом инородном вторжении под ноготь;

В любом из этих случаев на первых стадиях необходимо делать специальные ванночки, примочки и компрессы. Поэтому вам и следует знать о том, как вылечить панариций без вмешательств хирургов.
1. Хорошо помогают ежедневные ванночки с раствором марганцовки. В теплую воду опускают пораженный палец на десять минут. Повторять процедуру нужно несколько раз в день. После ванночки палец стоит сразу же туго забинтовать.
2. Так как панариций считается гнойным заболеванием, то ускорить лечение помогут антибиотики. Метродиназол и аугментин можно купить в самой обычной аптеке. Именно эти препараты чаще всего выписывают врачи для борьбы с гнойными инфекциями.
3. При сильном воспалении пальца поможет кашица из чеснока и хозяйственного мыла .
Чеснок запекают в духовке, а мыло мелко натирают с помощью терки или режут на мелкие куски. Мелко нарезанный или натертый чеснок смешивают с мылом и прилаживают полученную кашицу к больному месту. Для лучшего результата, такой компресс нужно менять каждые три часа.
4. Еще один рецепт поможет вам предотвратить нарыв и дальнейшее образование недуга. Для лечения прежде всего натрите на терке и приложите полученную массу к пальцу . Затем немедленно замотайте бинтом. Менять повязку нужно каждые четыре-пять часов.
5. Для быстрого лечения панариция смочите ломтик хлеба в теплом молоке и прикладывайте к больному месту. Лучше всего делать это на ночь глядя, а уже поутру снять повязку.
6. Для того чтобы вытянуть гной сделайте кашицу из натертого картофеля и прикладывайте ее к ране. Менять повязку необходимо каждые пять часов для получения лучшего эффекта.
7. Идеально вытягивает гной также лист .
Все перечисленные способы подходят на первых стадиях панариции. Если же болезнь зашла намного дальше, то нужно срочно обратится к хирургу. Он сможет назначить лечение или провести срочное хирургическое вмешательство в случае осложнений.
Обрабатывайте раны йодом или зеленкой, чтобы предотвратить возникновение панариция и относитесь серьезнее к своему здоровью.
источник