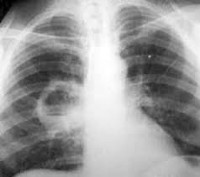
Абсцесс легкого – это неспецифическое воспалительное заболевание дыхательной системы, в результате которого в полости легкого образуется тонкостенная полость, заполненная гноем. Абсцесс чаще всего возникает в результате неполного выздоровления после очаговой пневмонии, когда на ограниченном участке происходит расплавление и некротизация легочной ткани.
Реже такая полость может появиться после закупорки мелкого бронха каким-нибудь инородным телом, в этом случае, в закупоренный участок не попадает кислород, ткань «спадается, образуется ателектаз, который легко может инфицироваться с образованием абсцесса. Еще реже абсцесс легкого образуется в результате заноса инфекции из очага воспаления в ткани легкого гематогенным путем.
Абсцесс и гангрена легкого возникают при попадании патогенных микроорганизмов, способных выделять токсины и ферменты, разрушающие ткани, в легкие больного. Вызвать повреждение легочной ткани могут следующие микроорганизмы:
- золотистый стафилококк;
- стрептококки;
- клебсиеллы;
- бактероиды;
- фузобактерии;
- анаэробы;
- грибы;
- простейшие и паразиты.
Далеко не каждый воспалительный процесс в легких осложняется некрозом ткани и развитием абсцесса легкого, это может быть вызвано массивным заносом возбудителя инфекции в легкие, общим ослаблением организма, снижением иммунитета или рядом хронических заболеваний. К группе риска относятся больные, страдающие сахарным диабетом, гормональными нарушениями, бронхоэктатической болезнью, больные старшего возраста, недоношенные дети и беременные.
Различают две формы заболевания: острый абсцесс легкого и хронический абсцесс легкого.
Если образовалась небольшая полость на периферии органа, то такой абсцесс легкого не дают характерные симптомы и поэтому вовремя не диагностируется, что может привести к хронизации процесса или, реже, к самостоятельному разрешению болезни.
При остром абсцессе легкого различают 2 клинические стадии:
- Период формирования абсцесса
- Период вскрытия
В период формирования острый абсцесс легкого вызывает сильную интоксикацию организма, больной жалуется на высокую температуру тела – до 41-42 градусов, потерю аппетита, слабость, головную боль, общее ухудшение состояния. Кроме того, характерно затруднение дыхания, одышка, сухой кашель, боль в грудной клетке, при дыхании отмечается асимметрия грудной клетки – пораженная сторона отстает от здоровой.
Тяжесть состояния больного зависит от размера, количества абсцессов и от вида возбудителя, вызвавшего заболевание. Этот период продолжается около 7-10 дней, но может протекать быстро – до 2-3 дней или, наоборот, замедляться – до 2-3 недель. Время формирования абсцесса также зависит от размера, вида возбудителя и от состояния здоровья и иммунитета больного – у слабых, истощенных больных этот процесс может затянуться на несколько недель.
В это время гнойник «созревает» и прорывает свою оболочку, гной выделяется наружу через дыхательные пути и состояние больного резко улучшается. Основным симптомом разрешения процесса является мокрота которая при абсцессе легкого внезапная, кашель больного становится влажным и выделяется большое количество гнойной мокроты – до 1 литра, «отхаркивает мокроту полным ртом».
После этого симптомы интоксикации уменьшаются, падает температура тела, прекращается лихорадку и потоотделение, восстанавливается аппетит. В этот период у больного сохраняется слабость, одышка и боль в грудной клетке.
Длительность заболевания зависит от состояния бронхиального дренажа и наличия адекватного лечения. Если мокрота хорошо выводится, больной получает все необходимое, то в течение нескольких недель заболевание практически полностью проходит, а затем, в течение нескольких лет, полость абсцесса рубцуется и наступает полное выздоровление. Если бронхиальный дренаж слишком узкий, мокрота застаивается в легком, процесс выздоровления сильно замедляется, наступает то улучшение, то ухудшение состояния и болезнь может перейти в хроническую форму.
Возникает в том случае, если острый процесс не завершается за 2 месяца. Этому способствуют особенности самого абсцесса – большие размеры (больше 6 см в диаметре), плохой дренаж мокроты, локализация очага в нижней части легкого; ослабление организма – нарушение в работе иммунитета, хронические заболевания и так далее; ошибки при лечении острого абсцесса – неправильно подобранный антибиотик или слишком маленькие дозы, поздно начатое или недостаточное лечение.
При хроническом абсцессе больного мучают одышка, кашель с отделением зловонной мокроты, чередование ухудшения и нормализации состояния, повышенная утомляемость, слабость, истощение, потливость. Постепенно, из-за нехватки кислорода и постоянной интоксикации организма, развивается бронхоэктазия, пневмосклероз, эмфизема легких, дыхательная недостаточность и другие осложнения. Меняется внешний вид больного – грудная клетка увеличивается в размерах, кожные покровы бледные, цианотичные, конечные фаланги пальцев утолщаются, приобретают вид «барабанных палочек».
Лечение абсцесса легкого необходимо начинать с госпитализации и назначения мощного курса антибиотикотерапии.
Больной должен соблюдать постельный режим, несколько раз в день меняя положение тела для улучшения дренажной функции легких. Также проводят лечебные мероприятия, направленные на улучшения дренажной функции легких и восстановления общего состояния организма.
Антибиотики назначают сразу же после установления диагноза, выбирают препараты с широким спектром действия и вводят большие дозы внутримышечно или внутривенно. Чаще всего назначают препараты пенициллинового ряда, цефалоспорины или макролиды. Кроме антибиотиков, проводят бронхоскопию с аспирацией содержимого и промыванием полостей абсцесса и, при необходимости, с введением антибиотиков непосредственно в легкое. Для уменьшения интоксикации внутривенно вводят растворы глюкозы и хлорида натрия, а для улучшения дренажной функции бронхов – эуфиллин и другие муколитики.
При не эффективности проводимых терапевтический мероприятий или при лечении хронического абсцесса легкого проводится хирургическое лечение – удаляется пораженная часть легкого.
источник
В течении абсцесса легкого выделяют три периода:
• первый (от 2 суток до нескольких недель), когда имеются морфологические данные пневмонии, соответствующие ее этиологии; нарастает интоксикационный синдром, на рентгенограмме легких выявляется инфильтрация;
• второй (гнойный абсцесс легкого) — в центре воспалительного инфильтрата развивается прогрессирующее гнойное расплавление, полость становится похожей на шаровидную (содержит гной, детрит и воздух). Позднее происходит прорыв гноя из полости в один из бронхов (содержимое отхаркивается) с постепенным уменьшением размеров полости на фоне ее хорошего дренажа. Полость отграничивается от здоровой ткани (защищая последнюю от инфицирования) защитной пиогенной мембраной (с сохранением микроциркуляции вокруг зоны распада). Последующее течение гнойного процесса зависит от состояния дренирования гнойного очага через бронх. При достаточной проходимости бронха для свободного оттока гноя эволюция абсцесса легкого благоприятная.
Со временем (по мере гибели микробов, эвакуации содержимого абсцесса легкого и рассасывания инфильтрата по периферии) полость постепенно уменьшается в размерах, выполняется внутри грануляционной тканью и может полностью облитерироваться (через 2—4 месяца), оставляя после себя лишь участок пневмосклероза — остаточных изменений (выздоровление). Иногда полость не спадается (хотя она очистилась от гнойного содержимого и рассосался периферический инфильтрат), вокруг нее формируются пневмосклеротические изменения («рубцовая камера»), идет эпителизация внутренней поверхности полости и превращение ее в кистоподобное образование. Это тоже расценивается как клиническое выздоровление. При плохом дренировании полости (недостаточный диаметр бронха, воспалительный отек слизистой с длительным сужением просвета бронха), высокой вирулентности микроба, неадекватном лечении или сниженной резистентности макроорганизма прогрессирует гнойное расплавление легочной ткани.
Часть доли легкого превращается в сотовидное образование с множественными полостями, где сохраняются частицы некротической ткани и тлеет инфекция (возможна диссеминация процесса в легких). Болезнь принимает затяжное, хроническое течение (может увеличиваться размер полости). В последующем часто развиваются осложнения: пиопневмоторакс (прорыв АЛ в плевральную полость, формирование эмпиемы плевры иногда с плевробронхиальным свищом), легочное кровотечение, диссеминация процесса в легких или сепсис;
• третий (если нет лечения или оно малоэффективное), когда развивается ГЛ, обширный некроз легочной ткани без четких границ с множеством мелких, бесформенных очагов распада и быстрым переходом на плевру.
Клиническая картина абсцесса легкого в целом стереотипна (болезнь начинается, как правило, на фоне аспирационной пневмонии), но может и варьировать: от безболезненного состояния (в течение нескольких недель), связанного лишь со снижением массы тела, анемией, до состояния, напоминающего таковое при быстро прогрессирующей пневмонии. Улиц старше 40 лет, курильщиков АЛ может протекать с малой симптоматикой, напоминая таковую при бронхогенном раке или ТВС легких. Анаэробные пневмонии по клиническим проявлениям часто не отличаются от пневмококковых (или других аэробных). Веский критерий в пользу анаэробной легочной инфекции — наличие гнойной мокроты (отмечается в половине случаев), тогда как при аэробной инфекции легких это бывает только в 5% случаев. Если у больных симптоматика АЛ сохраняется более двух недель, то у половины из них снижается масса тела.
источник
Нагноительные процессы в лёгких бывают острыми и хроническими. Абсцесс лёгкого (abscessuspulmonum) – это гнойное воспаление лёгочной ткани с расплавлением её в виде ограниченного очага, окружённого воспалительным валиком. Вызывается оно гноеродной флорой, главным образом, кокковой. Развивается абсцесс либо как исход пневмонии, либо при бронхоэктазах в условиях образования обтурационного или компрессионного ателектаза участка лёгких. Кроме того, абсцесс лёгкого может развиться при распространении инфекции лимфогенным путём с других органов при наличии в них гнойного воспаления, или при гематогенном заносе инфекции при септическом состоянии. Возможно образование абсцесс лёгкого при паразитарных заболеваниях (эхинококк, актиномикоз), при травматических поражениях лёгкого, а также при аспирации инородных тел. Расплавление лёгочной ткани может быть без и участия гноеродной флоры, например, при инфаркте лёгкого, при распадающейся раковой опухоли. Гнойный процесс при этих состояниях присоединяется, обычно, позднее. С.И. Спасокукоцкий разделил лёгочные нагноения на 6 групп: эмболические, обтурационные, аспирационные, метапневмонические, паразитарные и травматические.
Клинические признаки абсцесса зависят от стадии его развития (инфильтрат, полость, рубец), локализации (верхушечный, краевой, прикорневой) и размеров (маленький и большой). В своём развитии острый абсцесс лёгкого проходит 2 клинические стадии – до вскрытия абсцесса и после его вскрытия.
Первый период развития абсцесса имеет различную длительность, в среднем – 10 – 12 дней. При этом больные жалуются на озноб, высокую лихорадку, в начале ремиттирующую, а затем и гектическую, проливные поты, быстро нарастающую слабость. Даже при небольших абсцессах появляется смешанная одышка. Часто больных беспокоит сухой кашель. Даже до вскрытия абсцесса может появиться тяжёлый гнилостный запах изо рта.
При осмотре больного выявляется отставание поражённой половины грудной клетки в акте дыхания.
Пальпаторно над поверхностно расположенным абсцессом определяется усиление голосового дрожания. Иногда пальпируя по ходу рёбер или межреберных промежутков можно выявить болезненность в зоне абсцесса. При глубоко расположенным небольшим абсцессом голосовое дрожание может быть и не изменено.
При перкуссии над областью поверхностно расположенного абсцесса определяется притупленный или даже тупой звук. Аускультативно над поверхностно расположенным абсцессом выслушивается бронхиальное дыхание, которое по мере развития некроза становится ослабленным, мелкопузырчатые влажные звонкие хрипы. При глубоком расположении абсцесса аускультативная картина может быть не изменена или определяется ослабленное везикулярное дыхание и бронхиальным оттенком. У некоторых больных определяются жёсткое дыхание и сухие рассеянные хрипы.
Важным диагностическим критерием на этой стадии развития болезни является высокий нейтрофильный лейкоцитоз со сдвигом влево, иногда да миелоцитов, значительно ускоренная СОЭ. В моче появляется небольшое количество белка. В анализах мокроты до вскрытия абсцесса специфических изменений нет. Рентгенологическая картина на этом этапе развития заболевания выявляет крупноочаговое уплотнение лёгочной ткани с неровными краями и нечёткими контурами. Перед развитием второго периода заболевания вся клиническая картина может резко усиливаться, ещё больше повышается температура тела.
Второй период развития абсцесса начинается со вскрытия абсцесса. При прорыве абсцесса в бронх кашель становится очень сильным. При этом начинает выделяться гнойная зелёная мокрота. Она быстро становится жидкой, буро – грязного цвета, чрезвычайно зловонной и может выделяться в огромных количествах – до 0,5 – 1 литра в сутки. Характерно отхождение мокроты «полным ртом». При стоянии эта мокрота разделяется на 2 – 3 слоя – слизистый, серозный и гнойный. При лабораторном исследовании этой мокроты обнаруживают огромное количество лейкоцитов, эритроцитов, кристаллы холестерина и жирных кислот, эластические волокна и так называемые жировые шары Дитриха, или пробки Дитриха. Они представляют собой жироперерождённый лёгочный эпителий. О прекращении распада лёгочной ткани судят по исчезновению в мокроте эластических волокон.
В зависимости от локализации абсцесса, а точнее бронхиального свища по отношению к полости, мокрота легче выделяется в каком-то определённом положении тела больного (положение по Квинке).
Температура тела постепенно начинает снижаться, но ещё долго сохраняется на субфебрильных цифрах. Если по каким-то причинам отхождение гноя из полости задерживается, температура тела вновь может повыситься.
При образовании полости в лёгочной ткани заметно меняется физикальная картина заболевания. При вовлечении в процесс плевры отчётливо выявляется отставание поражённой половины грудной клетки в акте дыхания. При перкуссии над большими поверхностно расположенными полостями появляется тимпанит. Если полость абсцесса большая и соединена с крупным бронхом, то во время перкуссии больного перкуторный тон будет меняться, если перкутировать при открытом рте больного. При этом появляется более высокий тимпанит. Называется это явление симптомом Винтриха. Аускультативно дыхание может быть жёстким, бронхо – везикулярным или бронхиальным. Над крупными полостями с наличием отводящего бронха выслушивается очень характерное амфорическое дыхание. Над ограниченными участками лёгкого при этом появляются средне – и крупнопузырчатые влажные звонкие хрипы.
Рентгенологически после опорожнения полости определяется полость в лёгочной ткани с характерным уровнем жидкости, меняющемся в зависимости от положения тела больного. Если дренажный бронх располагается в нижней части абсцесса, то уровень жидкости не определяется.
Течение заболевания длительное – два – три месяца. Обычно абсцесс завершается формированием рубца. Если рубцевание задерживается и полость в лёгочной ткани сохраняется более 3 месяцев, то речь идёт о хроническом абсцессе. Затяжному течению заболевания способствуют хронические заболевания бронхолёгочной системы, ослабленность организма, например у больных алкоголизмом.
Заболевание может сопровождаться развитием различных осложнений: прорыв абсцесса в плевральную полость с развитием пневмоторакса, лёгочное кровотечение, возникновение новых абсцессов, метастазы абсцессов в головной мозг, в печень, в селезёнку и другие органы. Длительное существование гнойного процесса может приводить к развитию амилоидоза. В тех случаях, когда наступает выход гноеродной флоры за пределы капсулы абсцесса у больных со сниженным иммунитетом и распространение её на лёгочную ткань, может развиться чрезвычайно грозное осложнение – гангрена лёгкого. Это осложнение может развиться у больных сахарным диабетом, алкоголизмом.
источник
Абсцесс легкого – воспаление участка ткани самого органа, образованное из-за гнойного расплавления. В нем образуется заполненная этой жидкостью полость. При появлении первых признаков заболевания требуется срочный вызов терапевта на дом.
В роли возбудителя заболевания обычно выступают болезнетворные бактерии, особо часто — золотистый стафилококк. Заболевание может развиться на фоне общего снижения иммунитета и слабости организма в результате попадания в дыхательные пути и легкие различных инородных тел. В состоянии сильного опьянения или без сознания рвотные массы, слизь и другие вещества могут проникнуть в легкие, провоцируя развитие абсцесса. На фоне хронических заболеваний и инфекций, при длительном курсе приема антидепрессантов или глюкокортикоидов, при нарушении дренажа бронхов абсцесс легких развивается достаточно часто. Еще один способ заражения – гематогенный. В этом случае инфекция проникает в легкие при сепсисе. Такой путь заражения крайне редок. Вторичное инфицирование может произойти на фоне инфаркта легкого. Еще одна довольно часто встречающаяся причина заболевания – ранение в область груди.
Первый этап абсцесса отличается инфильтрацией ткани легкого на ограниченном участке. Потом гнойник расплавляется, постепенно образуя полость. На следующем этапе болезни инфильтрация по краям полости пропадает. Полость в это время покрывается грануляционной тканью. Если болезнь проходит в легкой форме, полость закрывается, а на ней образуется участок пневмосклероза. Если полость имеет фиброзные стенки, то внутри процессы образования гноя склонны к самоподдерживанию. В этом случае развивается хронический абсцесс легкого. Такой этап болезни более свойственен мужчинам, чем женщинам. При этом почти половина заболевших употребляли алкоголь в больших дозах.
2. Попадание какого-либо инородного тела в легкие или бронхи.
3. Инфекция миндалин и придаточных пазух.
4. Многочисленные абсцессы в анамнезе, возникающие на фоне септикопиемии.
5. Эмболы, проникающие в легкие из различных очагов заболеваний: простатита, онита; а при лимфогенном способе – из инфицированной полости рта, фурункулов с губ.
6. Распад раковой опухоли в легком или осложнение инфаркта легкого.
Признаки абсцесса легкого, как правило, не заставляют себя долго ждать. Заболевание развивается стремительно – больной чувствует боль в грудине, у него повышена температура, появляется озноб. Мокрота при абсцессе легкого выделяется через ротовую полость после прорыва бронха. Мокрота неприятно пахнет, могут быть вкрапления крови. При прослушивании ясно, что дыхание ослаблено, после прорыва оно становится бронхиальным с сопутствующими влажными хрипами. Образование тонкостенной кисты или пневмосклероза – подход к благоприятному завершению болезни. Его следует ждать примерно через 2 месяца после инфицирования. Может возникнуть хронический абсцесс легкого, причины этого кроются в неправильном лечении или его отсутствии.
Первый этап болезни длится около недели. Начало болезни может затянуться и до трех недель. Бывает, что гнойной полости на развитие нужно только 2 дня, такое начало заболевания считают стремительно быстрым.
Второй этап абсцесса характеризуется разрывом полости и ее гнойного содержимого. Развивается лихорадка, сухой кашель уступает место влажному отхаркивающему. Больной постоянно кашляет и отхаркивает гной в больших количествах. Количество гноя варьируется в зависимости от объема полости и может достигать 1 и более литра.
Завершающий этап заболевания характеризуется снижением симптомов интоксикации и лихорадки. Больной чувствует себя значительно лучше. Анализы крови, взятые на этом этапе, указывают на отступление инфекции.
Сложность состоит в том, что этапы заболевания четко разграничить возможно не всегда. В случае маленького размера дренирующего бронха мокрота не будет отходить большими объемами, как это должно быть. Хотя если собранная мокрота будет стоять какое-то время в стеклянной емкости, она расслоится. Верхний слой станет пенистым, средний – жидким, а нижний – густым и серым.
При привлечении плевры либо ее области к течению болезни могут возникнуть осложнения абсцесса. Осложнения болезни протекают на фоне гнойного плеврита. Легочное кровотечение может возникнуть в случае гнойного расплавления сосудистых стенок. Инфекция может беспроблемно распространиться на здоровые участки легкого, образуя многочисленные гнойные очаги. Возможен переход инфекции и на соседнее здоровое легкое. Если распространение инфекции происходит гематогенным способом, очаги абсцесса могут возникнуть на других органах, что может вызвать бактериемический шок и распространение болезни по всему организму. Абсцесс легкого приводит к летальному исходу в пяти процентах случаев из ста.
При первых признаках такого заболевания, как абсцесс легкого, диагностика проводится в полном объеме, необходимо сдать все анализы: кровь, мочу. В анализе крови врач увидит выраженный лейкоцитоз, повышение допустимого уровня СОЭ, токсичную зернистость нейтрофилов. Анализируемая кровь улучшается к началу второго этапа абсцесса. Когда болезнь переходит к хронической форме, заметно понижается уровень гемоглобина в крови. Изменяется биохимия крови: количество серомукоида, гаптоглобинов, фибрина растет, а количество альбумина в крови падает.
Анализ мочи покажет, как изменяются показатели альбуминурия и микрогематурия.
Для правильной постановки диагноза обязательно проводят анализ отделяемой мокроты. Ее проверяют на наличие жирных кислот, атипичных клеток, эластичных волокон, а также на наличие туберкулезных бактерий.
Возбудитель заболевания выявляется с помощью бактериоскопии мокроты. Затем выявляется чувствительность и реакция на антибиотики.
Самый верный и быстрый способ постановки данного диагноза – проведение рентгеноскопии легких. При затруднении диагностики выполняют МРТ легких, КТ легких, бронхоскопию и другие процедуры, предписанные врачом. При подозрении на плеврит обязательна пункция плевры.
Если по результатам анализов подтвердился абсцесс легкого, лечение производится незамедлительно. В зависимости от степени тяжести абсцесса врач назначает целесообразную терапию. Возможен консервативный либо хирургический путь лечения. Оба способа терапии ведутся в стационаре под наблюдением специалистов-пульмонологов.
Чтобы победить абсцесс легкого, лечение заболевания проводят консервативно, что подразумевает обязательный дренаж мокроты, т.е. больной несколько раз в сутки должен принимать положение, удобное для отхода мокроты. Соблюдение постельного режима необходимо для благоприятного исхода болезни. Как только лаборантом определена чувствительность микроорганизмов, врач назначает лечение антибиотиками. Назначается переливание необходимых компонентов донорской крови. В отдельных случаях пациенту переливается его собственная кровь, взятая заблаговременно. Данные процедуры назначаются с целью восстановления функций иммунной системы. Также лечащий врач принимает решение о целесообразности назначения больному глобулинов.
В отдельных случаях, когда естественный дренаж незначительно улучшает состояние больного и отход мокроты, ему назначается бронхоскопия с аспирацией полостей. Во время данной процедуры полость промывается и антисептически обрабатывается. В трудных случаях антибиотик вводится непосредственно в гнойную полость. Гнойный абсцесс легкого в 75-80 процентах случаев бывает одиночным и локализуется в сегментах правого легкого.
При отсутствии результатов консервативного лечения или возникновении опасных для жизни осложнений прибегают к хирургическому пути решения проблемы: врач удаляет часть больного легкого под наркозом.
Абсцесс и гангрена легкого являются наиболее частыми острыми нагноительными заболеваниями легких.
Профилактические меры в случае данного заболевания не всегда эффективны. Но следует знать о некоторых правилах:
— нужно вовремя лечить пневмонию, бронхит и другие заболевания органов дыхания;
— предупреждение попадания инородных тел в легкие и бронхи;
-своевременное лечение гнойных заболеваний, фурункулов на теле и особенно абсцессов в полости рта;
— не злоупотреблять алкогольными напитками.
Прогноз этого заболевания при правильном и своевременном лечении благоприятный. Часто абсцесс легкого со времен проходит: инфильтрация вокруг полости истончается. Со временем полость уже не определяется. В течение 8 недель заболевание проходит (если не затягивается или не переходит в хроническую форму).
В случае отсутствия должного лечения острый абсцесс легкого станет хроническим с соответствующими обострениями и ремиссиями. Данная нозологическая форма отличается формированием в пораженном органе некой полости, а вокруг нее происходит необратимый процесс изменения паренхимы и бронхиального дерева. Данные метаморфозы приобретают форму деформирующего бронхита, пролиферации соединительной ткани, а в будущем они могут перетечь в бронхоэктазы. Переход острой формы абсцесса легкого в хроническую наблюдается в 2,5–8% случаев.
Если подтверждается хронический абсцесс легкого, история болезни пациента начинается еще задолго до него. Хронические абсцессы возникают из-за тех же возбудителей, которые провоцируют острые нагноения в легких. К ним можно причислить стафилококк с преобладанием штаммов, имеющих устойчивость к большинству антибиотиков, самых современных в том числе. Есть также подобные, в плане устойчивости к медицинскому воздействию, микроорганизмы со значительной ролью в этиологии хронических абсцессов легких. Это такие грамотрицательные палочки, как протея, эшерихий, псевдомонад и пр. Микологическое исследование, имеющее четкую направленность, выявляет у большей доли больных наличие возбудителей глубоких микозов, которые выделяются из мокроты. Причем только выявив серологические маркеры активной грибковой инфекции, получается доказать их этиологическое значение. Данные условия делают этиотропную терапию хронических абсцессов нелегкой задачей.
Переход от острой формы легочного абсцесса к хронической обусловлен следующими основными факторами:
- в легком находится либо слишком большая деструкция (больше 5 см), либо их слишком много;
- процесс дренирования полости деструкции был неэффективен или прошел неадекватно, в связи с чем в окружающей паренхиме развилась соединительная ткань, а также сформировалась фиброзная капсула, которая впоследствии будет препятствовать уменьшению размеров полости;
- в полости абсцесса есть секвестры, которые загораживают устья дренирующих бронхов, а также постоянно поддерживают нагноение внутри полости и воспаление вокруг нее;
- консервативное лечение острого абсцесса легкого спровоцировало образование сухой остаточной полости, а также ее эпителизацию из устьев дренирующих легких;
- неспецифический характер резистентности организма и скомпрометированный иммунитет;
- в пораженных абсцессом сегментах легких образовались плевральные сращения, из-за чего не происходит ранний спад и облитерация полости.
Из-за хронической гипоксии и гнойной интоксикации, из-за дефицита негазообменных легочных функций и из-за сбоя в работе эндокринной, нервной и других регуляционных систем организма длительному хроническому нагноительному процессу сопутствуют разнообразные нарушения:
- компенсаторные и резервные возможности кровообращения снижаются;
- наблюдается легочная гипертензия;
- микроциркуляция в органах и тканях нарушается;
- приобретается вторичный иммунодефицит;
- происходят изменения в энергетическом и белковом обмене.
Хронический абсцесс легкого симптомы имеет следующие:
- постоянный кашель;
- боли в грудной клетке;
- длительное ощущение нехватки воздуха;
- хроническая гнойная интоксикация;
- возможны осложнения со стороны других органов и систем организма.
Сложно точно определить хронический абсцесс легкого, симптомы могут быть выражены в любой степени, это зависит от тяжести или стадии заболевания, фазы его течения (ремиссия или обострение), характера изменений легочной ткани, степени нарушения бронхиальной дренирующей функции. Примечательно, что за последние 20 лет методы лечения острых легочных нагноений усовершенствовались настолько, что частота переходов в хроническую форму существенно снизилась, к тому же их клинические проявления стали гораздо слабее.
Чаще всего хронический абсцесс легкого сопровождаются следующими осложнениями:
- легочное кровотечение;
- вторичные бронхоэктазии;
- сепсис.
Они в большинстве случаев проявляются при обострении болезни или ее длительном лечении. За последнее время амилоидоз паренхиматозных органов стал встречаться значительно реже.
Если диагностирован хронический абсцесс легкого, лечение происходит только путем хирургического вмешательства.
Консервативный метод лечения львиной доли больных состоит в предоперационной подготовке. Эти мероприятия могут стать даже единственным возможным путем лечения, если оперативное вмешательство невозможно по каким-либо причинам. Этому методу характерны следующие мероприятия:
- санация трахеобронхиального дерева и полости деструкции;
- купирование обострения гнойной деструкции;
- коррекция нарушенных функций организма для повышения его резервных возможностей, которые помогут противостоять хирургической агрессии.
Очень сложным и трудоемким является послеоперационное лечение людей, которые перенесли хронический абсцесс легкого. Такие больные требуют особого внимания, так как может возникнуть целая цепь взаимообусловленных осложнений после оперативного вмешательства. Послеоперационные осложнения у данной категории больных могут быть всевозможными:
- Общими: декомпенсация кровообращения, осложнения тромбоэмболического характера.
- Легочными и бронхоплевральными, такими как пневмония, плевральная эмпиема, бронхиальные свищи, несостоятельность культи бронха.
- Общехирургического характера: инфицирование послеоперационной раны, послеоперационное кровотечение.
В послеоперационный период, длящийся сутки–двое, главным образом необходимо обеспечить все условия для восстановления и поддержания главных жизнеобеспечивающих систем организма, ослабленных перенесенной болезнью и оперативным вмешательством. К ним относятся дыхательная система и система кровообращения. Когда дыхательный процесс стабилизировался, наладилась гемодинамика, пора переключать интенсивную терапию на профилактику инфекционных осложнений. Она должна сопровождаться терапией корригирующего и поддерживающего характера. Ранняя стадия послеоперационного периода считается удачно завершенной, если оперированное легкое расправилось, показатели крови нормализовались, а больной уже легко встает и ходит. Через большее время после операции, после проведения симптоматической терапии приступают к местному лечению и устранению осложнений, которые не удалось ликвидировать ранее. Вместе с этим дыхательная и кровеносная системы стабилизируются, а обменные процессы приходят в норму.
Хирургическое вмешательство у пациентов с хроническими абсцессами легких за последние несколько десятков лет стало показывать гораздо лучшие результаты. Но даже успешное хирургическое лечение легких не исключает летальных исходов. К сожалению, процент смертности пациентов данной категории по-прежнему высок и достигает 15%. Чаще всего больные гибнут из-за кровотечений, сердечной и дыхательной недостаточности, а также в связи с эмпиемой плевры. Анализируя статистику летальных исходов пациентов с хроническими абсцессами легких после резекций, можно сделать вывод о методах улучшения результатов лечения. Для этого нужно максимально тщательно готовить пациентов к операции, сделать технику оперативного вмешательства более совершенной, а также своевременно предупреждать и лечить развивающиеся послеоперационные осложнения.
источник
Абсцесс легкого – это неспецифическое воспаление легочной ткани, в результате которого происходит расплавление с образованием гнойно-некротических полостей. В период формирования гнойника отмечается лихорадка, торакалгии, сухой кашель, интоксикация; в период вскрытия абсцесса — кашель с обильным отхождением гнойной мокроты. Диагноз выставляется на основании совокупности клинических, лабораторных данных, рентгенологической картины. Лечение подразумевает проведение массивной противомикробной терапии, инфузионно-трансфузионной терапии, серии санационных бронхоскопий. Хирургическая тактика может включать дренирование абсцесса или резекцию легких.
Абсцесс легкого входит в группу «инфекционных деструкций легких», или «деструктивных пневмонитов». Среди всех нагноительных процессов в легких на долю абсцесса приходится 25-40%. Абсцессы легочной ткани в 3-4 раза чаще регистрируются у мужчин. Типичный портрет пациента — мужчина среднего возраста (40-50 лет), социально неустроенный, злоупотребляющий алкоголем, с длительным стажем курильщика. Более половины абсцессов образуется в верхней доле правого легкого. Актуальность проблематики в современной пульмонологии обусловлена высокой частотой неудовлетворительных исходов.
Возбудители проникают в полость легкого бронхогенным путем. Золотистый стафилококк, грамотрицательные аэробные бактерии и неспорообразующие анаэробные микроорганизмы являются наиболее распространенной причиной абсцесса легких. При наличии воспалительных процессов в полости рта и носоглотке (пародонтоз, тонзиллит, гингивит и др.) вероятность инфицирования легочной ткани возрастает. Аспирация рвотными массами, например, в бессознательном состоянии или в состоянии алкогольного опьянения, аспирация инородными телами тоже может стать причиной абсцесса легких.
Варианты заражения гематогенным путем, когда инфекция попадает в легочные капилляры при бактериемии (сепсисе) встречаются редко. Вторичное бронхогенное инфицирование возможно при инфаркте легкого, который происходит из-за эмболии одной из ветвей легочной артерии. Во время военных действий и террористических актов абсцесс легкого может образоваться вследствие прямого повреждения или ранения грудной клетки.
В группу риска входят люди с заболеваниями, при которых возрастает вероятность гнойного воспаления, например больные сахарным диабетом. При бронхоэктатической болезни появляется вероятность аспирации зараженной мокротой. При хроническом алкоголизме возможна аспирация рвотными массами, химически-агрессивная среда которых так же может спровоцировать абсцесс легкого.
Начальная стадия характеризуется ограниченной воспалительной инфильтрацией легочной ткани. Затем происходит гнойное расплавление инфильтрата от центра к периферии, в результате чего и возникает полость. Постепенно инфильтрация вокруг полости исчезает, а сама полость выстилается грануляционной тканью, в случае благоприятного течения абсцесса легкого происходит облитерация полости с образованием участка пневмосклероза. Если же в результате инфекционного процесса формируется полость с фиброзными стенками, то в ней гнойный процесс может самоподдерживаться неопределенно длительный период времени (хронический абсцесс легкого).
По этиологии абсцессы легких классифицируют в зависимости от возбудителя на пневмококковые, стафилококковые, коллибациллярные, анаэробные и пр. Патогенетическая классификация основана на том, каким образом произошло заражение (бронхогенным, гематогенным, травматическим и другими путями). По расположению в легочной ткани абсцессы бывают центральными и периферическими, кроме того они могут быть единичными и множественными, располагаться в одном легком или быть двусторонним. Некоторые авторы придерживаются мнения, что гангрена легкого — это следующая стадия абсцесса. По происхождению выделяют:
- Первичные абсцессы. Развиваются при отсутствии фоновой патологии у ранее здоровых лиц.
- Вторичные абсцессы. Формируются у лиц с иммуносупрессией (ВИЧ-инфицированных, перенесших трансплантацию органов).
Болезнь протекает в два периода: период формирования абсцесса и период вскрытия гнойной полости. В период образования гнойной полости отмечаются боли в области грудной клетки, усиливающиеся при дыхании и кашле, лихорадка, порой гектического типа, сухой кашель, одышка, подъем температуры. Но в некоторых случаях клинические проявления могут быть слабо выраженными, например, при алкоголизме болей практически не наблюдается, а температура редко поднимается до субфебрильной. С развитием болезни нарастают симптомы интоксикации: головная боль, потеря аппетита, тошнота, общая слабость. Первый период абсцесса легкого в среднем продолжается 7-10 дней, но возможно затяжное течение до 2-3 недель или же наоборот, развитие гнойной полости носит стремительный характер и тогда через 2-3 дня начинается второй период болезни.
Во время второго периода абсцесса легкого происходит вскрытие полости и отток гнойного содержимого через бронх. Внезапно, на фоне лихорадки, кашель становится влажным, и откашливание мокроты происходит «полным ртом». За сутки отходит до 1 литра и более гнойной мокроты, количество которой зависит от объема полости. Симптомы лихорадки и интоксикации после отхождения мокроты начинают снижаться, самочувствие пациента улучшается, анализы крови так же подтверждают угасание инфекционного процесса. Но четкое разделение между периодами наблюдается не всегда, если дренирующий бронх небольшого диаметра, то отхождение мокроты может быть умеренным.
Если причиной абсцесса легкого является гнилостная микрофлора, то из-за зловонного запаха мокроты, пребывание пациента в общей палате невозможно. После длительного стояния в емкости происходит расслоение мокроты: нижний густой и плотный слой сероватого цвета с крошковидным тканевым детритом, средний слой состоит из жидкой гнойной мокроты и содержит большое количество слюны, а в верхних слоях находится пенистая серозная жидкость.
Если в процесс вовлекается плевральная полость и плевра, то абсцесс осложняется гнойным плевритом и пиопневмотораксом, при гнойном расплавлении стенок сосудов возникает легочное кровотечение. Также возможно распространение инфекции, с поражением здорового легкого и с образованием множественных абсцессов, а в случае распространения инфекции гематогенным путем – образование абсцессов в других органах и тканях, то есть генерализация инфекции и бактериемический шок. Примерно в 20% случаев острый гнойный процесс трансформируется в хронический.
При визуальном осмотре, часть грудной клетки с пораженным легким отстает во время дыхания, или же, если абсцесс легких носит двусторонний характер, движение грудной клетки асимметрично. В крови ярко выраженный лейкоцитоз, палочкоядерный сдвиг лейкоцитарной формулы, токсичная зернистость нейтрофилов, повышенный уровень СОЭ. Во второй фазе абсцесса легкого анализы крови постепенно улучшаются. Если процесс хронизируется, то в уровень СОЭ увеличивается, но остается относительно стабильным, так же присутствуют признаки анемии. Биохимические показатели крови изменяются – увеличивается количество сиаловых кислот, фибрина, серомукоида, гаптоглобинов и α2- и у-глобулинов; о хронизации процесса говорит снижение альбуминов в крови. В общем анализе мочи – цилиндрурия, микрогематурия и альбуминурия, степень выраженности изменений зависит от тяжести течения абсцесса легкого.
Проводят общий анализ мокроты на присутствие эластических волокон, атипичных клеток, микобактерий туберкулеза, гематоидина и жирных кислот. Бактериоскопию с последующим бакпосевом мокроты выполняют для выявления возбудителя и определения его чувствительности к антибактериальным препаратам. Рентгенография легких является наиболее достоверным исследованием для постановки диагноза, а так же для дифференциации абсцесса от других бронхолегочных заболеваний. В сложных диагностических случаях проводят КТ или МРТ легких. ЭКГ, спирография и бронхоскопия назначаются для подтверждения или исключения осложнений абсцесса легкого. При подозрении на развитие плеврита осуществляется плевральная пункция.
Тяжесть течения заболевания определяет тактику его терапии. Возможно как хирургическое, так и консервативное лечение. В любом случае оно проводится в стационаре, в условиях специализированного отделения пульмонологии. Консервативная терапия включает в себя соблюдение постельного режима, придание пациенту дренирующего положения несколько раз в день на 10-30 минут для улучшения оттока мокроты. Антибактериальная терапия назначается незамедлительно, после определения чувствительности микроорганизмов возможна коррекция антибиотикотерапии. Для реактивации иммунной системы проводят аутогемотрансфузию и переливание компонентов крови. Антистафилакокковый и гамма-глобулин назначается по показаниям.
Если естественного дренирования не достаточно, то проводят бронхоскопию с активной аспирацией полостей и с промыванием их растворами антисептиков (бронхоальвеолярный лаваж). Возможно также введение антибиотиков непосредственно в полость абсцесса легкого. Если абсцесс расположен периферически и имеет большой размер, то прибегают к трансторакальной пункции. Когда же консервативное лечение абсцесса легкого малоэффективно, а также в случаях осложнений показана резекция легкого.
Благоприятное течение абсцесса легкого идет с постепенным рассасыванием инфильтрации вокруг гнойной полости; полость теряет свои правильные округлые очертания и перестает определяться. Если процесс не принимает затяжной или осложненный характер, то выздоровление наступает через 6-8 недель. Летальность при абсцессе легкого достаточно высока и на сегодняшний день составляет 5-10%. Специфической профилактики абсцесса легкого нет. Неспецифической профилактикой является своевременное лечение пневмоний и бронхитов, санация очагов хронической инфекции и предупреждение аспирации дыхательных путей. Так же важным аспектом в снижении уровня заболеваемости является борьба с алкоголизмом.
источник
Клиника.. В развитии абсцесса легкого различают два периода: а) первый — период формирования гнойника, пневмонический
В развитии абсцесса легкого различают два периода: а) первый — период формирования гнойника, пневмонический, до вскрытия полости, б) второй — после дренирования полости.
Первый период — длится в среднем 7 — 10 дней. Начало болезни острое, напоминает крупозную пневмонию, т.е. начинается с озноба, высокой лихорадки (при анаэробной легочной инфекции ознобы редки), которая может быть умеренная, а затем гектическая, с потрясающими ознобами и проливными потоми.
Боль в грудной клетке на стороне поражения, усиливающаяся при дыхании. Кашель сухой, надсадный, иногда с малым количеством мокроты, часто с неприятным запахом. При анаэробной инфекции гнилостный запах может ощущаться на некотором расстоянии от больного.
Одышка при минимальной нагрузке.
Общие признаки связаны с интоксикацией: слабость, адинамия, отсутствие аппетита, сердцебиение.
· при осмотре – состояние больного тяжелое. Пораженная сторона грудной клетки отстает в акте дыхания,
· при пальпации — голосовое дрожание ослабленное;
· при перкуссии — притупление или укорочение перкуторного звука;
· при аускультации — дыхание ослабленное, над пораженным участком выслушиваются мелко — и средне-пузырчатые влажные хрипы. Нередко выслушивается шум трения плевры. ССС — тахикардия, АД может снижаться вплоть до коллапса. Отмечается поражение почек — снижается диурез. ЦНС — бред, галлюцинации.
Дополнительные исследования в этот период.
В анализах крови — лейкоцитоз до 15 . 10 9 /л со сдвигом формулы влево, СОЭ ускорено, более 40 мм/час, анемия.
В анализах мочи — умеренная протеинурия.
На рентгенограммах — массивное гомогенное затемнение пораженного отдела легкого.
Второй период — наступает на второй неделе от начала болезни, после прорыва гнойника в бронх. После приступа кашля внезапно больной откашливает большое количество гнойной с неприятным, зловонным запахом мокроты, «полным ртом», до 100 — 500 мл, иногда с примесью небольшого количества крови. Иногда опорожнению гнойника предшествует неприятный запах изо рта. Мокрота по цвету серо-зеленого или зеленого цвета, при стоянии образует три слоя: верхний — пенистый, второй — желтого цвета, серозный, нижний — состоящий из гнойного детрита и обрывков распавшейся легочной ткани. Может быть и двухслойной — серозная жидкость + гной. За сутки мокроты может отходить от 50 мл до 1000 мл. После прорыва гнойника самочувствие больного улучшается: температура тела снижается, уменьшаются боли, одышка, появляется аппетит, уменьшается адинамия.
Объективные данные в этот период. Внешний вид больного — сохраняется вид лихорадящего больного.
· При осмотре грудной клетки — умеренное отставание пораженной стороны;
· при пальпации — над пораженным участком определяется болезненность (симптом Крюкова), голосовое дрожание зависит от локализации процесса — или усилено при периферическом расположении процесса, или не изменено — при глубоком расположении гнойника.
· При перкуссии — над полостью тимпанит при неглубокой локализации.
· При аускультации — дыхание может быть бронховезикулярным, а при крупных полостях (до 6см и более в диаметре) — с амфорическим оттенком при сообщении полости абсцесса с бронхом. На ограниченном участке вокруг полости (или очага воспаления) выслушиваются звонкие влажные хрипы.
ССС — тахикардия уменьшается, АД нормализуется. Нет угрозы анурии.
Не нашли то, что искали? Воспользуйтесь поиском:
Лучшие изречения: Сдача сессии и защита диплома — страшная бессонница, которая потом кажется страшным сном. 8497 — 

193.124.117.139 © studopedia.ru Не является автором материалов, которые размещены. Но предоставляет возможность бесплатного использования. Есть нарушение авторского права? Напишите нам | Обратная связь.
Отключите adBlock!
и обновите страницу (F5)
очень нужно
источник
Острые легочные нагноения (абсцесс легкого, гангренозный абсцесс, гангрена легкого) принадлежат к наиболее тяжелой патологии. Несмотря на многочисленные публикации по этой проблеме, невозможно составить четкое представление о распространенности этого заболевания. Отечественные и иностранные авторы приводят лишь выборочные данные, а информация о частоте абсцессов по отношению к численности населения практически не существует. К примеру, имеются данные о том, что во Франции число госпитализаций с абсцессом легкого составляет около 10 человек в год. Согласно статистическим данным госпиталя штата Массачусетс за 1944 г., диагноз абсцесса легкого был поставлен у 10,8% из 10.000 поступивших больных.
Под абсцессом легкого понимают появление гнойного или гнилостного распада некротических участков ткани легкого с образованием одной или нескольких полостей, заполненных гноем и расположенных чаще в пределах сегмента. Эта гнойная полость (абсцесс) обычно окружена пиогенной капсулой, а также зоной воспалительной инфильтрации ткани легкого, которая отграничивает ее от непораженных тканей.
Легочные нагноения возникают чаще при:
- нарушении бронхиальной проходимости;
- развитии острых инфекционных воспалительных процессов в легочной паренхиме;
- нарушении кровоснабжения с последующим развитием некроза ткани легкого.
Для хронической алкогольной интоксикации и наркомании характерен аспирационный путь распространения инфекции в связи с ослаблением кашлевого рефлекса и снижением уровня сознания. Кроме того, эти состояния оказывают пагубное влияние на уже развившийся гнойный процесс в легких, поскольку в организме наркоманов и алкоголиков подавлены защитные реакции. У таких больных, как правило, возникает обширное поражение легочной ткани с частым развитием пиопневмоторакса, эмпиемы плевры и интоксикационных психозов.
При длительном течении хронических заболеваний органов дыхания (бронхита, эмфиземы, пневмосклероза, бронхиальной астмы, хронической пневмонии) происходит значительное угнетение защитных сил организма, что также неблагоприятно влияет на течение возникшего гнойно-деструктивного процесса в легких. Подобные условия возникают также при терапии стероидными гормонами. В результате гормональной терапии организм становится более чувствительным к инфекции, а микробная флора – более устойчивой к антибиотикам. Кроме того, замедляется заживление ран в результате снижения пролиферации капилляров, отложения коллагена и образования фибробластов.
Таким образом, развитию абсцесса легкого и других легочных нагноений способствует ослабленное общее состояние организма в результате алкогольной интоксикации, наркомании, воспалительных заболеваний органов дыхания, тяжелых системных заболеваний, а также в преклонном возрасте. Эти состояния способствуют беспрепятственному размножению патогенной микрофлоры, которая в сочетании с нарушениями местного кровообращения и бронхиальной проходимости является главной причиной возникновения абсцесса легкого и других легочных нагноений.
В последнее время наблюдается уменьшение роли менее патогенных организмов (пневмококка, стрептококка) и возрастание содержания антибиотикоустойчивой микрофлоры (анаэробной, граммотрицательной флоры, стрептококка). Частой находкой стало появлений ассоциацийпатогенной микробной флоры с синегнойной, кишечной палочкой, микоплазмой, дрожжевыми грибами, вирусом гриппа и др.
В зависимости от путей развития различают:
- Пневмониогенный (постпневмонический) абсцесс легкого, возникающий как осложнение бактериальных пневмоний в 63-95% случаев.
- Бронхогенный абсцесс легкого, развивающийся в результате разрушения стенки бронхоэктаза и распространении воспаления на ткань легкого с последующим ее некрозом, нагноением и развитием полости – абсцесса. Такие абсцессы чаще бывают множественными. Этот вид абсцесса часто возникает за счет аспирационного механизма у людей, страдающих алкоголизмом, наркоманией, эпилепсией, а также при травмах головы, сопровождающихся продолжительной потерей сознания.
Из других механизмов развития абсцесса легкого следует отметить также:
- гематогенно-эмболический (на фоне септического эндокардита, гнойного тромбофлебита вен конечностей и таза, а также при абсцессах в других областях);
- обтурационный (в результате закупорки бронха опухолью или инородным телом);
- посттравматический (в результате сдавлений, ушибов, огнестрельных или ножевых ран).
О развитии абсцесса легкого свидетельствует появление:
- температурной реакции,
- болевого синдрома,
- кашля с выделением гнойной мокроты,
- гнилостного запаха изо рта,
- ослабленного дыхания,
- симптомов интоксикации,
- кровохарканья.
Симптоматика зависит от степени дренирования через пораженный бронх. В зависимости от этого возможно развитие блокированного абсцесса при полном отсутствии дренажа, абсцесса с недостаточным бронхиальным дренажом или с хорошей бронхиальной проходимостью. Наиболее тяжелое течение наблюдается при блокированном абсцессе. В результате повышения давления в полости абсцесса и вовлечения в процесс висцеральной плевры возникают сильные боли в грудной клетке. Кашель сухой, возможно появление незначительного количества серозно-гнойной мокроты за счет пневмонии или бронхита. Наблюдаются выраженные симптомы интоксикации (потеря аппетита, слабость, одышка, плохой сон, быстрая утомляемость, тахикардия). Характерна высокая температура, озноб, проливной пот.
При обследовании выявляется болезненность при пальпации (ощупывании) пораженного участка, отставание в дыхании, укорочение перкуторного звука. Рентгенологически и на томограмме выявляется воспалительный инфильтрат в виде гомогенного затемнения. При прорыве абсцесса в бронхиальное дерево появляется обильное количество гнойной мокроты с неприятным запахом, иногда с примесью крови. Обычно после отделения гноя снижается температура тела и общее состояние больного улучшается. На рентгенограмме при этом отмечается появление просветления в центре затемнения, соответствующее образовавшейся полости абсцесса, заполненное газом и жидкостью с четким горизонтальным уровнем.
Для диагностики острого абсцесса учитывают данные анамнеза, оценивают общее состояние организма больного, а также данные клинического, лабораторного, функционального, иммунологического и рентгенологического методов обследования. В ряде случаев бывает трудно различить острый абсцесс и гангрену легкого на основании симптомов и результатов рентгенологического обследования. Обычно для гангрены характерно прогрессирование и развитие осложнений, быстро развивается общее истощение организма, анемия и значительная легочно-сердечная недостаточность. Наиболее достоверным критерием в дифференциальной диагностике этих двух состояний является рентгенологическое исследование в динамике, сопоставляемое с клиническими проявлениями. Важная роль при этом принадлежит томографии, с помощью которой возможно определение структуры пораженного участка на разной глубине, проходимости дренирующих бронхов, выявление секвестров.
Для дифференциальной диагностики абсцесса и опухолевых заболеваний легких используются данные эндоскопических и рентгенологических исследований. Решающую роль играет проведение диагностической бронхоскопии и последующее изучение биоптата. При периферических «полостных» формах рака производится пункционная биопсия.
Симптомы абсцесса легкого могут напоминать туберкулезное поражение. В таком случае о туберкулезе свидетельствует обнаружение в мокроте микобактерий туберкулеза или данные иммунологических методов диагностики туберкулеза. Из других заболеваний, которые имеют близкие клинические проявления, следует отметить гнойные процессы в плевральной полости (эмпиему и пиопневмоторакс), нагноившиеся врожденные легочные кисты, актиномикоз легкого.
К наиболее частым осложнениям можно отнести развитие:
- пиопневмоторакса;
- эмпиемы плевры;
- легочного кровотечения;
- патологического процесса в противоположном легком;
- пневмоперикардита;
- сепсиса.
Наиболее часто происходит развитие пиопневмоторакса и легочного кровотечения. Пневмоперикардит является редким, но чрезвычайно опасным осложнением абсцесса легкого. При этом внезапно происходит резкое ухудшение состояния больного, сопровождающееся появлением подкожной эмфиземы верхней половины туловища, шеи, головы, коллапс.
Острый абсцесс легкого в некоторых случаях излечивается спонтанно, однако более характерен переход в хроническую форму. Хронические абсцессы чаще обнаруживаются во II, IV, IX, X сегментах легкого, чаще справа, то есть на месте очагов острой бронхопневмонии и острого абсцесса легкого. Для хронического абсцесса характерно раннее вовлечение в процесс лимфатических дренажей легкого с развитием фиброза и деформации легкого.
При остром не осложненном абсцессе легкого применяется терапия, направленная на:
- восстановление дренажной функции бронхов (отхаркивающие средства, ингаляции. постуральный дренаж, трансназальная катетеризация бронхов, бронхоскопическая санация, микротрахеостомия, пункция или чрезкожное дренирование полости абсцесса);
- борьбу с микробной флорой в очаге нагноения;
- стимуляцию защитных сил организма;
- облегчение клинических проявлений (симптоматическая терапия).
Исход консервативной терапии обычно зависит от того, как быстро будет восстановлен естественный дренаж гнойной полости. Этого легче добиться при наличии жидкого гноя и мелких секвестров. Выбор метода лечения зависит от особенностей патологического процесса, главным образом от состояния бронхиального дренажа.
Для оттока гнойного содержимого из полостей легкого применяют постуральный дренаж (дренаж положения) в сочетании с дыхательными упражнениями, массажем и поколачиванием грудной клетки. Особенно важно проведение постурального дренажа в утренние часы для очищения бронхов от скопившейся за ночь мокроты.
Улучшению проходимости дренирующих бронхов способствует проведение ингаляций, интратрахеальных вливаний лекарственных средств, а также применение отхаркивающих препаратов. Эффективность лечения увеличилась с появлением протеолитических ферментов (химопсина, трипсина, эластазы, рибонуклеазы и др.), способствующих растворению мелких секвестров и гнойных пробок.
В случае отсутствия положительного эффекта от применения перечисленных методов в течение 3-5 дней и при сохранении уровня жидкости в полости абсцесса используются более активные инструментальные методы дренирования и санации. Хороший эффект наблюдается при применении сегментарной катетеризации бронхов, при которой производится поднаркозная бронхоскопия происходит с введением рентгеноконтрастного управляемого катетера в дренирующий бронх или непосредственно в полость абсцесса под контролем рентгентелевидения. При этом удаляется гнойное содержимое из полости абсцесса, производится ее промывание с последующим введением протеолитических ферментов и антибиотиков. Другой способ сегментарной катетеризации бронхов – с помощью пункции трахеи по Сельдингеру. При этом катетер помещают в дренирующий абсцесс бронх на несколько дней.
Обязательным методом лечения является бронхоскопическая санация, позволяющая максимально удалять гнойную мокроту под визуальным контролем.
Для воздействия на микробную флору применяется антибактериальная терапия. При этом наибольший эффект наблюдается при создании высоких концентраций антибактериальных препаратов в очаге нагноения. Для этого используется внутривенное введение антибиотиков или непосредственное введение препаратов в легочную артерию, а также эндолимфатический путь введения и внутритканевый электрофорез.
Для повышения иммунной защиты организма применяется иммунокорригирующая терапия. Тяжелым больным назначают иммуннозаместительную (введение нативной гипериммунной плазмы, лейкоцитарной массы, поливалентного человеческого иммуноглобулина и др.), адаптогенную терапию (применение биостимулятров – алоэ, настойки женьшеня, элеутерококка), витамины и др. Улучшение работы иммунной системы достигается также с помощью экстракорпоральных методов детоксикации (плазмосорбции, плазмофереза, гемосорбции, лимфосорбции и др.), благодаря которым происходит удаление токсинов, снижается токсико-антигенная нагрузка на организм и улучшается эффективность работы иммунокомпетентных клеток.
Консервативная терапия позволяет добиться полного или клинического выздоровления у всех больных с острым абсцессом легкого при хорошем бронхиальном дренаже. При отсутствии эффекта, а также при появлении осложнений (например, массивного легочного кровотечения) необходимо использование искусственных способов наружного отведения гноя: пункции легочного гнойника, дренирования с помощью торакоцентеза или пневмотомии.
Хирургическое лечение абсцесса легкого осуществляется несколькими методами:
- Путем дренирования абсцесса (торакоцентез, торакотомия и пневмотомия).
- С помощью резекции легкого.
Хирургическое лечение направлено на быстрое и максимально полное удаление гноя и омертвевших участков ткани легкого.
источник