Что такое абсцесс кишечника, каковы причины возникновения этого заболевания? Диагностический алгоритм и базисная терапия данной патологии.
Абсцесс кишечника – это заболевание, которое характеризуется поражением кишечной стенки вследствие распространения гнойно-воспалительного процесса лимфогенным или гематогенным путем. Как правило, источник воспаления локализуется в органах, расположенных в анатомической близости. Рассматриваемая патология может протекать остро, манифестируя выраженным интоксикационным и болевым синдромами, однако не исключается и хроническая, рецидивирующая форма. Диагностика подразумевает проведение не только оценки объективного статуса больного, но и проведение ряда клинико-диагностических исследований. Лечение абсцесса кишечника предусматривает проведение хирургического вмешательства на фоне сильнейшей антибактериальной терапии с использованием препаратов широкого спектра действия.
По своей структуре абсцесс кишечника представляет ограниченный очаг гнойного воспаления, локализующийся в стенке толстой или тонкой кишки. Подавляющее большинство исследователей утверждает, что это заболевание является следствием переноса воспалительного процесса из других органов брюшной полости. Или же другой вариант — инфекция, занесенная при выполнении хирургического вмешательства. Важно отметить — анатомические особенности пищеварительной системы таковы, что они не позволяют осумкованному очагу в течение короткого времени переходить во флегмону (разлитое воспаление). Процесс в подавляющем большинстве случаев так и остается осумкованным.
Согласно статистическим данным, наиболее распространенным этиологическим фактором, способствующим развитию абсцесса в кишечнике, является кишечная палочка – более 50% зарегистрированных и подтвержденных лабораторно случаев вызвал именно этот микроорганизм. Кроме того, примерно в 10-11% случаев к развитию рассматриваемой патологии приводит стафилококк, стрептококк – 7-10%, синегнойная палочка – 7-8%, протей – 5-8%, до 25% – анаэробная флора (некоторые исследователи полагают, что эти случаи связаны с первичным инфицированием, а не с заносом инфекции из очага, расположенном в другом органе).
Например, возможно, как уже было указано выше, перенесение болезнетворных микроорганизмов с током крови или же лимфы, а бывают и такие случаи, когда распространение воспалительного процесса осуществляется из-за прямого контакта очага инфекции со стенкой кишечника. Это наблюдается при перфорации или же пенетрации язвы желудка в двенадцатиперстную кишку или же какой-либо другой отдел тонкого кишечника, в то время как абсцесс, локализованный в толстом кишечнике, возникает, как правило, из-за деструктивного аппендицита, перитонита. Кроме того, очень часто происходит занесение инфекционного агента при выполнении операционных вмешательств – это происходит из-за недостаточно эффективного дренирования, неполного удаления выпота или нанесения механических повреждений хирургическим инструментом, которые потом воспаляются. Кроме того, зачастую отмечается такое явление, как нагноение послеоперационной гематомы, а также возникновение абсцесса кишечника вокруг инородных тел.
Из выше приведенной информации следует закономерный вывод, что ограниченное гнойное воспаление организуется по одному из ниже приведенных вариантов:
- Возникновение очага в месте инфильтрации инфекционного агента.
- Нагноение экссудата, который не был выведен при дренировании брюшной полости.
- Накопление биологических жидкостей – крови или желчи в области хирургического вмешательства.
- Занесенного с током крови и лимфы воспаления.
Характерной особенностью клинического течения патологии является тот факт, что она уже проявляется уже на фоне первичного заболевания. Следует понимать, что в абсолютном большинстве клинических случаев, абсцесс является осложнением первичной патологии. То есть, первичная симптоматика будет соответствовать патологии, которая привела к возникновению осумкованого очага воспаления в кишечнике. Например – обострился калькулезный холецистит. Наблюдается первое время резкая болезненность в правом подреберье, тошнота, ощущение горечи во рту и некоторые другие типичные проявления. Однако спустя несколько дней с момента манифестации заболевания, возникла характерная симптоматика – значительно ухудшается общее состояние пациента, повышается температура тела до фебрильных значений, болезненные ощущения в животе меняют локализацию. Если абсцесс поразил кишечник, боль мигрирует с правого подреберья в нижние отделы живота. Именно так проявляется классическая картина клинического течения заболевания желудочно-кишечного тракта, осложнившегося возникновением абсцесса кишечника.
Возможно три клинических варианта развития патологического процесса:
- Быстрое нарастание инфильтрата в брюшной полости, сопровождаемое выраженным интоксикационным и болевым синдромом.
- Вариант медленно прогрессирующего течения и медленно увеличивающегося инфильтрата – повышение температуры тела до фебрильных значений практически сразу, однако болевой синдром прогрессирует постепенно.
- Рецидивирующее течение со склонностью к хронизации. Отмечается стойкий субфебрилитет и незначительная болезненность, инфильтрат не увеличивается в размерах.
Следует отметить, что в случае возникновения послеоперационного абсцесса, клиническое течение может также несколько отличаться. Бывают случаи, когда в начале послеоперационного периода никакой симптоматики не отмечается, а возникает она спустя несколько дней. Есть и другой вариант развития событий – стойкий фебрилитет держится с первых дней послеоперационного периода и до момента вскрытия гнойника.
В плане самостоятельного вскрытия абсцесса есть также свои некоторые особенности – в лучшем случае осумкованный очаг воспаления сам по себе разрешается в просвет кишечника, что приводит к значительному улучшению общего состояния человека. Однако не всегда настолько благоприятно решается этот вопрос – гной из прорвавшего абсцесса может оказаться в стерильной брюшной полости, что повлечет за собой развитие тяжелейшего перитонита.
Диагностика абсцесса кишечника значительно усложняется тем, что это заболевание не имеет определенных патогномоничных симптомов (то есть проявлений, которые однозначно свидетельствуют про наличие той или иной патологии). В данном случае будет типичная клиника воспалительного процесса, который возник в брюшной полости – интоксикационный и болевой синдром разной степени выраженности. Подъем температуры тела до фебрильных или же субфебрильных значений, выраженная общая слабость, приступообразная боль, которая чаще всего локализуется в нижних или средних отделах живота, бледность кожных покровов, нарушение физиологических отправлений – все это общие симптомы, которые могут возникнуть при самых различных заболеваниях.
Единственное, на что можно обратить внимание при диагностике абсцесса кишечника, это характерный анамнез и течение заболевания, при котором ухудшение общего состояния случается на фоне положительной динамики. Осуществление хирургического вмешательства накануне также свидетельствует в пользу возникновения рассматриваемой патологии.
Объективное обследование также не покажет ничего особенного – болезненность при пальпации в области локализации абсцесса, напряжение мышц брюшного пресса. Данные лабораторных методов исследования не покажут ничего оригинального – лейкоцитоз с палочкоядерным сдвигом влево, повышение СОЭ.
Единственное исследование, которое подтвердит этот диагноз – рентгенография органов брюшной полости. Благодаря этому исследованию можно определить характерный для абсцесса признак – уровень жидкости. В том случае, если будет проведена рентгенография с контрастированием, то будет определяться изменение внутреннего контура стенки кишечника в месте локализации абсцесса. Ультразвуковое исследование также подтвердит этот диагноз определением эхонегативного образования, которое будет иметь капсулу и негомогенное жидкостное содержимое.
Дифференциальная диагностика проводится с абсцессами другой локализации – межкишечным, поддиафрагмальным, дугласова пространства, прочих внутриорганных. Понятное дело, что достоверно провести дифференциальный диагноз можно только при помощи диагностической лапароскопии.
В любом случае необходимо будет проведение хирургического вмешательства, вне зависимости от характера течение процесса, локализации, степени выраженности интоксикационного синдрома, каких-то других особенностей. Терапевтическое лечение будет неэффективно. То есть, проводится вскрытие осумкованого очага с последующим его дренированием – единственно приемлемое лечение. Используется лапаротомный доступ, локализация определяется местом возникновения абсцесса. При затруднении определения местонахождения воспаленного очага необходима срединная лапаротомия, благодаря которой появляется возможность доступа в несколько отделов кишечника. В том случае, если же абсцесс локализуется в дистальных отделах желудочно-кишечного тракта, то необходим трансректальный доступ. В обязательном порядке показано дренирование очага гнойного воспаления для осуществления аспирации и промывания. Это обязательный компонент лечения.
Конечно же, не менее важное значение в данном случае имеет антибактериальная терапия. Необходимо использование антибиотиков широкого спектра действия – фторхинолонов (ципрофлоксацин, левофлоксацин), цефалоспоринов 2-3 поколения (цефтриаксон, цефуроксим), аминогликозидов (амикацин).
В том случае, если же будет оказана своевременная медицинская помощь – проведено хирургическое вмешательство не фоне массивной антибактериальной терапии, то прогноз заболевания однозначно благоприятный. Намного более опасными являются ситуации, при которых наблюдается прорыв гнойного мешка в брюшную полость с развитием перитонита и генерализованной воспалительной реакции организма (имеется в виду сепсис). В этом случае лечение будет проводится в отделении реанимации и интенсивной терапии.
Единственная профилактика в данном случае – это своевременное обращение за медицинской помощью. Все остальное зависит только от хирурга, который будет осуществлять оперативное вмешательство и дренаж. Очень важно будет пройти полный курс антибактериальной терапии во избежание формирования устойчивых штаммов. Как правило, курс лечения антибиотиками в данном случае составляет около двух недель. Далее следует диспансерное наблюдение у хирурга и гастроэнтеролога.
О кишечном абсцессе врач говорит, когда поражается стенка органа из-за гнойного воспаления, переходящего с ближайшего органа, а также при гематогенном, лимфогенном распространении инфекции. Как правило, патология сопровождается серьезной симптоматикой – резкая боль, гипертермия. Здесь важно срочно сделать УЗИ, КТ и, если требуется, соглашаться на операцию, иначе все может закончиться смертью.
Как правило, абсцесс начинает развиваться через несколько недель после перитонита. Он может сформироваться в малом тазе, большом сальнике, поясничной области, на тканях органов. Основная причина абсцесса – аднексит, сальпингит, иногда панкреатит (действие ферментов приводят к выраженному воспалению). Также абсцессы могут быть осложнениями:
Внимание! В любом случае абсцесс требует срочной медицинской помощи.
Данная патология – это последствие поступления гноя из органов, которые находятся рядом, хотя иногда он развивается с кровью из-за инфицирования гнойников впоследствии фурункулеза, остеомиелита, ангины.
В основном причиной является кишечная палочка, но может быть виновником стрептококк, стафилококк, синегнойная палочка, анаэробная флора, протей. Как показывает статистика, часто кишечный гнойник – последствие перитонита, аппендицита, нагноения гематомы, образующейся после операционного вмешательства.
Стоит отметить гнойный воспалительный процесс может сопровождаться инфицированием экссудата, скоплением желчи, крови, перитонитом. Здесь нельзя медлить, срочно необходимо хирургическое вмешательство!
Признаки абсцесса будут зависеть от причины, которая спровоцировала его:
В случае осложнения появляются такие неприятные симптомы:
- Резко повышается температура.
- Ухудшается общее самочувствие.
- Беспокоит озноб.
- Наблюдается боль в животе.
Патология может протекать в трех вариантах. Чаще всего болезнь начинается бурно. Сначала у больного развивается гипертермия, появляется сильная боль, ухудшается общее самочувствие. Если абсцесс вяло протекает, быстро развивается лихорадка.
Опасно постоянно повторяющееся течение кишечного абсцесса, из-за него боль является не такой выраженной, а симптоматика резко увеличивается. Стоит отметить, когда гнойник начинает формироваться после операции, болезнь протекает по-разному:
- Сначала больной себя отлично чувствует, температура не поднимается, а, когда образовывается гнойник, появляются неприятные симптомы.
- Температура длительное время не падает, может сохраняться пока гнойник полностью не будет вскрыт.
Опасно, когда абсцесс прорывается в кишечный просвет, все заканчивается гнойным воспалительными процессом и гибелью больного!
К сожалению, патологию очень сложно диагностировать, потому что она протекает с другими гнойными болезнями. Врач подозревает абсцесс на основе симптоматики. Главное, своевременно отличить кишечный абсцесс от поддиафрагмального, межкишечного и других внутренних гнойников.
Гастроэнтеролог обращает внимание, насколько напряжены мышцы живота, вздут ли орган, а также, где именно локализован абсцесс. Основным лабораторным признаком является резкое повышение лейкоцитов, ускоренное СОЭ.
Немаловажное значение имеет рентген. С его помощью определяют уровень жидкости – основной симптом абсцесса. Дополнительно проводится УЗИ брюшной области. В случае неэффективности всех вышеописанных методик врач принимает решение о назначении:
Эти методы являются высокоинформативными, дадут возможность быстрее узнать о патологии.
Как правило, основным способом избавления от абсцесса в кишечнике является операция, после которой больной должен пройти курс лечения антибиотиками. Назначаются цефалоспорины, фторхинолоны, аминогликозиды. Во время операции вскрывается гнойник, затем он дренируется и санируется. Когда не могут определить месторасположение абсцесса, принимают решение о проведении срединной лапаротомии, с ее помощью хирург может проверить все кишечные отделы.
Если патология своевременно диагностирована, быстро проводят операцию, хорошо дренируют очаг, больной после антибактериальной терапии быстро восстанавливается. Ухудшить прогноз может множественный абсцесс, он имеет осложнения в виде сепсиса, перитонита. Профилактикой патологии является своевременное оказания помощи при лечении разных болезней внутренних органов. Немаловажное значение имеет качественная операция брюшной полости со всеми необходимыми методами санации.
Если своевременно не принять меры, все закончится такими последствиями:
- Гнойным разрушением стенок кишки, а у мужчин разрушительный процесс может перейти на мочеиспускательный канал.
- Гной может прорваться в женское влагалище.
- Опасным является прорыв гноя в тазовую полость, как правило, в данном случает больного не спасают.
- После того, как вскрывается гнойник во время операции или спонтанно, при этом не ликвидируется гнойный ход, на прямой кишке начинает формироваться свищ.
Таким образом, не нужно доводить себя до крайнего состояния, своевременно вылечивайте свои внутренние органы. Вы должны понимать, абсцесс угрожает жизни, поэтому не стоит дожидаться пока гной приведет к летальному исходу. Будьте осторожны! При малейших симптомах лучше перестраховаться, пройти обследование, узнать, все ли с вами нормально. При лечении немаловажное значение имеет здоровое питание, внимательно следите, что у вас есть в меню, от чего придется отказаться. Также придется повременить с вредными привычками. Берегите свое здоровье, не запускайте себя!
источник
О кишечном абсцессе врач говорит, когда поражается стенка органа из-за гнойного воспаления, переходящего с ближайшего органа, а также при гематогенном, лимфогенном распространении инфекции. Как правило, патология сопровождается серьезной симптоматикой – резкая боль, гипертермия. Здесь важно срочно сделать УЗИ, КТ и, если требуется, соглашаться на операцию, иначе все может закончиться смертью.
Как правило, абсцесс начинает развиваться через несколько недель после перитонита. Он может сформироваться в малом тазе, большом сальнике, поясничной области, на тканях органов. Основная причина абсцесса – аднексит, сальпингит, иногда панкреатит (действие ферментов приводят к выраженному воспалению). Также абсцессы могут быть осложнениями:
- Болезни Крона.
- Позвоночного остеомиелита, туберкулезного спондилита, паранефрита.
Внимание! В любом случае абсцесс требует срочной медицинской помощи.
Данная патология – это последствие поступления гноя из органов, которые находятся рядом, хотя иногда он развивается с кровью из-за инфицирования гнойников впоследствии фурункулеза, остеомиелита, ангины.
В основном причиной является кишечная палочка, но может быть виновником стрептококк, стафилококк, синегнойная палочка, анаэробная флора, протей. Как показывает статистика, часто кишечный гнойник – последствие перитонита, аппендицита, нагноения гематомы, образующейся после операционного вмешательства.
Стоит отметить гнойный воспалительный процесс может сопровождаться инфицированием экссудата, скоплением желчи, крови, перитонитом. Здесь нельзя медлить, срочно необходимо хирургическое вмешательство!
Признаки абсцесса будут зависеть от причины, которая спровоцировала его:
В случае осложнения появляются такие неприятные симптомы:
- Резко повышается температура.
- Ухудшается общее самочувствие.
- Беспокоит озноб.
- Наблюдается боль в животе.
Патология может протекать в трех вариантах. Чаще всего болезнь начинается бурно. Сначала у больного развивается гипертермия, появляется сильная боль, ухудшается общее самочувствие. Если абсцесс вяло протекает, быстро развивается лихорадка.
Опасно постоянно повторяющееся течение кишечного абсцесса, из-за него боль является не такой выраженной, а симптоматика резко увеличивается. Стоит отметить, когда гнойник начинает формироваться после операции, болезнь протекает по-разному:
- Сначала больной себя отлично чувствует, температура не поднимается, а, когда образовывается гнойник, появляются неприятные симптомы.
- Температура длительное время не падает, может сохраняться пока гнойник полностью не будет вскрыт.
Опасно, когда абсцесс прорывается в кишечный просвет, все заканчивается гнойным воспалительными процессом и гибелью больного!
К сожалению, патологию очень сложно диагностировать, потому что она протекает с другими гнойными болезнями. Врач подозревает абсцесс на основе симптоматики. Главное, своевременно отличить кишечный абсцесс от поддиафрагмального, межкишечного и других внутренних гнойников.
Гастроэнтеролог обращает внимание, насколько напряжены мышцы живота, вздут ли орган, а также, где именно локализован абсцесс. Основным лабораторным признаком является резкое повышение лейкоцитов, ускоренное СОЭ.
Немаловажное значение имеет рентген. С его помощью определяют уровень жидкости – основной симптом абсцесса. Дополнительно проводится УЗИ брюшной области. В случае неэффективности всех вышеописанных методик врач принимает решение о назначении:
Эти методы являются высокоинформативными, дадут возможность быстрее узнать о патологии.
Как правило, основным способом избавления от абсцесса в кишечнике является операция, после которой больной должен пройти курс лечения антибиотиками. Назначаются цефалоспорины, фторхинолоны, аминогликозиды. Во время операции вскрывается гнойник, затем он дренируется и санируется. Когда не могут определить месторасположение абсцесса, принимают решение о проведении срединной лапаротомии, с ее помощью хирург может проверить все кишечные отделы.
Если патология своевременно диагностирована, быстро проводят операцию, хорошо дренируют очаг, больной после антибактериальной терапии быстро восстанавливается. Ухудшить прогноз может множественный абсцесс, он имеет осложнения в виде сепсиса, перитонита. Профилактикой патологии является своевременное оказания помощи при лечении разных болезней внутренних органов. Немаловажное значение имеет качественная операция брюшной полости со всеми необходимыми методами санации.
Если своевременно не принять меры, все закончится такими последствиями:
- Гнойным разрушением стенок кишки, а у мужчин разрушительный процесс может перейти на мочеиспускательный канал.
- Гной может прорваться в женское влагалище.
- Опасным является прорыв гноя в тазовую полость, как правило, в данном случает больного не спасают.
- После того, как вскрывается гнойник во время операции или спонтанно, при этом не ликвидируется гнойный ход, на прямой кишке начинает формироваться свищ.
Таким образом, не нужно доводить себя до крайнего состояния, своевременно вылечивайте свои внутренние органы. Вы должны понимать, абсцесс угрожает жизни, поэтому не стоит дожидаться пока гной приведет к летальному исходу. Будьте осторожны! При малейших симптомах лучше перестраховаться, пройти обследование, узнать, все ли с вами нормально. При лечении немаловажное значение имеет здоровое питание, внимательно следите, что у вас есть в меню, от чего придется отказаться. Также придется повременить с вредными привычками. Берегите свое здоровье, не запускайте себя!
источник
Абсцесс кишечника – это гнойное поражение стенки кишечника, являющееся следствием перехода гнойно-воспалительного процесса с близлежащих органов или лимфогенного либо гематогенного распространения инфекции из других очагов. Заболевание может протекать с бурно развивающейся симптоматикой, гипертермией, резким болевым синдромом на фоне тяжелого общего состояния либо в рецидивирующей форме. Основой диагностики является характерная клиническая картина, результаты ультразвукового исследования, данные КТ. Лечение заболевания – хирургическое, выполняемое на фоне массивной антибактериальной терапии.
Абсцесс кишечника – ограниченный очаг гнойного воспаления в стенке кишечника. В общей хирургии данную патологию рассматривают как форму гнойно-воспалительных процессов в брюшной полости, переход гнойного процесса с соседних органов или как осложнение хирургических вмешательств. Анатомо-физиологические особенности брюшной полости, в том числе свойства брюшины, топография органов обуславливают формирование ограниченного воспалительного очага в кишечнике.
Основным этиологическим фактором развития абсцесса кишечника является кишечная палочка – в более чем половине случаев, также возбудителем могут быть стафилококк – 9-11%, стрептококк – 7-10%, синегнойная палочка – 7-8%, протей – 5-8%, до 25% — анаэробная флора. Абсцесс может развиваться в результате прямого (контактного) перехода инфекции из прилежащих областей, в результате перфорации, пенетрации язвы двенадцатиперстной кишки либо другого отдела кишечника, деструктивного аппендицита, перитонита.
Не менее частая причина – послеоперационные осложнения: абсцесс может быть следствием недостаточно эффективного дренирования, неполного удаления выпота или поврежденных тканей, нагноения послеоперационной гематомы; формироваться по ходу раневого канала, вокруг инородных тел (в том числе дренажей). В некоторых случаях абсцесс в кишечнике может сформироваться в результате гематогенного (с током крови) или лимфогенного (с током лимфы) заноса инфекции даже из отдаленных гнойных очагов, например, при ангине, остеомиелите, фурункулезе. В 8% случаев конкретную причину развития абсцесса кишечника установить не удается.
Ограниченное гнойное воспаление в зоне абсцесса кишечника может организовываться несколькими путями: формированием очага в месте попадания инфекционного агента, нагноением инфицированного экссудата, скоплением крови или желчи в области хирургического вмешательства, а также ограничением переходящего с соседних органов патологического процесса, в том числе при перитоните.
Клиническая картина на начальных этапах определяется основным заболеванием: холециститом, язвенной болезнью, аппендицитом, травмой брюшной полости или другим. При осложнении основной патологии абсцессом кишечника развивается характерная симптоматика: резкое интенсивное повышение температуры тела, значительное ухудшение общего состояния пациента, ознобы, выраженная боль в брюшной полости (ее локализация зависит от места формирования абсцесса).
Выделяют три варианта течения заболевания. В большинстве случаев процесс начинается бурно, с гипертермией, выраженным болевым синдромом, общее состояние пациента тяжелое. Данное течение определяется быстрым нарастанием инфильтрата в брюшной полости. При вяло формирующемся инфильтрате течение заболевания характеризуется быстрым развитием лихорадки при плавном нарастании интенсивности болевого синдрома.
Возможно рецидивирующее течение, при котором на фоне уменьшения инфильтрата клинические признаки стихают, болевой синдром становится менее выраженным, но при формировании внутри уменьшившегося инфильтрата ограниченного гнойного очага симптомы резко усиливаются.
Если абсцесс формируется в послеоперационном периоде (как осложнение хирургического вмешательства), развитие заболевания может идти двумя путями. В первом случае после операции самочувствие пациента улучшается, температура нормализуется, а после образования гнойного очага нарастает характерная симптоматика. Во втором случае температура после оперативного лечения не нормализуется и сохраняется вплоть до вскрытия гнойника.
Абсцесс может самостоятельно прорваться в просвет кишечника, при этом состояние пациента резко улучшается. В случае вскрытия абсцесса в брюшную полость могут сформироваться очаги осумкованного гнойного воспаления, разлитой перитонит.
Абсцесс кишечника имеет клиническую картину, схожую с другими гнойно-воспалительными заболеваниями брюшной полости, что затрудняет его диагностику. Основанием для предположения развития абсцесса кишечника является характерная симптоматика в сочетании с данными анамнеза, указывающими на возможный источник инфекции или перенесенное хирургическое вмешательство. Дифференцировать данное заболевание необходимо от абсцессов брюшной полости других локализаций: межкишечного абсцесса, поддиафрагмального абсцесса, абсцесса дугласова пространства, других внутриорганных абсцессов.
При объективном обследовании пациента гастроэнтеролог определяет напряжение мышц брюшной стенки, вздутие живота, резкую болезненность при пальпации в зоне, соответствующей локализации абсцесса. Лабораторными признаками данной патологии являются резкий лейкоцитоз со сдвигом формулы влево, ускоренная СОЭ.
Определяющее значение в диагностике имеют рентгенологические методы. Рентгенография брюшной полости дает возможность визуализировать образование с уровнем жидкости (характерный признак абсцессов). При проведении рентгенографии с контрастированием кишечника определяется изменение его внутреннего контура в зоне абсцесса.
При УЗИ органов брюшной полости в зоне локализации абсцесса определяется эхонегативное образование, имеющее капсулу и неоднородное жидкостное содержимое.
Если при применении описанных диагностических методов постановка диагноза затруднительна, проводится компьютерная томография, магнитно-резонансная томография, МСКТ брюшной полости. Данные методы обладают высокой информативностью.
Основой лечения кишечных абсцессов является хирургическое удаление гнойника в сочетании с массивной антибиотикотерапией. Назначаются антибиотики из групп цефалоспоринов, аминогликозидов, фторхинолонов, эффективные в отношении аэробной, анаэробной флоры. Хирургическое лечение заключается во вскрытии очага гнойного воспаления, его санации, дренировании. Применяется лапаротомный доступ, локализация которого определяется местом абсцесса.
Если локализация гнойного очага четко не определена или возникли диагностические сложности, проводится срединная лапаротомия, позволяющая врачу-хирургу получить доступ ко всем отделам кишечника. При поражении конечных отделов кишечника возможна операция через трансректальный доступ. Обязательно очаг гнойного воспаления дренируется для последующей аспирации отделяемого и промываний.
При своевременной диагностике, проведении адекватного хирургического лечения, хорошего дренирования очага, назначении антибиотиков, обладающих высокой эффективностью в отношении возбудителя прогноз абсцесса кишечника благоприятный. Ухудшают прогноз множественные абсцессы, осложнения в виде перитонита, сепсиса.
Профилактика патологии заключается в своевременном обращении пациентов за квалифицированной помощью, адекватном лечении заболеваний, которые могут стать причиной абсцесса, качественной ревизии брюшной полости в процессе проведения оперативных вмешательств, правильном ведении пациентов в послеоперационном периоде.
источник
Абсцесс – это формирование гноя в полости, образовавшейся в толще тканей, в результате проникновения инфекции или инородных тел.
Абсцесс кишечника может локализоваться в любой его части – между сальником и брюшной стенкой, брызжейкой и кишечными петлями, формируя в клетчатке органа капсулу, заполненную гноем. Также может встречаться множественная форма абсцессов.
По характеру течения абсцессы делят на несколько форм:
Острый абсцесс характеризуется стремительным развитием патологии с ярко выраженными симптомами воспаления.
Вторая форма протекает с постепенным нарастанием симптоматики, но повышенная температура тела присутствует изначально.
Рецидивный абсцесс – хронический вид заболевания, при котором симптомы острого воспаления стихают, но возвращаются после формирования инфекционного очага.
Возникновение абсцесса кишечника может быть обусловлено:
- воспалениями органов брюшной полости;
- осложнением после хирургических операций;
- воспалительными процессами гнойного характера в организме.
Патология может развиться также в результате прямого перехода инфекции при заболеваниях близлежащих органов:
- панкреатите;
- деструктивном аппендиците;
- прободении язвы 12-перстной кишки.
В некоторых случаях абсцесс возникает как осложнение после хирургических вмешательств в результате нагноения возникших гематом, недостаточного удаления ткани или выпота, или при попадании инородных тел.
Начало образования гнойника проходит, как правило, незаметно на фоне симптомов основного заболевания. При дальнейшем развитии острой формы проявляются симптомы воспаления:
- боль в зоне расположения гнойника;
- повышенная температура;
- потеря аппетита;
- слабость;
- изменение состава крови.
При замедленном формировании абсцесса температура тела повышена, но болевые симптомы нарастают плавно.
Для абсцессов, возникших вследствие операций, есть два варианта развития симптоматики.
В первом случае состояние пациента стабилизируется, нормализуется температура, а с образованием гнойного очага проявляются характерные симптомы. Во втором – температура после операции не снижается и сохраняется вплоть до вскрытия абсцесса.
Если не провести лечение, то возможен разрыв гнойника и развитие разлитого перитонита. Это опасно тем, что серозная оболочка брюшины очень хорошо впитывает все токсины, что приводит к тяжелой интоксикации организма, и даже к летальному исходу.
При абсцессах прямой кишки могут формироваться свищи – узкие каналы, выстланные эпителием, с выходом наружу или в полость другого органа.
При обследовании пациента врачом определяются:
- боль при пальпации в зоне расположения гнойника;
- вздутие живота;
- напряжение стенок живота.
В лабораторных исследованиях крови присутствуют лейкоцитоз и повышенная СОЭ.
УЗИ органов брюшной полости помогает выявить капсулу с неоднородным жидким содержимым.
Если данных методов недостаточно, и постановка диагноза затруднена, назначаются МРТ, КТ, МСКТ брюшной полости. На основании полученных данных ставится диагноз, и назначается лечение.
Лечение абсцесса всегда заключается в его вскрытии и дренировании. То есть производиться разрез над полостью абсцесса, вскрывается сама полость и эвакуируется гной.
Если не проводить операцию, другие методы будут неэффективны, лечить абсцесс антибиотиками – это неграмотно.
После вскрытия и удаления гноя с некротическими тканями полость абсцесса промывают антисептиками и оставляется дренаж для последующих аспираций и промываний.
Далее проводится терапия по принципу лечения гнойных ран, назначаются антимикробные, иммуностимулирующие, дезинтоксикационные препараты.
При своевременном обращении больного за помощью, адекватно проведенной диагностике и лечении прогноз патологии благоприятный. Ухудшают его наличие множественных абсцессов, осложнения в виде сепсиса и перитонита.
Видео-вебинар про лечение абсцесса прямой кишки и заднего прохода:
источник
Абсцесс кишечника – острое заболевание, свидетельствующее о наличии гнойного воспаления, при котором поражаются кишечные стенки. Инфекция не образовывается непосредственно в кишечнике, а доходит до него от расположенных рядом органов. Путь ее распространения традиционен – она, из различных воспалительных очагов, попадает в кровеносные сосуды либо циркулирует вместе с лимфой, постепенно доходя до кишечника и воспаляя его.
- образование в организме воспаленных участков, откуда инфекция переходит в область кишечника;
- пенетрация и перфорация язвы 12-перстной кишки;
- перенос возбудителей инфекционных заболеваний через лимфатическую и кровеносную систему в кишечник;
- деструктивный аппендицит, переходящий в форму перитонита;
- ангина – через перфорированные гланды гной стекает вниз, в область кишечника;
- фурункулез с ярко выраженными гноящимися очагами воспаления;
- остеомиелит, при котором инфекция попадает в кровеносную систему;
- некачественно проведенная полостная операция в брюшном отделе, не удаленный полностью вылот, откровенно плохой гемостаз или дренирование брюшной полости.
В зависимости от особенностей протекания:
- Острый – характеризуется стремительным развитием и проявлением всех признаков.
- Вторая форма – постепенное нарастание симптоматики, но жар присутствует с самого начала. Состояние человека в целом удовлетворительное.
- Рецидивный – затихание острых проявлений в начале болезни и возникновение воспаления со временем.
При острой форме протекания наблюдается высокая ремиттирующая температура. Четко выражен резкий болевой синдром. При втором типе инфильтрат образуется медленно, болезненные ощущения нарастают.
При рецидивной форме обострения, возникшие в начале, снижаются, уменьшается объем инфильтрата, интенсивность боли слабеет, понижаются показатели числа лейкоцитов, спадает жар. Потом воспаление развивается в центре оставшегося инфильтрата, происходит обострение.
Начальная стадия протекает незаметно на фоне клинических показателей основного заболевания (холецистита, простатита, аппендицита, травмы брюшной полости). В ходе формирования абсцесса присутствуют озноб, ремиттирующая температура, боль.
Выделяют два вида течения абсцесса, если он формируется после операции. Сначала лихорадка проходит, но в связи с образованием гнойного воспаления появляется вновь. Во втором случае лихорадка возникает практически сразу после хирургического вмешательства и исчезает только после вскрытия воспаленного участка.
При возникновении симптомов необходимо незамедлительно записаться на прием к врачу-терапевту. Показаны консультации гастроэнтеролога или проктолога. Назначается УЗИ и рентген органов БП. При необходимости назначаются радиоизотопное сканирование или термография. При затруднении в постановке диагноза проводят компьютерную томографию, МРТ, МСКТ.
Проводится оперативное вмешательство, во время которого гнойная полость разрезается и дренируется. С целью снижения болевого синдрома ему выписываются метронидазол и антибиотики. Возможные осложнения осложнения – перитонит, сепсис.
Чтобы лечение было результативным и состояние не ухудшилось, нужно вовремя получить адекватную медицинскую помощь. Пациент должен принимать эффективные антибиотики. В послеоперационный период показаны правильный уход, сбалансированное питание и дезинтоксикационная терапия.
источник
Абсцесс брюшной полости – это неспецифический воспалительный процесс, при котором между внутренними органами формируется полость, заполненная гнойным содержимым. Стенками образования могут выступать анатомические углубления, «карманы», листки сальника или связок. Заболевание обычно сопровождается интоксикацией организма и выраженным болевым синдромом.
Клиническая картина болезни зависит от локализации, вида и давности абсцесса. Характер и интенсивность жалоб также напрямую связаны с общим состоянием организма человека, болевым порогом. Встречаются случаи, когда пациента беспокоят лишь незначительные боли в животе и субфебрильная лихорадка.
-
волнообразная лихорадка от 37,5 °C до 39-40 °C с ознобом и потливостью;
- учащенное сердцебиение (тахикардия) на фоне гипертермии;
- общая интоксикация (головная боль, тошнота, ухудшение аппетита, слабость);
- бледность или мраморность кожных покровов;
- боли в животе различной интенсивности и локализации, которые могут распространяться на грудную клетку, поясничную область;
- локальное напряжение мышц передней брюшной стенки.
Возможно присоединение признаков пареза кишечника: запоры, сильное вздутие живота, рвота. В клиническом анализе крови обнаруживаются изменения, характерные для острого воспалительного процесса: повышенные значения СОЭ, лейкоцитоз с нейтрофилезом.
Особенность клинической картины абсцесса также зависит от его локализации:
- Поддиафрагмальный абсцесс. Чаще всего образуется после оперативных вмешательств на брюшной полости, в результате травм. Типичная локализация – справа, в области печени. При таком расположении боли возникают в правом подреберье и могут иррадиировать в грудную клетку, правое надплечье, усиливаться во время ходьбы, при кашле.
-
Печеночные абсцессы. Зачастую имеют множественный характер, развиваются на фоне ранений, инфекций желчевыводящих путей. Болезненные ощущения локализуются в области правого подреберья, реже – в эпигастральной области, характерна постоянная тошнота. Быстрая ходьба, резкие наклоны вперед могут усиливать болевой синдром.
- Аппендикулярный абсцесс. Появляется на фоне воспалительного инфильтрата вокруг измененного аппендикса. На первых стадиях характерно уменьшение болей в подвздошной области, снижение температуры тела. Спустя 6-7 суток симптомы возвращаются с новой силой, и пальпируется болезненное неплотное образование.
- Абсцесс Дугласова кармана. Характеризуется скоплением гноя в позадиматочном пространстве в результате воспалительных заболеваний матки, яичников, маточных труб или аппендикулярного отростка. Кроме сильных болей внизу живота женщину могут беспокоить частые позывы на мочеиспускание, акт дефекации, чувство распирания в этой области, диарея.
-
Межкишечные абсцессы. Появляются за счет скопления гноя между петлями тонкой, толстой кишки; чаще всего множественные. Пациента беспокоят постоянные ноющие или острые боли в животе без точной локализации, тошнота, рвота. Парез кишечника сопровождается метеоризмом, запорами, асимметрией живота.
Полости с гноем в области поджелудочной железы, селезенки встречаются реже и имеют сходные признаки с острым воспалением этих органов (деструктивный панкреатит, спленит).
К формированию абсцессов в брюшной полости может привести:
- хирургическое вмешательство с несоблюдением правил антисептики, «забытый» инструментарий, салфетки;
- ножевые, тупые травмы живота, огнестрельные ранения;
- острый холецистит, деструктивный панкреатит, перфоративная язва 12-перстной кишки или желудка;
- острый флегмонозный аппендицит, воспаление придатков матки;
- разлитой перитонит.
В формировании гнойных полостей большую роль играет микробная инфекция, некрозы тканей, несколько меньшую – паразитарные инвазии.
При появлении характерных для гнойного воспаления жалоб следует обратиться к терапевту, который после осмотра и опроса должен перенаправить пациента к соответствующему специалисту. Это может быть врач- хирург или врач-гинеколог. В случае острого развития симптомов или резкого ухудшения состояния, рекомендуется вызвать бригаду скорой медицинской помощи, которая доставит больного в специализированное отделение.
Для подтверждения диагноза, а также для поиска его причины могут быть назначены такие исследования:
-
Ультразвуковая диагностика органов брюшной полости. Методика отлично подходит для поиска осумкованного гноя в области печени, селезенки, под диафрагмой, в Дугласовом пространстве. УЗИ также может помочь определить причину болезни (острый аппендицит или панкреатит, гнойный сальпингоофорит и т.д.).
- Компьютерная томография. Исследование назначается в случае малоинформативности УЗИ, для обследования труднодоступных зон. КТ позволяет выявить не только локализацию образования, но и количество абсцессов, их размеры.
- Обзорная рентгенография брюшной полости. Методика позволяет отличить поддиафрагмальный абсцесс от печеночного или межкишечного. Полости с гноем выявляются в виде округлых образований с уровнем жидкости.
-
Клинический, биохимический анализы крови, исследование крови на стерильность. В пользу воспалительного процесса говорит высокий лейкоцитоз с нейтрофильным сдвигом формулы, высокие значения СОЭ, повышение печеночных ферментов, появление С-реактивного белка, прокальцитонина.
- Диагностическая лапароскопия. Исследование брюшной полости выполняется через прокол в стенке живота с помощью специальной аппаратуры – эндоскопа. При необходимости такая диагностика может закончиться полноценной операцией.
Основной метод лечения сформировавшихся в брюшной полости абсцессов – хирургический. В обязательном порядке назначается один или несколько антибактериальных препаратов с широким спектром воздействия. При необходимости используют антипаразитарные средства, ингибиторы протеолитических ферментов, человеческие иммуноглобулины.
При поддиафрагмальных, подпеченочных и при межкишечных абсцессах дренирование осуществляется через переднюю брюшную стенку под контролем УЗИ. Если гной скопился в малом тазу, то доступ происходит через прямую кишку или позадиматочное пространство.
При неэффективности предыдущего метода, в случае труднодоступного расположения абсцесса выполняется общий доступ путем срединного разреза. В обязательном порядке в брюшной полости оставляют дренажи для дальнейшего оттока гноя, регулярного промывания растворами антисептика.
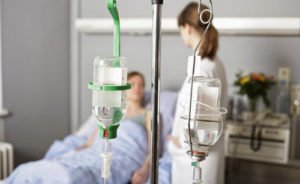
Ингибиторы протеолиза («Гордокс», «Контрикал») помогают остановить процессы распада ткани, а также улучшают проникновение антибактериальных препаратов в место воспаления. При недостаточном ответе пациента на системную противомикробную терапию к лечению добавляют иммуноглобулины, которые содержат антитела против большого количества микроорганизмов.
При отсутствии должного лечения возрастает риск развития таких осложнений:
- Разлитой перитонит вследствие разрыва капсулы абсцесса. Проявляется острой болью, ухудшением состояния, появлением сильного напряжения мышц брюшного пресса, тахикардией, лихорадкой.
- Сепсис – системная ответная реакция организма на гнойное воспаление. Характеризуется выраженной интоксикацией, образованием некрозов во внутренних органах и полиорганной недостаточностью.
В случае проведения оперативного вмешательства, аспирации гноя и назначения адекватной антибактериальной терапии, прогноз заболевания является благоприятным — возможно полное излечение.
источник
Свищи прямой кишки представляют собой группу колопроктологических заболеваний, существенно снижающих качество жизни. В этом разделе Вы узнаете о симптомах и основных методах лечения прямокишечных свищей.
Прямая кишка и анальный канал – конечные отделы пищеварительного тракта. Непосредственные задачи прямой кишки – накопление, формирование и выведение кишечного содержимого и газов. Функции анального канала уникальны: система нервных рефлексов и сложнейший мышечный комплекс обеспечивают одну из наиболее важных функций организма — контроль опорожнения кишечника, а также дифференцировку состава кишечного содержимого без необходимости сознательной оценки и последующий «умный» контроль эвакуации. Другими словами, здоровый человек большую часть времени не задумывается над тем, какое именно содержимое находится в прямой кишке, нужно ли и можно ли в данной обстановке его удерживать. Все это контролируется неосознанно, благодаря многоуровневой нервно-мышечной саморегуляции процесса держания.
Примерную границу между прямой кишкой и анальным каналом со стороны слизистой оболочки (просвета) кишки образует так называемая зубчатая линия. На ней располагаются вертикальные складки, чередующиеся с углублениями – криптами. В крипты открываются протоки анальных желез. Слизь, продуцируемая этими железами, облегчает скольжение кишечного содержимого при прохождении через анальный канал. Такие обстоятельства, как травматизация, отек слизистой при нарушении дефекации, хронические заболевания кишечника могут привести к воспалительным изменениям крипт и анальных желёз.
Кнаружи от слизистой оболочки расположен комплекс мышц – это упоминаемые выше мышцы-сфинктеры, обеспечивающие функцию удержания и выведения. Выделяют внутренний и наружный сфинктеры. Внутренний сфинктер формирует так называемый тонус покоя, бесперебойно обеспечивая герметичность анального канала. Регуляция и сокращение его происходят неосознанно, то есть без нашей воли. Наружный сфинктер окружает внутренний и состоит из нескольких слоев (порций). Его сокращение происходит за счет нашего волевого усилия (Рис.1).
Рисунок 1. Схематичное изображение сфинктеров прямой кишки
Свищ – это патологический, в норме не существующий, ход в виде трубки, сообщающий просвет какого-нибудь полого органа с внешней средой или просветом другого органа. Прямокишечный свищ своеобразным “тоннелем” соединяет просвет прямой кишки с кожей промежности, ягодиц или (редко)других полых органов, резко снижая качество жизни пациента. Этот патологический процесс может вовлекать крупную порцию мышц-сфинктеров, что изначально характеризует такой свищ, как сложный и не позволяет обойтись «миниинвазивным» лечением. В такой ситуации требуется тщательная оценка степени вовлеченности мышечных структур и планирование специальных методик экономного иссечения свища с последующим пластическим закрытием образовавшегося дефекта.
Важно! Подобные операции должны выполняться хирургами экспертного уровня, имеющими большой опыт подобных вмешательств, иначе вероятность рецидива (повтора заболевания) повышается в несколько раз.
Свищи имеют следующее строение:
— внутреннее отверстие: им обычно является пораженная анальная крипта (то есть самый конечный участок протока железы). Крипта соединяется протоком с анальной железой, расположенной в пространстве между сфинктерами. Именно воспаление этой железы в подавляющем большинстве случаев приводит к развитию заболевания (Рис.2).
Рисунок 2. Этапы формирования свища: а) — анальная железа с выводным протоком, б) – воспалительный процесс в железе, с формирующимся абсцессом (гнойником) в) – сформировавшийся свищевой ход.
- свищевой ход, который может быть извитым, иметь полости и ответвления
- наружное отверстие: но чаще всего располагается на коже промежности вблизи анального отверстия (Рис. 3), иногда во влагалище или уретре (мочеиспускательном канале).
Важно! При возникновении малейшего подозрения на наличие свища прямой кишки необходимо незамедлительно обратиться к специалисту. При несвоевременном или неадекватном лечении заболевание может осложниться острым воспалением и дополнительными гнойными затеками, что значительно ухудшает прогноз!
Однако бывает и так, что свищевой ход заканчивается слепо в параректальной (околопрямокишечной) клетчатке, тканях промежности, ягодиц, то есть имеет только внутреннее отверстие свища, которое открывается со стороны слизистой оболочки прямой кишки и не имеет «выхода» наружу.
Рисунок 3. Наружное отверстие свища
Заболеваемость в европейских странах составляет около 10-25 человек на 100 тысяч населения. Страдают от свищей прямой кишки в основном люди трудоспособного возраста. Мужчины болеют в 2-3 раза чаще женщин.
Важно! Данное заболевание, являясь доброкачественным, способно резко снизить качество жизни человека. Серьезным и наиболее частым осложнением неадекватного лечения перианальных свищей является нарушение функции держания из-за повреждения мышечного аппарата анального канала.
Если у вас возникли симптомы, характерные для свища прямой кишки, в подавляющем большинстве случаев причиной для этого послужил воспалительный процесс в анальной железе (Рис.2). В свою очередь, воспалению железы обычно предшествует микротравма анального канала. Причиной такой травмы чаще всего является избыточное раздражение и\или травматизация анального канала при прохождении слишком твёрдых каловых масс через анальный канал при запорах или же, наоборот, при диарее. Относительно редкими причинами возникновения так называемых специфических свищей анального канала и прямой кишки являются воспалительные заболевания кишечника (болезнь Крона, язвенный колит), туберкулёз, опухоли прямой кишки, последствия лучевой терапии органов малого таза. Воспаление железы сопровождается развитием абсцесса (гнойника) в мягких тканях промежности и характеризуется, обычно, резким болевым синдромом, что и заставляет пациента обратиться к врачу. Своевременное и правильно выполненное вскрытие гнойника приводит к быстрому облегчению состояния, однако по современным данным, около половины всех гнойников сопровождаются последующим формированием свища и требуют повторного вмешательства.
Именно это повторное вмешательство направлено на радикальное избавление от свища и требует не только крайне вдумчивого подхода к выбору лечебной тактики, но и большого хирургического опыта у хирурга.
Важно! Вскрытие гнойника является относительно простой операцией, но при неправильном выполнении именно на этом этапе чаще всего повреждается мышечный комплекс анального канала, что приводит к нарушению функции контроля кишечного содержимого!
В случае, если Ваш визит к врачу откладывается, абсцесс может вскрыться самостоятельно с выделением гноя, после чего самочувствие, как правило, улучшается и боль в области промежности резко снижается. Симптомы могут стихнуть или полностью исчезнуть на период от нескольких недель или месяцев до многих лет. Несмотря на улучшение общего самочувствия, самопроизвольное вскрытие абсцесса – относительно неблагоприятный вариант развития событий, т.к. при этом не происходит полной эвакуации содержимого гнойной полости, а происходит отток лишь части гнойного отделяемого через сформировавшееся отверстие, которое вскоре может закрыться вновь. Правильное лечение абсцесса заключается в создании адекватного дренирования путем формирования достаточного отверстия, эвакуации содержимого, промывании полости абсцесса растворами антисептиков и, по возможности, удалении воспаленной железы, являющейся причиной воспаления.
Важно! Иногда, в руках хирурга экспертного уровня, при относительной простоте свищевого хода возможно радикальное иссечение свища на этапе хирургического вскрытия гнойника, однако выполнение данного вмешательство крайне опасно в руках недостаточно опытного специалиста и сегодня не рекомендовано в большинстве международных рекомендаций.
При самопроизвольном вскрытии абсцесса вероятность возврата острого заболевания увеличивается и процесс приобретает хроническое течение с формированием свища. Длительное течение болезни с периодическим обострением приводит к рубцовому изменению окружающих тканей и, что особенно важно, мышц-сфинктеров, отвечающих за функцию держания. Кроме того, в условиях постоянного воспаления относительно простой свищевой ход может давать дополнительные ходы и затеки, что значительно затрудняет последующее лечение.
Своевременное обращение к врачу на ранней стадии заболевания может снизить вероятность развития свища и таких грозных осложнений воспалительного процесса, как флегмона малого таза. Поэтому даже незначительные симптомы, не влияющие существенно на качество жизни, требуют внимания и оценки квалифицированным специалистом.
Традиционно свищи прямой кишки классифицируют по их расположению относительно мышц-сфинктеров. В соответствии с этим различают интрасфинктерный, подкожно-подслизистый, межсфинктерный, транссфинктерный, супрасфинктерный, экстрасфинктерный свищи (Рис.4).
- Экстрасфинктерный свищ
- Низкий транссфинктерный свищ
- Подкожно-подслизистый свищ
- Супрасфинктерный свищ
- Интерсфинктерный свищ
Свищевой ход может располагаться на небольшом расстоянии от края ануса и занимать не более 1/3 нижней части мышц-сфинктеров – тогда говорят о низком (простом) свище, или уходить высоко вверх, пересекая значительную порцию мышечного комплекса – это высокие (сложные) свищи. Сложность свища определяется не только степенью вовлечения мышц, но и наличием затеков, активного воспаления, наличием рубцового процесса вокруг свища.
Подкожно-подслизистые — наиболее простые свищи. К простым свищам также относят интра-и интерсфинктерные. Свищевой ход при этой форме обычно прямой, не имеющий затеков и полостей, вовлекает минимальное количество мышечных волокон, не нарушая таким образом функцию сфинктера. Межсфинктерные (интрасфинктерные) свищи проходят через внутренний сфинктер в межсфинктерное пространство и далее выходят на промежность. Наружный сфинктер при этом не вовлечен. Как правило, такие свищи также являются простыми и не представляют сложностей для хирургического лечения.
Транссфинктерные свищи прямой кишки встречаются чаще экстрасфинктерных и могут затрагивать более обширные слои (порции) сфинктерного комплекса. При этом свищевой ход вовлекает как наружный, так и внутренний сфинктеры.
Важно! Извилистые свищевые ходы, гнойные полости в околопрямокишечной клетчатке, рубцовый процесс в окружающих тканях (в том числе в сфинктере) чаще встречаются, если свищ расположен высоко по отношению к сфинктеру.
Супрасфинктерные (от supra – сверху (лат.)) свищи, начинаясь в межсфинктерном пространстве, поднимаются кверху и пересекают мышечные структуры анального канала в самой его верхней точке, вовлекая таким образом, весь запирательный аппарат.
При таких свищах могут формироваться высокие слепые ответвления, которые иногда можно определить через стенку прямой кишки.
В 3-5% наблюдений встречаются экстрасфинктерные свищи, при которых свищевой ход идет, огибая наружный сфинктер, а внутреннее отверстие свища находится низко, в области крипт. Для этих свищей характерно формирование извилистого хода, затеков, рубцовых изменений.
Кроме того, от основного свищевого хода могут отходить дополнительные свищевые ходы в различных направлениях, а по ходу свища могут формироваться полости со скоплением слизи, гноя, некротизированных (разрушенных) тканей.
Если пациенту уже была выполнена операция по поводу ликвидации свища прямой кишки, а симптомы заболевания возобновились через какое-то время, свищ называют рецидивным.
Важно! Лечение Рецидивных и послеоперационных свищей должно проводиться только в специализированных клиниках и только опытными хирургами!
- наличие небольшой малоболезненной раны – наружного свищевого отверстия на коже промежности или ягодиц.
- гнойные, слизистые или кровянистые выделения из свищевого отверстия
- зуд, жжение, чувство распирания и дискомфорта в области свища.
- наличие внутреннего отверстия свища, обнаруживаемого при осмотре слизистой оболочки анального канала (примерно в 30% найти внутреннее отверстие при осмотре не удаётся)
При неполном свище проявления на коже могут быть стертыми или отсутствовать, а симптомы могут варьировать от легкого дискомфорта, чувства стянутости или распирания, наличия уплотнения в области заднего прохода до выделений из прямой кишки.
При обострении заболевания в области наружного отверстия на коже отмечается болезненное уплотнение, боль часто носит пульсирующий, распирающий характер. Это может сопровождаться повышением температуры, общей слабостью – таковы симптомы острого абсцесса или парапроктита.
Важно! Острый парапроктит должен быть вскрыт в максимально ранние сроки, в условиях хирургического стационара!
Иногда пациенты принимают болезненный процесс за обострение геморроидальной болезни и приступают к самолечению, чего делать ни в коем случае нельзя до моменты установки правильного диагноза!
В случае появления у вас или ваших близких описанных жалоб, следует в максимально ранние сроки обратиться к врачу-колопроктологу, который после консультации и осмотра установит предварительный диагноз и определит дальнейшую тактику и срочность лечения или же при сомнениях в диагнозе, перечень необходимых дополнительных исследований.
В случае, если понадобится операция, Вам предложат госпитализацию в стационар, где, после оценки результатов проведенных исследований, которые, как правило, не занимают много времени и просты в исполнении, будет проведена операция.
Перед операцией Вам необходимо выполнить ряд стандартных анализов, однако при обострении заболевания с формированием абсцесса операция выполняется по экстренным показаниям, поэтому ожидание результатов анализов не должно задерживать хирургическое лечение.
Помимо общеклинических стандартных лабораторных исследований — в случае подозрения на наличие сложного свища или глубоко расположенного абсцесса, может понадобиться ряд дополнительных диагностических процедур: МРТ малого таза, ультразвуковое исследование малого таза и тканей промежности.
Как правило, наружное свищевое отверстие выявляется при осмотре, внутреннее — при пальцевом исследовании прямой кишки или аноскопии. Однако в некоторых случаях — при рецидивных, сложных свищах — есть необходимость проследить свищевой ход на всем протяжении, оценить его взаиморасположение со структурами промежности, определить наличие дополнительных ходов или затеков. На сегодняшний день такой возможностью обладаем лишь МРТ органов малого таза, благодаря высочайшей специфичности и чувствительности. Именно поэтому данное исследование является основным методом диагностики сложных прямокишечных свищей.
Чтобы объективно оценить функциональное состояние сфинктера (то есть, насколько хорошо он сокращается и выполняет свою функцию), в некоторых случаях необходимо выполнить аноректальную манометрию. Показания и необходимость ее проведения в Вашем случае определит лечащий врач.
Кроме того, обычно пациенту предлагают заполнить специальный опросник, по результатам анализа которого можно определить степень континенции (удержание твердого и жидкого стула и газов) до операции.
У женщин часто необходимо проведение влагалищного исследования для исключения сообщения свищевого хода с влагалищем при передней локализации свища.
Для исключения других заболеваний толстой кишки (у пациентов старше 45 лет, при наличии случаев онкологических заболеваний толстой кишки у родственников, наличии двух и более свищевых ходов) может понадобиться колоноскопия.
Единственным радикальным методом лечения свища прямой кишки является хирургический. Цель операции – ликвидация свища и одновременное сохранение функции сфинктеров. Это два обязательных условия, которые нужно соблюсти при лечении. Когда диагноз установлен, Ваш лечащий врач расскажет Вам о всех вариантах лечения данного заболевания, их рисках и эффективности каждого из методов, а также обозначит, какой из видов лечения оптимален именно в Вашем случае.
Тип свища и степень вовлечения в патологический процесс сфинктера определяют выбор и объем оперативного вмешательства.
При низком расположении свищевого хода, затрагивающего не более 1/3 высоты сфинктерного аппарата (подкожно-подслизистые, интерсфинктерные, низкие транссфинктерные свищи без дополнительных затеков) проводят удаление свищевого хода в пределах здоровых тканей с рассечением незначительного объема волокон сфинктера, которые затем сшивают (Рис.5). При наиболее низкорасположенный свищах, эффективным способом является простое рассечением свища.
Рисунок 5. Вид послеоперационной раны после иссечения свища с ушиванием сфинктера. Отмечены швы на мышцах
При этом виде оперативного лечения после иссечения образуется практически безболезненный раневой дефект, который заживает с образованием едва заметного рубца. При использовании данного оперативного вмешательства излечение наступает в 92-97% случаев.
При высоких или рецидивных свищах применение вышеуказанного метода рассечения свища недопустимо из-за риска развития недержания кишечного содержимого или газов в результате повреждения большого объема мышечного массива. Вместо этого свищевой ход высекается в виде трубочки в пределах здоровых тканей. При этом в стенке прямой кишки образуется дефект, который закрывается небольшим участком слизисто-подслизистой оболочки кишки так называемая пластика перемещённым лоскутом (Рис.6).
Рисунок 6. Схематичное изображение операции с использованием перемещенного лоскута.
Еще одной относительно малотравматичной для сфинктерного аппарата является методика перевязки свищевого хода в межсфинктерном слое – LIFT (ligation of intersphincteric fistula tract), предложенная в 2007 году тайским хирургом A. Rojanasakul. При данной операции участок свища иссекается через небольшой доступ в проекции межсфинктерного пространства, оставшиеся участки свища перевязываются. При такой методике не происходит повреждения сфинктера, дефект мягких тканей незначительный, рана заживает быстрее. Однако, выдающихся результатов лечения с частотой излечения до 94% удалось добиться лишь автору этой методики. Современная мировая статистика свидетельствует об эффективности данной операции на уровне 60-70%.
На первом этапе в свищевой ход устанавливается дренирующая лигатура – тонкий, практически незаметный шовный материал (Рис.7). Основными целями этого этапа лечения являются: формирование вокруг лигатуры прямого свищевого хода, дренирование возможных затеков, уменьшение воспалительного процесса, предотвращение самостоятельного закрытия наружного отверстия для постоянного дренирования воспалительного и/или гнойного отделяемого.
Рисунок 7. Дренирующая лигатура
На втором этапе после стихания острого воспаления (через 4-6 недель) проводится основное хирургическое лечение – иссечение свища.
Важно! Двухэтапное оперативное лечение обеспечивает условия, при которых выполнение радикального оперативного вмешательства становится возможным с минимальными осложнениями.
В настоящее время при лечении свищей прямой кишки широко используются различные биологические материалы на основе соединительной ткани (Permacol), фибриновый клей, коллагеновая паста, которые вводятся в свищевой ход, тампонируя его. Данные методы в меньшей степени влияют на замыкательный аппарат прямой кишки, их использование не приводит к формированию массивного раневого дефекта. Однако частота возврата заболевания значительно выше радикального хирургического вмешательства.
Перспективными современными методиками лечения свищей являются технологии эндоскопического (VAAFT) и лазерного (FiLaC) удаления пораженных тканей. Данные технологии практически исключают возможность повреждения сфинктерного аппарата, однако, на сегодняшний день, эффективность в ведущих клиниках мира не превышает 50-60%.
Подавляющее большинство оперативных вмешательств по поводу свищей прямой кишки проводятся под субарахноидальной или, как ее еще называют, спинальной анестезией. Она относится к регионарным методам анестезии, при которых происходит блокада передачи нервных импульсов в определенной части тела. Отличительной особенностью любого метода регионарной анестезии является минимальное количество осложнений, в частности, со стороны сердечно-сосудистой системы, органов дыхания, головного мозга. Вы при этом находитесь в сознании или, по Вашей просьбе, пребываете в поверхностном медикаментозном сне (седация).
В случае проведения субарахноидальной анестезии при операциях на промежности блокада нервного импульса происходит на пояснично-крестцовом уровне. В нашей клинике врачи анестезиологи-реаниматологи предпочитают выполнение “седельного” блока, обеспечивающего идеальную анестезию промежности практически без моторного блока, т.е. с сохранением двигательной функции. При необходимости анестезию возможно дополнить внутривенной седацией. Все это обеспечивает максимальный комфорт для пациента и идеальные условия для работы хирурга.
Если Вы постоянно принимаете ряд препаратов, например, гипотензивных, влияющих на свертываемость крови или других, за несколько дней до операции обязательно сообщите об этом врачу анестезиологу-реаниматологу.
Оперативные вмешательства на промежности также можно провести и под общей анестезией.
После операции в обязательном порядке в плановом режиме Вам будет назначено обезболивание в течение нескольких дней, которое можно с легкостью проводить в домашних условиях с помощью таблетированных препаратов. К ним относят местноанестезирующие препараты, внутривенные анальгетики и, при выраженном болевом синдроме, сильнодействующие средства.
После операции Вы будете находиться в стационаре от 1 до 5 суток, в зависимости от сложности перенесённой операции. Вам будет назначена, при необходимости, антибактериальная терапия, выполняться перевязки с ранозаживляющими мазями. После операции может потребоваться задержка стула для заживления раны.
Ваш лечащий врач обучит Вас уходу за раной и эти рекомендации крайне важно соблюдать неукоснительно. Одной из важных рекомендаций является орошение раны струей воды 3-4 раза в день с целью механической ее очистки и периодический врачебный контроль правильного заживления в направлении «от дна раны». После обучения, как правило, перевязки Вы сможете выполнять самостоятельно в домашних условиях.
В настоящее время при наличии стандартизированной техники и комплексного подхода в диагностике и лечении прямокишечных свищей неприятные последствия сводятся к минимуму. Однако следует отметить, что риск развития осложнений всегда существует.
К наиболее грозному осложнению после оперативных вмешательств по поводу прямокишечных свищей относят развитие анального недержания. Риск его возникновения особенно высок при выполнении повторных вмешательств, когда анатомия значительно изменена, а функция держания может быть исходно скомпрометирована. Стоит отметить, что при выполнении операций опытным специалистом, выполняющим данный вид вмешательств на постоянной основе, риск недержания практически отсутствует.
Помимо этого, возможно развитие кровотечения, как в ранний послеоперационный период, так и через несколько дней после выполненного оперативного вмешательства. Характер и тяжесть осложнения определяются только после осмотра. Остановка кровотечения, как правило, возможна в условиях перевязочной. В отдельных случаях может потребоваться повторная операция.
Кроме того, при лечении сложных и рецидивных свищей из-за выраженных рубцовых изменений возможно расхождение швов, фиксирующих слизисто-мышечный лоскут, что ведет к возникновению воспаления в ране и требует повторных вмешательств.
Выполнение вмешательства, направленного на лечение сразу нескольких заболеваний должно проводиться в специализированном учреждении, так как может привести к увеличению операционной травмы, усилению болевого синдрома.
Риск рецидива заболевания при сложных, высоких свищах несколько выше, чем при простых интрасфинктерных свищах и зависит от типа свища, его локализации, наличия предшествующих оперативных вмешательств. Лечение рецидивных свищей представляет особо трудную задачу для хирурга-колопроктолога. Предшествующие операции на анальном канале формируют грубые рубцовые деформации, изменяя анатомию и существенно нарушая функцию держания, а длительное течение заболевания или неадекватно проведенное ранее лечение может приводить к формированию дополнительных затеков и ходов. В таких условиях планирование оперативного вмешательства должно осуществляться после полноценного обследования.
Успех предстоящего оперативного вмешательства во многом зависит от комплексной оценки имеющихся данных с помощью различных методов диагностики и обязательной беседы с хирургом. Важным фактором является и выполнение оперативного вмешательства в условиях специализированного стационара, где проведение подобного рода лечения основано на данных мировых исследований, собственном многолетнем опыте и осуществляется специалистами, успешно прошедшими тренинги, курсы по совершенствованию навыков лечения данного заболевания.
Важно! По умению правильно оперировать аноректальные свищи во всем мире судят о квалификации колопроктолога, поскольку с тех пор как существует проктология лечение свищей представляло и представляет сейчас возможно самый сложный раздел заболеваний аноректальной зоны!
Входящая в состав ПМГМУ им. И. М. Сеченова Клиника колопроктологии и малоинвазивной хирургии — это образец медицины нового поколения, гармонично сочетающий глубочайшие фундаментальные знания, отточенные навыки, современный мультидисциплинарный подход и внимательное отношение к любой категории пациентов.
ККМХ — гарант того, что выполненные в наших стенах оперативные вмешательства соответствуют самым актуальным представлениям о колоректальной хирургии. Это и собственное отделение анестезиологии-реанимации, сотрудники которого обеспечивают гладкое течение операции и раннего послеоперационного периода, занимаются лечением тяжелых пациентов. Это «открытая реанимация», где Вы можете не только узнать наиболее полную информацию о состоянии близкого человека, но и находиться рядом с ним в нелегкое для него время.
Двери нашей Клиники открыты для пациентов, которым было отказано в лечении в других стационарах вследствие сложности хирургического вмешательства или запущенности процесса. Пожилые пациенты, пациенты с «букетом» сопутствующих заболеваний (так называемые коморбидные) — сфера нашего особого интереса. Наличие в стационаре таких высокопрофессиональных специалистов, как кардиолог, пульмонолог, уролог и пр. позволяют проводить лечение пациентов любого возраста и с любыми сопутствующими заболеваниями.
ККМХ — это динамично развивающийся коллектив специалистов, искренне и глубоко любящих своё дело, непрерывно обучающихся и обучающих других, заинтересованных в том, чтобы Вы были здоровы.
источник





 волнообразная лихорадка от 37,5 °C до 39-40 °C с ознобом и потливостью;
волнообразная лихорадка от 37,5 °C до 39-40 °C с ознобом и потливостью; Печеночные абсцессы. Зачастую имеют множественный характер, развиваются на фоне ранений, инфекций желчевыводящих путей. Болезненные ощущения локализуются в области правого подреберья, реже – в эпигастральной области, характерна постоянная тошнота. Быстрая ходьба, резкие наклоны вперед могут усиливать болевой синдром.
Печеночные абсцессы. Зачастую имеют множественный характер, развиваются на фоне ранений, инфекций желчевыводящих путей. Болезненные ощущения локализуются в области правого подреберья, реже – в эпигастральной области, характерна постоянная тошнота. Быстрая ходьба, резкие наклоны вперед могут усиливать болевой синдром. Межкишечные абсцессы. Появляются за счет скопления гноя между петлями тонкой, толстой кишки; чаще всего множественные. Пациента беспокоят постоянные ноющие или острые боли в животе без точной локализации, тошнота, рвота. Парез кишечника сопровождается метеоризмом, запорами, асимметрией живота.
Межкишечные абсцессы. Появляются за счет скопления гноя между петлями тонкой, толстой кишки; чаще всего множественные. Пациента беспокоят постоянные ноющие или острые боли в животе без точной локализации, тошнота, рвота. Парез кишечника сопровождается метеоризмом, запорами, асимметрией живота. Ультразвуковая диагностика органов брюшной полости. Методика отлично подходит для поиска осумкованного гноя в области печени, селезенки, под диафрагмой, в Дугласовом пространстве. УЗИ также может помочь определить причину болезни (острый аппендицит или панкреатит, гнойный сальпингоофорит и т.д.).
Ультразвуковая диагностика органов брюшной полости. Методика отлично подходит для поиска осумкованного гноя в области печени, селезенки, под диафрагмой, в Дугласовом пространстве. УЗИ также может помочь определить причину болезни (острый аппендицит или панкреатит, гнойный сальпингоофорит и т.д.). Клинический, биохимический анализы крови, исследование крови на стерильность. В пользу воспалительного процесса говорит высокий лейкоцитоз с нейтрофильным сдвигом формулы, высокие значения СОЭ, повышение печеночных ферментов, появление С-реактивного белка, прокальцитонина.
Клинический, биохимический анализы крови, исследование крови на стерильность. В пользу воспалительного процесса говорит высокий лейкоцитоз с нейтрофильным сдвигом формулы, высокие значения СОЭ, повышение печеночных ферментов, появление С-реактивного белка, прокальцитонина.