Абсцесс горла, который еще называют ретрофарингеальным абсцессом, представляет собой последствия нагноения клетчатки заглоточной области и лимфоузлов.
Появлению болезни способствуют гноеродные микроорганизмы, которые попадают в организм по лимфопутям через среднее ухо, носоглотку и нос.
В некоторых случаях заглоточный абсцесс развивается вследствие таких болезней, как:
Кроме того, абсцесс миндалины может появиться вследствие механических травм слизистой заглоточной полости.
Выделяют такие виды абсцессов:
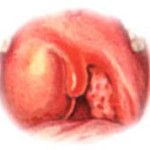
Боковой заглоточный абсцесс зачастую встречается во взрослом возрасте. Причем гнойные высыпания сосредотачиваются в окологлоточной зоне. Факторы возникновения этого процесса кроются в инфекционных болезнях горла или в механической травме слизистой.
Околоминдаликовый абсцесс – это частые последствия при ангине и травмах слизистой горла.
Гнойный абсцесс горла развивается из-за смешанной микрофлоры, в которой вместе с другими разновидностями кишечных палочек обитают стафилококки и стрептококки. Чаще всего факторы возникновения такого состояния кроются в хронических воспалениях ЛОР-органов.
Так, этому осложнению может способствовать хроническая фолликулярная ангина. Кроме того, оно появляется в случае обострения хронической формы тонзиллита. Еще воспаленные гланды могут быть следствием проблем с аденоидами, которые являются увеличенными носоглоточными миндалинами.
После попадания в носоглотку гноеродные бактерии начинают размножаться на слизистой горла, вследствие чего вначале возникает покраснение, а после образуются высыпания гнойного характера, как показано на фото.
К тому же присутствуют такие симптомы, как покраснение и увеличение миндалин. Этот процесс сопровождает боль, которая зачастую иррадириует в ухо.
Симптомы заболевания провялятся мгновенно. Так, у больного при ангине, когда воспалены гланды, присутствуют следующие проявления:
- дискомфорт при движении околочелюстными мышцами;
- повышенная температура;
- тяжело говорить, дышать и глотать;
- слизистые выделения;
- заложенный нос;
- боль в области подчелюстной железы.
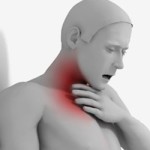
Высыпания гнойного характера на тканях, расположенных около гортани, сопровождаются зыблением (флюктуацией). В процессе ощупывания горла наблюдаются уплотнения, увеличенные лимфатические узлы, опухлость и местное увеличение температуры.
При постановлении диагноза «абсцесс горла при ангине» фарингоскопия выявляет овальный инфильтрат, немного преобладающий над здоровыми тканями. Зачастую он отечен и гиперемирован. При проведении лабораторных исследований обнаруживается увеличение СОЭ и лейкоцитоз.
Гнойный абсцесс при ангине имеет медицинское название – паратонзиллярный абсцесс. Симптомы заболевания – воспаление околоминдаликвого пространства. Как правило, болезнь локализуется на одной стороне горла, хотя бывают и двусторонние абсцессы.
Зачастую это осложнение развивается после обострения хронического тонзиллита и на фоне неполноценной терапии фолликулярной или лакунарной ангины. В таком случае после уменьшения прогрессирования болезни, даже когда исчезают ее симптомы, по истечении 2-3 дней случается сильный рецидив.
Причем в процессе глотания пациент испытывает боль в ухе. А в зеве имеются покраснения и припухлости. Кроме того, в процессе жевания в горле возникает першение и боль.
Под челюстью увеливаются шейные лимфоузлы, из-за отека тканей невозможно полностью открыть рот. Воспаление горла сопровождает высокая температура, которая спадает под утро и нарастает к вечеру.
К тому же появляются такие симптомы как:
- затрудненное дыхание;
- мышечные и головные боли;
- гнусавость;
- повышенное слюноотделение.
Стоит заметить, что гнойный абсцесс горла при ангине, если отсутствует грамотная и своевременная терапия может привести к серьезным осложнениям.

Врач проведет визуальный осмотр, а затем проведет различные анализы. Так, больному может быть назначена пункция, которая берется из гнойного образования.
Кроме того, необходимо сдать анализы на бак – посев из зева. К тому же доктор просматривает историю болезни пациента. Возможно больной уже переносил ранее подобные заболевания ЛОР-органов.
Стоит заметить, что лечение абсцесса горда нельзя проводить в домашних условиях. Терапия болезни обязательно должна осуществляться в стационарных условиях. Она может быть хирургической либо медикаментозной.
Лечение медикаментами проводится, если патология была диагностирована на раннем этапе развития. При отсутствии должного результата либо запущенной форме заболевания проводится операция.
Лечение медикаментозными средствами подразумевает внутримышечное введение больших доз антибактериальных препаратов широкого спектра действия, таких как Цефазолин и Пенициллин. Чтобы облегчить тризмы челюсти больному назначается Новокаин (0.5%).
В домашних условиях можно полоскать горло с помощью:
- содового раствора;
- отвара ромашки;
- Фурацилина;
- настоя шалфея;
- Ротокана.
При ангине врач назначает лечение антисептическими аэрозолями, жаропонижающими препаратами и анальгезирующими средствами. Еще больному необходимо повысить защитные функции организма.
С этой целью ему нужно пропить иммуностимулирующие лекарства, такие как Дезоксирибонуклеинат натрия и Азоксимер.
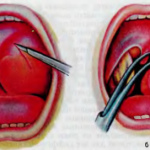
Вскрытие гнойного образования делается согласно определенной схеме. Вначале проводится местное обезболивание с помощью пульверизации либо обработки средствами. Для этого может использоваться:
Затем на опухшей области шеи делается надрез. Если явного опухания нет, тогда хирург ориентируется на точку пересечения горизонтальных и вертикальных линий, а в сагиттальном направлении на длину и глубину не больше двух сантиметров. Затем он производит разрез, используя скальпель.
В полученное отверстие вводится шприц Гартмана, после чего оно расширяется до 4 см, благодаря чему перемычки в полости абсцесса разрываются. После этого делается дренирование.
В некоторых случаях вскрытие проводиться с помощью специальных инструментов – шприц Гартмана либо инструмент Шнайдера. Как они выглядят показано на фото ниже.
Самыми непростыми для вскрытия являются абсцессы с наружной локализацией. В таких случаях используется абсцесстонзиллэктомия, которая на сегодняшний день пользуется огромным спросом.
Для осуществления такой процедуры есть определенные показания, которые заключаются в следующем:
- Наличие симптомов обострения паратонзиллита (медиастатинит, сепсис, парафарингит и флегмона).
- Паратонзиллиты, повторяющиеся в анамнезе;
- Отсутствие улучшения состояния и положительной динамики после вскрытия абсцесса и выкачивания гноя;
- Неудобные места расположения абсцесса, к примеру, боковое образование сложно вскрывать и дренировать.
Стоит заметить, что такое лечение требует последующего диспансерного наблюдения.
Появление и последующее развитие болезней подобного рода можно предупредить, если соблюдать некоторые рекомендации. Так, чтобы не развивалась гнойная ангина с абсцессом необходимо:
- Следить за гигиеной полости рта.
- Регулярно мыть тело с применением антибактериального геля либо мыла.
- Проводить своевременное лечение тонзиллита, фарингита и прочих заболевания горла.
- Применять антибактериальные гели и мази.
- Своевременно лечить кариозные зубы.
- Вести активный и правильный образ жизнь и повышать иммунитет.
Подробно об опасности абсцесса в видео в этой статье.
источник
Опасное заболевание в горле — абсцесс глотки. Каковы его симптомы и проявления? Что будет, если не лечить гнойники на миндалинах? Диагностика, симптомы и лечение нарывов в горле.
Гнойный абсцесс в горле считается опасным заболеванием, так как характеризуется быстрым развитием, довольно тяжелым течением и высокой вероятностью серьезных последствий для здоровья. В запущенных формах и при отсутствии лечения эта болезнь может стать причиной смерти от непроходимости дыхательных путей, удушья. Среди болезней горла он не уступает по частоте и ангинам и тонзиллитам, но создает гораздо больше проблем.Содержимое, Оглавление, Содержание страницы
Несмотря на распространенное мнение, гнойник в области горла — это несколько разных заболеваний, форма, сложность лечения и симптоматика которых зависят от группы факторов и локализации — места возникновения. Принято различать абсцессы:
- окологлоточный или перитонзиллярный — гнойный процесс на тканях клетчатки в глотке, вызванный распространением инфекции по лимфатическим путям;
- заглоточный или ретрофарингеальный локализуется в задней части глоточного отдела, поражает клетчатку, начинаясь с поражения лимфоузлов;
- паратонзиллярный гнойный процесс может развиться как последствие и осложнение ангины у пожилого человека.
При этом абсцесс глотки, связанный с миндалинами, может поражать их сверху, по наружной стороне сбоку, снизу и в задней части. Наиболее опасным вариантом развития событий может быть осложненное течение бокового гнойника на миндалинах. В запущенной форме и при ослаблении иммунитета он может распространиться на другие органы и вызвать медиастенит.
Причины возникновения и развития нарыва в глотке и миндалинах как правило инфекционного характера. Но пути проникновения и возбудители могут быть разными:
- осложнение воспалительного процесса при ОРВИ и переохлаждениях, активного дыхания открытым ртом на холоде;
- при слабом иммунитете первичным заболеванием может быть скарлатина, вирусная инфекция и корь;
- возбудители абсцессов в разных частях горла — стафилококки, протей, стрептококки;
- инфекция проникает в миндалины и при механическом повреждении твердой пищей, особенно, если ротовая полость поражена кариесом или стоматитом.
Распознают заболевание по его местоположению и характерным симптомам.
Например, постепенно проходящая ангина у ребенка может быть только началом перехода к гнойному абсцессу в глотке и гландах. В этом случае следует обратить внимание на ряд признаков.
- Повторно возникает боль, которая распространяется от ротоглотки в сторону уха и зубов на стороне поражения. Ее усиление сопровождается чувством мешающего “комка в горле”, сложностью глотания.
- Температура быстро поднимается до 40 С с ознобом, лихорадкой и упадком сил.
- Рот открывается все труднее, так как возникают тризмы жевательных мышц.
- Увеличиваются подчелюстные лимфоузлы, иногда асимметрично, на стороне поражения, изо рта исходит запах гноя.
При осмотре врач выявляет покраснение и рыхлость тканей глотки, смещенный вперед язычок, выдвинутые гланды. Больной плохо поворачивает голову и шею. Появление гноя на гландах может служить признаком произвольного вскрытия абсцесса горла. Состояние в этом случае сразу улучшается, но может возникнуть еще несколько нарывов в глотке, гортани и на миндалинах.
Визуальные признаки абсцесса горла и глотки на фото могут помочь сориентироваться и оперативно вызвать врача. Нельзя ставить диагноз самостоятельно и начинать лечение без анализов и врачебного осмотра. Применение методов так называемой народной медицины должно быть оправданным и согласованным со специалистом! Далеко не всегда полоскание отварами трав и прочие средства дают качественный эффект.
Для диагностики абсцессов в области горла необходим осмотр глотки и проведение анализа крови на лейкоциты. Особое внимание следует уделять процессу формирования гнойников и нарывов на миндалинах снизу и сбоку. Это чревато перекрытием пути для воздуха и нарушениями дыхания.
В наихудшем варианте заболевание переходит в парафарингеальную флегмону, которая сопровождается высокой температурой, явлениями общего заражения, вероятным отеком Квинке. При своевременном обращении к врачу и правильном лечении на восстановление больного уходит две недели.
Медики рекомендуют не тянуть и немедленно обратиться к врачу для направления в больницу. Чаще всего гнойные заболевания горла и глотки лечатся хирургически. Может быть назначена консервативная терапия с антибиотиками и сульфаниламидными средствами. Назначать их самостоятельно нельзя, поскольку необходимо выявить причины и возбудителя.
Консервативное лечение и профилактика нарывов в горле
В процессе лечения абсцессов в горле и глотке назначаются антисептические полоскания, УФО, поддерживающая терапия. Больному рекомендовано пить много жидкости и принимать мягкую пищу. Ограничивается вплоть до полного отказа прием горячих напитков и блюд, холодных и замороженных продуктов, воды, фруктов.
Для профилактики гнойных воспалений горла и миндалин необходимо ограничить открытое дыхание холодным воздухом, исключить переохлаждение, соблюдать температурный режим при приеме пищи. Большое значение имеет своевременное обследование и лечение полости рта.
источник

Абсцесс при ангине начинается с воспаления, поражающего клетчатку вокруг миндалин неба и лимфоузлы, в ходе которого происходит нагноение. Его образование обусловлено наличием нескольких бактериальных патогенов, состоящих из стрептококковых, стафилококковых, грибковых или анаэоробных и аэробных возбудителей флегмозной ангины, способных привести к развитию гноеродных микроорганизмов. По истечению инкубационного периода катаральный процесс перетекает в гнойный и начинается обширный парантозиллярный абсцесс. Кроме того, болезнь нередко прогрессирует за счет присутствия в организме хронических синуситов, ринитов или отитов.
Гнойники могут образоваться не только вокруг гланд, но и в области языка, трубных миндалин или носоглоточной системе.
Они нередко возникают вследствие опасных переохлаждений во время недуга или частых рецидивов, когда ткани миндалин еще неокрепшие и воспаленные. В редких случаях, нагноение может начаться после таких болезней, как грипп, скарлатина, ОРВИ, корь, периостит, травм шеи или гнойных воспалений зубов и слюнных желез.
Патология возникает благодаря особенностям строения тканей миндалин, когда в капилляры поступает избыточное количество крови и начинается отек, а крипты гланд наполняются гнойными выделениями, чаще всего в верхней части неба. Различается нескольких разновидностей, каждая из которых имеет индивидуальный характер развития.
- Нижний — поражает клетчатку, находящуюся между миндалинами языка и неба, за нижней третью небной дужки. При одонтогенной причине развития остается редким видом абсцесса.
- Задний — осложняется отеком глоточной системы и нарушениями дыхания, посредственно проявляется у больных разных возрастов в соотношении 1:10.
- Супратонзиллярный — гной распространяется на миндалины и окружающую их клетчатку, накапливаясь вследствие плохого оттока, и являясь наиболее распространенной разновидностью нагноения.
- Латеральный — это самая тяжелая форма болезни, за счет вероятности распространения микрофлоры на глоточную область. Формируется после механических повреждений или в результате занесения инфекции.
- Околоминдальный — осложнение вследствие ангины с участием различных бактериальных микроорганизмов, сильно обостривших патологию вследствие снижения иммунитета и образовавшихся рубцов на поверхности гланд.
- Внешний — патология поражает поверхность миндалин и во врачебной практике встречается очень редко.
Страдающие от таких болезней, как иммунодефицит, анемия, сахарный диабет или люди имеющие предрасположенность к онкологии, входят в первоочередную группу риска по развитию тяжелых патологических состояний тонзиллита. Анатомических причин развития абсцесса не существует, поэтому терапевт при лечении всегда ориентируется на сопутствующую ему симптоматику.
Лечить нарыв, который возникает вследствие нагноения, нужно полагаясь на индивидуальные симптомы. Патология может иметь разные первопричины: занесенная инфекция, осложнение после неправильного или отсутствующего лечения воспалений и развиваться в зависимости от множества внешних и внутренних факторов, не соблюдения самых элементарных правил личной и бытовой гигиены. При этом лечение будет кардинально отличаться от стандартных мер предотвращения распространения инфекций, и перешедшая в хронический и острый тонзиллит патология будет подвергнута самым эффективным и кардинальным медицинским методикам.
На начальной стадии формирования абсцесса, когда хирургическое вмешательство еще не требуется, можно предупредить развитие осложнения терапевтическим лечением в стационарных условиях, полагаясь на четыре основных симптома: покраснения области гланд, боль при глотании с одной стороны горла и раскрытии рта. Со временем себя проявят все остальные признаки:
- иррадирующая в ухо и зубы боль;
- повышенные слабость;
- утомляемость и потливость;
- запах гнили изо рта;
- опухание языка;
- спазмы жевательных мышц;
- отек лимфоузлов;
- тошнота;
- нарушение пищеварения;
- сильная головная боль.
О быстром развитии патологии в течение 2-3 дней, кроме всего остального будут свидетельствовать галлюцинации, состояние бреда и температура выше 39°С.
При первых признаках и симптомах парантозиллярного абсцесса важно помнить, что лечение в домашних условиях невозможно, поэтому больного нужно немедленно госпитализировать. Для лечения не подойдут стандартные лекарства от ангины, использующиеся для лечения ангины или других заболеваний, в ходе которых могли проявиться подобные осложнения. В комплексе с предписанным докторами лечением применяются средства народной медицины, но увлекаться ими не стоит во избежание обострений.
На практике часто используются полоскания горла с помощью Ротокана, настоя Шалфея, Фурацилина, отвара ромашки или раствора соды. При своевременных мерах лечения, шансы на успешное выздоровление существенно увеличиваются. Существует три метода процедур, в зависимости от симптоматики и характера заболевания:
- Консервативная терапия — это эффективные на ранней стадии воспалительного процесса физиотерапевтические процедуры с применением местных и общих лекарств.
- Комплексная терапия — это самый популярный метод, за счет своей высокой терапевтической действенности различного рода совместных процедур.
- Хирургическое вмешательство — это физическое воздействие на поврежденные ткани глотки, для радикального и быстрого устранения перешедшего в тяжелую стадию недуга.
Основные процедуры, которые применяют на ранних стадиях воспаления: это назначение обезболивающих препаратов, таких как Новокаин и Дикаин, кроме них практикуется использование антисептиков, анальгетиков и внутримышечное введение антибиотических средств, среди которых наиболее востребованы в подобных случаях макролиды, цефалоспорины и амоксициллины. Например, Пенницилин и Цефазолин.
При частых заболеваниях ангиной самые рациональные действия — это удаления миндалин с обеих сторон, чтобы в будущем предотвратить возможность рецидива. После хирургической операции начинается стадия консервативного лечения с приемом лекарственных веществ и обработкой прооперированной области. Оно состоит из следующих процедур:
- Прием противовоспалительных и антигистаминных препаратов, анальгетиков, Парацетамола, интраконазола.
- Полоскания ротовой полости антисептическими средствами, например: Мирамистимином, Фурациллином.
- Внутривенная детоксикация с помощью гемодеза и аналогичных лекарств.
- Антибиотики: Амоксициллин, Пенициллин, Амикацин, Гентамицин, Цефтриаксон, Цефураксим и Цефазолин.
- Постельный режим, много жидкости внутрь, мягкая пища. До операции возможно кормление внутривенно с 0,9 % раствором натрия хлорида и 5 % глюкозы.
Оральным путем лекарства не принимаются во избежание усугубления состояния пациента. Они назначаются ректально, внутривенно, внутримышечно или парентерально.
После диагностирования и составления анамнеза отоларингологом, больного отправляют в стационарное отделение, где будет проходить непосредственное лечение вплоть до выздоровления или видимого улучшения его состояния. При выявлении парантозиллярного абсцесса вскрытые воспаленной области производят сразу же.
Перед началом операции пациенту делают обезболивание с помощью Лидокаина, Новокаина или Дикаина. Когда они начинают действовать, делается разрез поврежденной зоны, полость в которой происходит нагноение расширяется искусственным путем и вычищается глоточными щипцами. После всех манипуляций разрез обрабатывают антисептиками и вставляют в него резиновый дренаж для улучшения оттока экссудата. В случае нечастых заболеваниях ангиной, гланды не удаляют сразу после операции, а только по прошествии от 1 до 1,5 месяцев, чтобы избежать новых воспалений.
Из-за развития флегмоны в медиастинит начинается нагноение средостения крупных артерий и сердечно-сосудистой системы при попадании гноя на более глубокие уровни тканей глотки. Последствия недуга чреваты следующими осложнениями:
- Обширное заражение крови (септические процессы).
- Стеноз гортани с удушьем (сужение прохода).
- Тромбофлебит.
- Общий некроз тканей.
- Кровотечения шейных сосудов.
- Высокий риск летального исхода.
Все эти последствия требуют немедленного вмешательства специалистов с сопутствующей госпитализацией пациента, постоянным наблюдением за его состоянием и немедленной хирургической операцией.
Болезнь невозможно предупредить без своевременного обращения к терапевту и правильности назначенного им лечения в случае ранней диагностики. Чтобы избежать таких серьезных и тяжелых последствий, которые могут перейти в хроническую стадию развития, достаточно соблюдать некоторые предписанные общей медициной действия.
- Здоровый образ жизни, занятия спортом и частые прогулки на свежем воздухе.
- Лечение зубных инфекций, кариеса.
- Использовать антибактериальные мази, гели, мыла и шампуни.
- Правильно лечить фарингит, тонзиллит и остальные различные заболевания, носящие воспалительный характер.
- Укреплять иммунную систему систематическими водными процедурами и закаливаниями.
- Соблюдать личную гигиену полостей рта и носа.
Осенне-зимний период — наиболее частое время года, когда заболевания легко обостряются. Но и в межсезонье следует избегать переохлаждений, чтобы не спровоцировать парантозиллярный абсцесс и не пополнить 11,5 % ежегодно болеющих им. Кроме того, ни в коем случае нельзя заниматься самолечением. Правильное лечение может назначить только врач.
источник
Гнойная ангина — форма протекания ангины, при которой на миндалинах появляются гнойники различной формы, величины и локализации. Болезнь характеризуется очень тяжелым течением, выраженным общетоксическим синдромом и высокой вероятностью осложнений.
Сам гной, видимый невооруженным глазом на поверхности гланд, представляет собой скопление продуктов жизнедеятельности бактерий, самих бактерий (как живых, так и погибших), физиологических жидкостей организма и погибших клеток иммунной системы.
На фото — типичная гнойная ангина в фолликулярной форме:
Её же нередко путают с другими заболеваниями совершенно иной природы, требующими применения иных лекарств.
Самим больным крайне важно понимать, что гной является лишь побочным продуктом деятельности бактерий. Это не причина ангины и не сама основная популяция бактерий. Удаление гноя никакого значимого эффекта при лечении не даёт.
Формирование гноя при гнойной ангине происходит внутри миндалин, в глубоких слоях их, до которых не достают никакие местные средства лечения, в том числе и антибактериальные. Здесь находится основная часть бактерий, которые размножаются и выделяют в процессе жизнедеятельности токсины. Эти токсины приводят к развитию воспаления в самих миндалинах, а при попадании в кровяное русло — к интоксикации всего организма.
На фото — гнойная лакунарная ангина, самая тяжелая форма болезни:
Её тоже нередко путают с некоторыми вирусными инфекциями, применяя неэффективные лекарства и доводя болезнь до осложнений.
По большому счёту, гнойная ангина — это своеобразный способ защиты организма от бактериального поражения внутренних органов. Попадая с вдыхаемым воздухом в рот, болезнетворные микроорганизмы оседают на миндалинах, размножаются здесь и приводят к воспалению. Сами миндалины представляют из себя сгустки лимфоидной ткани, а лимфоидная ткань в первую очередь участвует в формировании иммунитета. Она быстрее всего восстанавливается, в ней же максимально быстро и эффективно происходит накопление клеток иммунной системы и борьба с инфекцией. Самая безопасная ситуация для организма — это именно заражение миндалин, выработка иммунитета к инфекционному агенту здесь и подавление самой болезни. При этом внутренние органы остаются в максимальной безопасности, поскольку бактерии в них не попадают. Миндалины как бы берут на себя инфекционный удар и защищают менее устойчивые перед бактериями органы.
Т-лимфоцит — клетка иммунной системы, которая за свою жизнь уничтожает больше бактерий в миндалинах, чем весь раствор в десятки раз большая масса того же раствора Люголя
Но, кстати, безопасность такой защиты для организма не абсолютна. Далее мы увидим, что сам по себе организм во многих случаях не может противостоять поражению других органов, а сама гнойная ангина может стать смертельно опасной болезнью. Поэтому её и нужно лечить эффективными средствами.
Это — теория, которую нужно понимать, чтобы проводить правильное и эффективное лечение и не совершать бессмысленных и даже опасных поступков при самой ангине. Теперь давайте разбираться с практическими нюансами.
Внешний вид глотки при гнойной ангине достаточно характерен и во многих случаях позволяет легко провести предварительную диагностику болезни. Например, ниже — несколько фото гнойной ангины:
Случай с так называемыми «целующимися гландами», когда из-за чрезмерного увеличения размеров при воспалении они соприкасаются и перекрывают глоточное кольцо
Нельзя однозначно сказать, ангина в данном случае у больного, или хронический тонзиллит
Лакунарная ангина в начальной фазе своего развития
Практически всегда гнойная ангина выглядит на фото, как желтые или грязно-желтые точки, пятна или растеки на поверхности миндалин. В некоторых случаях налёт при ней образует сплошную пленку на гландах.
Важная особенность этой болезни: гнойники никогда не появляются на задней стенке горла. Обратите внимание на все фото: при типичной гнойной ангине весь гной всегда находится только на миндалинах в глотке. В самом горле ни на каких участках не появляются ни воспаление, ни гнойники.
На фото видно горло при гнойной ангине:
На миндалинах здесь хорошо заметны гнойники, но на задней стенке горла нет никаких патологических изменений.
Также при ангине гнойники никогда не распространяются на нёбо и язык. Покраснение же может переходить на нёбные дужки, в редких случаях — на заднюю стенку горла.
Эти нюансы очень важны для правильной диагностики заболевания: при вирусных и грибковых поражениях глотки и горла патологический процесс зачастую охватывает и горло, и нёбо. По этим признакам другие заболевания можно отличить от ангины, об этом — ниже.
Нормой является появление серого налета на языке при гнойной ангине. Он легко смывается при полоскании горла и проходит после излечения болезни.
Гнойная ангина всегда выглядит достаточно характерно из-за значительного воспаления миндалин. В некоторых случаях они могут даже полностью перекрывать проход в глотку, не позволяя больному глотать.
На фото — именно такая гнойная ангина:
Иногда у больных возникает катаральная форма ангины, при которой гнойники на миндалинах не появляются, но воспаление выражено достаточно сильно. Природа и причины этой ангины аналогичны тем же при гнойной, но у неё имеется специфика диагностики и протекания.
На фото хорошо видно, что внешний вид гнойников может быть различным:
Это связано с тем, какие конкретно ткани миндалин поражаются бактериальной инфекцией. Тем не менее, всегда при гнойной ангине поражаются обе миндалины.
При фолликулярной ангине сами гнойнички располагаются под верхним слоем эпителия и удаляются с трудом, после этого на их месте остаются заживающие несколько дней язвочки.
Гной при лакунарной ангине снимается с поверхности миндалин легко, без повреждения более глубоких тканей.
Болезни, протекающие с несколько иными клиническими картинами, не являются типичными гнойными ангинами, хотя нередко их называют именно так.
В зависимости от того, в каких конкретно внутренних участках миндалин происходит размножение бактерий, болезнь по-разному проявляет себя. Так, типичные (вульгарные) гнойные ангины могут протекать в двух формах:
- Фолликулярная, при которой гной скапливается в отдельных фолликулах — структурных компонентах миндалин. На фото хорошо видны такие хорошо отделенные друг от друга нагноившиеся фолликулы:
- Лакунарная. При ней очаг развития бактерий находится в лакунах — углублениях в миндалинах. Скапливаясь в них, вытекая и перемешиваясь с отделяемым из других лакун, гной формирует большие растеки на поверхности миндалин:
На картинке показано строение миндалины человека и указано, где находятся лакуны, а где — фолликулы, поражаемые при гнойной ангине:
1 — лакуна, вход в крипту; 2 — фолликул; 3 — соединительнотканная капсула; 4 — трабекула
Фолликулярную форму иногда называют гнойничковой ангиной из-за того, что сами гнойники малы и хорошо очерчены. Тем не менее, такая гнойничковая ангина не менее опасна, чем лакунарная.
Известны случаи, когда на одной миндалине у больного проявляется типичная фолликулярная ангина, на другой — лакунарная.
Не всегда есть возможность точно отличить фолликулярную форму от лакунарной. Тем более, что зачастую при болезни нагнаиваются и фолликулы, и крипты лакун. Главное в том, что такое различение не столь и важно: лечение болезни одинаково и для фолликулярной, и для лакунарной (и даже для катаральной, не гнойной) форм ангины. Дифференцировка требуется больше для различения разных форм ангины с заболеваниями другой природы.
На картинке из учебника показана фолликулярная ангина слева и лакунарная — справа:
Также в отдельном материале мы говорили, как различать эти формы болезни…
Тем не менее, строгое их различение не так важно, как дифференциальная диагностика самой гнойной ангины от схожих патологий. И лакунарная, и фолликулярная ангины лечатся одними и теми же методами и средствами.
Основными возбудителями гнойной ангины являются несколько типов бактерий:
- Гемолитический стрептококк группы А — вызывает заболевание в 77-80% случаев. По этой причине гнойные ангины и катаральную форму её нередко называют острым стрептококковым тонзиллитом (БГСА-тонзиллитом);
Клетки β-гемолитического стрептококка группы А — основного возбудителя гнойной ангины
Бактерии золотистого стафилококка
Код гнойной ангины по МКБ-10 — J03.0 (острый стрептококковый тонзиллит). Если проведено бактериальное исследование и выяснено, что возбудителем является не стрептококк, болезни присваивается код J03.8 (острый тонзиллит, вызванный другим уточненным возбудителем) и добавляется код самого возбудителя B95-B97.
В редких случаях гнойную ангину также вызывают стрептококки групп C и D, гонококк (возбудитель гонореи), коринебактерии и некоторые другие возбудители. Ранее ангиной же считался синдром воспаленной глотки с характерным налётом при дифтерии, но сегодня его к ангине не относят.
Гонококк — возбудитель гонореи. Ангину может вызывать после сексуальных контактов с грубым нарушением требований гигиены.
Ангина с гнойниками, вызванная тем же гонококком или стрептококками других групп, визуально ничем не отличается от типичного БГСА-тонзиллита. Характерные отличия имеет язвенно-пленчатая ангина (она же — ангина Симановского-Плаута-Венсана), вызываемая симбиозом спирохеты Spirochaeta buccalis и веретенообразной палочки Bacillus fusiformis. Её тоже иногда называют гнойной, хотя внешне она хорошо отличается от типичных гнойных ангин: при ней на миндалинах появляется одна или несколько хорошо заметных язв с зеленоватым слущивающимся налётом.
Примечательно, что в значительном числе случаев язва появляется только на одной миндалине. В общем язвенно-пленчатый тонзиллит протекает легче, чем типичная стрептококковая.
В принципе, по типам возбудителя можно различать виды гнойной ангины — стрептококковую, стафилококковую, гонококковую, например. Обычно этого никто не делает, поскольку для надежной дифференцировки требуются результаты бактериального исследования, а само такое исследование занимает больше времени, чем лечение болезни. Формы же протекания её — фолликулярная, лакунарная — видами не являются, поскольку различаются лишь спецификой поражения разных тканей.
Важно помнить, что гнойная ангина — это всегда бактериальная болезнь. Её не могут вызывать вирусы, простейшие или грибки. Ошибкой будет называть гнойной ангиной, например, инфекционный мононуклеоз — вирусное заболевание с характерным налетом на миндалинах.
В видео доктор Комаровский объясняет, что гнойная ангина вызывается только бактериями, но не вирусами, не грибками и не простейшими:
Тем не менее, в просторечии гнойной ангиной нередко называют грибковые поражения горла (их ещё именуют грибковой ангиной) и некоторые вирусные инфекции. Об этом мы скажем дальше.
Гнойная ангина — это такое заболевание, которое у всех категорий пациентов протекает тяжело. При ней всегда проявляются такие симптомы:
- Высокая температура, чаще всего до 39-40°С;
- Очень сильные боли в горле, иногда отдающие в ухо и не позволяющие больному принимать пищу. В большинстве случаев при гнойной ангине требуется местное обезболивание в горле на протяжении всего острого периода;
- Признаки интоксикации организма: расстройства желудка, тошнота, рвота, боли в животе, понос, жидкий стул;
- Увеличение лимфоузлов, болезненность их. Воспаляются, как правило, узлы под ухом, за и под нижней челюстью;
- Тяжелое недомогание, нежелание двигаться, полный упадок физических сил;
- Боли в теле, суставах, голове, иногда — в сердце;
- Озноб. Он может свидетельствовать о септицемии и возможном сепсисе, при нём требуется наблюдение больного у врача.
Характерное для гнойной ангины увеличение лимфатических узлов
У детей при гнойной ангине иногда возникают обмороки и помрачнения сознания.
При обследовании в условиях клиники важными признаками гнойной ангины являются некоторые изменения в составе и физических свойствах крови:
- СОЭ повышается до 30 мм/ч;
- Умеренное увеличение количества палочкоядерных нейтрофилов в периферической крови (сдвиг лейкограммы влево);
- Общее количество нейтрофилов повышается до 12-15*109/л, что является одним из маркеров бактериальной инфекции.
В то же время при гнойной ангине не возникают симптомы, характерные для вирусных заболеваний горла и глотки: насморк, кашель, сыпь на коже. Благодаря этому врач зачастую может диагностировать болезнь ещё до получения результатов специальных анализов.
В видео доктор Комаровский объясняет, чем гнойная ангина отличается от ОРВИ:
При этом симптомы гнойной ангины появляются обычно не все одновременно, а в определенной хронологической последовательности.
Для гнойной ангины характерно очень быстрое острое начало. Инкубационный период заболевания короткий — не более 3-4 дней, обычно — 1-2 дня, иногда — буквально несколько часов (последнее характерно для детей). У больного резко повышается температура, зачастую её не удается сбить стандартными препаратами, появляется озноб, человек начинает ощущать боли в горле, при осмотре у него заметно покраснение и воспаление миндалин, но сами гнойники могут ещё не появляться.
Картина, характерная для катаральной ангины: сильно увеличенные миндалины при отсутствии гноя. Если гной в дальнейшем не появится, болезнь пройдет в катаральной форме, если появятся гнойники — это будет типичная гнойная ангина.
Затем картина разворачивается в таком порядке:
- На 2-е сутки проявления болезни становятся выражены максимально четко: появляются гнойники, воспаление становится наиболее сильным, ещё больше ухудшается самочувствие. Температура тела остается высокой, пропадает аппетит, выражены симптомы интоксикации;
- На 4-е сутки начинают сами проходить гнойники. Большая часть из них вскрывается, при лакунарной ангине гной просто отделяется от миндалин, на его месте остаются заметные перфорации поверхности, которые быстро затягиваются;
- На 5-6 сутки у больного нормализуется температура и общее состояние, появляется аппетит;
- На 7-8 сутки исчезают боли в горле;
- На 10-12 сутки возвращаются в норму размеры лимфатических узлов, исчезает их болезненность.
Важно понимать, что ангина — это всегда острая болезнь. Она не может быть хронической (этим она отличается от хронического тонзиллита, похожего на неё своими клиническими проявлениями), не может длиться 14 дней и больше. При отсутствии осложнений очень редко некоторые симптомы её сохраняются на протяжении 10 дней, но про саму ангину здесь речи уже не идёт — обычно так долго у больного наблюдаются увеличение миндалин или лимфатических узлов, последствия интоксикации организма (слабость, отсутствие аппетита).
Тяжелый регионарный лимфоаденит у ребенка при гнойной ангине
Наиболее явные симптомы болезни через 6-8 дней исчезают, причем происходит это достаточно быстро.
Гнойная ангина на протяжении 10, 14 или больше дней — это, скорее всего, неправильно диагностированное обострение хронического тонзиллита, либо грибковое или вирусное поражение миндалин и горла. Иногда после самой ангины долгое время больного мучают симптомы её осложнений — того же хронического тонзиллита, или абсцесса.
Также гнойная ангина не может повторяться часто. В медицинской практике известно правило, в соответствии с которым ангина, возникающая чаще 1 раза в год — скорее всего, не ангина. В норме эта болезнь случается у людей один раз в жизни. При постоянно повторяющихся обострениях имеет смысл заподозрить хронический тонзиллит или болезни иной природы.
Клиническая картина при обострении хронического тонзиллита. Из-за схожести проявлений его часто путают с фолликулярной ангиной.
Описанная выше последовательность актуальна при условии отсутствия осложнений и для случая, когда больной не принимает антибиотики. При приеме антибиотиков боли в горле и повышенная температура исчезают очень быстро, буквально через 1-2 дня после начала их применения. Если же после гнойной ангины развиваются осложнения, дальнейшая симптоматика их зависит от конкретной болезни.
Ангина опасна не сама по себе, но тем, что осложнения её могут привести к инвалидности и даже смертельному исходу.
Например, доктор Комаровский утверждает, что практически все гломерулонефриты и ревматические болезни у взрослых и пожилых людей — это именно осложнения перенесенных и неправильно леченных (либо вовсе не леченных) ангин.
Связано это с тем, что при отсутствии правильного лечения из миндалин в другие ткани могут мигрировать сами бактерии (в этом случае очень опасны отит и сепсис), либо в организме так долго присутствуют бактериальные токсины, что иммунная система успевает выработать антитела именно к ним. Спецификой стрептококковых токсинов является то, что некоторые из них по своей структуре напоминают отдельные белки, находящиеся в сердце, почках и суставах. Антитела к этим токсинам всю оставшуюся жизнь будут стремиться уничтожить эти белки, очень важные для работы соответствующих органов, и, как результат, у больного постоянно будут возникать боли то в сердце, то в суставах, то во всех этих органах, вместе взятых.
Ревматизм и боли в суставах — типичные (и совсем не очевидные!) последствия не леченной гнойной ангины
Все эти процессы развиваются при достижении определенного количества самих токсинов в крови и на определенном этапе развития бактерий. Не нужно бояться, что уже на второй день болезни у больного начнется ревматическая лихорадка. Медицинская статистика свидетельствует, что вероятность развития осложнений появляется, если ангина не лечится эффективными средствами в течение 8-9 дней после появления первых симптомов. Даже более того: по статистике, лечение, начатое на 4-5-й день болезни, оказывается проще, быстрее и эффективнее, чем то, которое началось в первый-второй день. Поэтому у больного имеется достаточно времени, чтобы показаться врачу и получить рецепт на самые эффективные лекарственные средства.
Наиболее часто возникают такие осложнения ангины:
- Абсцессы глотки и горла, во многих случаях требующие проведения хирургической операции по их удалению;
- Средний отит, сопровождающийся сильнейшими головными болями и чреватый развитием нарушений слуха вплоть до полной глухоты;
- Острая ревматическая лихорадка с постоянными болями в сердце. Она опасна развитием пороков сердечной мышцы;
- Сепсис, при котором бактерии попадают в кровяное русло и поражают разные органы. Смертельно опасное осложнение;
- Гломерулонефрит, опасный развитием почечной недостаточности;
- Хронический тонзиллит, обострения которого напоминают проявления фолликулярной ангины. Часто заканчивается удалением миндалин.
Операция по удалению хронически воспаленных миндалин. На самих гландах у больного видны точки казеозных пробок.
Подробно о всех осложнениях гнойной ангины читайте в отдельной статье…
Эти опасности одинаково актуальны для всех категорий пациентов. При этом у детей осложнения развиваются чаще, чем у взрослых, и иногда переходят в хроническую форму, сохраняясь на всю жизнь.
Для беременных женщин опасность гнойной ангины заключается в общей интоксикации организма и риске влияния её на плод. При своевременном проведении лечения никаких последствия для плода ангина с гнойниками не имеет.
То же актуально для кормящих матерей. Если болезнь у матери вовремя начать лечить, она никак не повлияет на состояние ребенка. Важно здесь то, что правильное лечение истинной гнойной ангины, в принципе, не сложно и может быть очень быстрым и эффективным. Но оно будет правильным только тогда, когда само заболевание правильно диагностировано. Если начать лечить ангину с гнойниками, когда у больного на самом деле грибковая инфекция или ОРВИ, можно не только не помочь, но и навредить.
Дифференциальная диагностика гнойной ангины требуется для различения её с такими заболеваниями:
- Хронический тонзиллит. Клиническая картина его обострений очень схожа с таковой при фолликулярной ангине, однако хронология протекания иная. Обострения хронического тонзиллита могут возникать каждые несколько месяцев, иногда — чаще, при этом, ангина же частой быть не может. Кроме того, для хронического тонзиллита характерно появление пробок в миндалинах (так называемых «камней»), которые не исчезают в период между обострениями и вызывают плохой запах изо рта;
Типичные камни в миндалинах при хроническом тонзиллите
Типичный плотный и тяжело отделяемый налет при дифтерии
Корь у ребенка — при ангине таких высыпаний на теле не появляется
Грибковые высыпания на небе у больного
На фото — горло при инфекционном мононуклеозе:
Существуют ещё несколько заболеваний, с которыми можно спутать гнойную ангину. Узнайте больше о том, как отличить лакунарную ангину от болезней со схожей симптоматикой…
Гнойная ангина — это заразная инфекционная болезнь, передающаяся в основном воздушно-капельным, реже — алиментарным и контактными путями. Она очень контагиозна и легко заражает здорового человека.
По статистике, каждый второй человек хотя бы раз в жизни болел истинной гнойной ангиной.
Гнойная ангина чаще всего возникает у детей школьного возраста, подростков и взрослых людей.
У детей до 6 месяцев гнойная ангина в принципе не может появиться, поскольку у них ещё не сформированы миндалины. У детей до 2 лет ангина с гнойниками развивается исключительно редко, от 2 до 3 лет — чаще, но всё равно является очень нестандартным случаем.
Первый пик заболеваемости ангиной приходится на возраст 5-6 лет, когда в детских садах дети встречаются с переносчиками инфекции. У детей школьного возраста и подростков заболеваемость в общем одинаковая, у взрослых людей — несколько ниже.
Дети заражаются ангиной не от холодного воздуха и не от холодного питья, а от других детей
Гнойной ангиной можно только заразиться от больного человека или выздоравливающего переносчика (например, от больного тем же хроническим тонзиллитом). Невозможно заболеть этой болезнью, переохладившись, выпив холодной воды или съев мороженое. Эти факторы могут привести к временному ослаблению защитных сил организма, но для заболевания ангиной после переохлаждения нужно пообщаться с больным, который начихает на замерзшего человека и заразит его инфекцией.
В нетрадиционной медицине считается также, что существует определенная психосоматика гнойной ангины. Например, сторонники таких представлений полагают, что эта болезнь развивается у людей, которые боятся дать выход своим эмоциям, проглатывают обиды, подавляют гнев. Дети же страдают от ангины с гнойниками, когда в семье присутствует напряженная атмосфера, родители часто ссорятся и вымещают злобу на ребенке. Однако с научных позиций психосоматические причины гнойной ангины не подтверждены: во всех случаях при этой болезни обнаруживается явный этиологический фактор — болезнетворные бактерии. Без них, только по психологическим причинам, гнойная ангина не возникает, то есть она не является психосоматическим заболеванием. Рассчитывать вылечить эту болезнь, только поработав со своими психологическими проблемами — прямая дорога к инвалидности.
Тугоухость и полная потеря слуха — одно из осложнений ангины
Учитывая сложность правильной диагностики, при подозрении на гнойную ангину следует в первую очередь показаться врачу, который сможет с максимальной точностью поставить диагноз. Это необходимое условие для того, чтобы дальнейшее лечение было корректным и эффективным.
Главное здесь — не паниковать. Как бы ни была опасна гнойная ангина, сегодня в продаже существует большое количество эффективных безопасных средств, позволяющих быстро вылечить её и надежно защититься от осложнений. Задача больного — принимать именно такие действенные и безвредные для него средства.
Амоксициллин — один из самых эффективных, безопасных и доступных антибиотиков для лечения ангины
Именно врач помимо диагностики назначит антибиотики, которые будут эффективны и безопасны в каждом конкретном случае. Зная все о пациенте, доктор сможет подобрать такие лекарства, которые при эффективности против гнойной ангины не вызовут у больного аллергию или другие побочные эффекты. Он же составит правильно оформленную справку о гнойной ангине для получения больничного листа и назначит весь курс лечения.
Если состояние больного настолько тяжело, что он не сможет дойти в больницу, имеет смысл вызвать врача на дом. Если не показываться специалисту вообще, имеется высокая вероятность ошибки в диагнозе, неправильного лечения и, как следствие, развития тяжелых осложнений болезни.
источник
Одним из самых неприятных осложнений острого тонзиллита является ангина с абсцессом. Гнойное образование возникает, как правило, уже после того, как пройдет острая фаза заболевания, но может повлечь за собой большие осложнение или же тяжелые последствия. Почему возникает ангина с абсцессом и как обнаружить ее первые признаки?
Собственного говоря, гнойник в области небной миндалины возникает как результат воспалительного процесса (паратонзиллита) в околоминдаликовой зоне (в тканях вокруг гланд).
Причиной его образования служит наличие сразу нескольких видов болезнетворных бактерий в этой области, среди которых есть обязательно стрептококковые или стафилококковые. Острый воспалительный процесс, существующий в тканях вокруг миндалин, переходит в стадию нагноения, при непосредственном участии определенного типа бактерий (анаэробных, аэробных) и приводит к образованию абсцесса.
Нередко гнойник возникает уже после того, как спадет температура при острой ангине, но также часто он образуется в остром периоде болезни.
Вероятность возникновения нагноения очень высока при не долеченном остром тонзиллите.
Абсцесс при ангине часто возникает из-за наличия в организме больного хронических инфекций: ринитов, отитов, синуситов.
Нагноение может возникнуть не только в области гланд (небных миндалин), но также и в области язычной, носоглоточной, трубных миндалин.
Однако возникновение нагноения в области небных миндалин связывают как раз с непролеченной ангиной, он носит название паратонзиллярный абсцесс.
Абсцессы других миндалин связывают с инфекционными болезнями и наличием хронической инфекции в области горла. Реже всего встречается воспаление язычной миндалины, она находится в основании глотки и хорошо защищена.
Обычно признаки воспаления миндалин и тканей вокруг них обнаруживаются задолго до сформировавшегося гнойника. В этом начальном периоде паратонзиллярного абсцесса возможно терапевтическое лечение без применения хирургических методов.
Среди наиболее характерных проявлений будут такие симптомы:
- боль с одной стороны горла;
- болезненные ощущения при глотании;
- покраснение зева.
Они возникают за несколько дней до образования гнойной капсулы (от 2 до 8 дней перед тем).
Постепенно появятся и другие симптомы.
- Сильная головная боль.
- Увеличение шейных лимфоузлов.
- Больному тяжело глотать и больно открывать рот (тонический спазм жевательной мускулатуры).
- Язык опухает, язычок смещается в сторону здоровой миндалины.
- Появляется неприятный запах изо рта (гнилостный).
- Возникает общая слабость, повышенная потливость, быстрая утомляемость.
- Нередко боль отдает в ухо.
В период образования абсцесса:
- очень сильно повышается температура тела (до 39-40 С);
- возникают галлюцинации.
В среднем абсцесс образовывается через 2-8 дней после начала острого периода паратонзиллита.
Непролеченная вовремя ангина, абсцесс провоцирует более обширный.
Среди причин возникновения болезни будут следующие.
- Недолеченная ангина, миндалины в этом периоде еще не окрепли, на них есть рубцы, ткани вокруг миндалин рыхлые и воспаленные. При попадании анаэробных или аэробных бактерий начинается процесс нагноения.
- Слишком частые фолликулярные ангины также могут стать причиной возникновения абсцесса.
- Частые, сильные переохлаждения, провоцирующие снижение иммунитета. Они особенно опасны во время острого тонзиллита.
- Наличие в области глотки других хронических инфекций уха, носоглотки, зубов, которые во время ангины могут стать причиной возникновения нагноения.
- Плохая санация воспаленной ротовой полости (нечастые полоскания, отсутствие обработки воспаленных миндалин).
Медики выделяют три вида абсцессов.
- Заглоточный. Чаще всего возникает после инфицирования у деток.
- Боковой. Появляется в результате инфекций или как результат механического повреждения миндалин у взрослых. Он считается самым сложным, так как может распространиться на область глотки.
- Околоминдаликовый. Его связывают с инфекционными заболеваниями, ослаблением иммунитета в результате болезней, возникновением рубцов во время ангины, рыхлой клетчаткой вокруг миндалин (как результат той же ангины) и наличием анаэробных или аэробных бактерий (стрептококков или стафилококков). Этот вид абсцесса возникает как результат ангины, в процессе которой к основной инфекции присоединились другие бактерии.
В остром периоде возникает воспаление, но гнойная капсула еще не сформировалась. Этот период менее опасен для здоровья и жизни пациента, однако, он требует стационарного лечения. Для него характерные сильные болевые ощущения, которые отличаются меньшей интенсивностью, чем при сформировавшемся гнойнике.
При абсцессе уже существует нагноение, которое сделает состояние пациента тяжелым и может вызвать ощущения невозможности глотать пищу и воду, иногда возникает трудность с дыханием.
Показатели температуры тела поднимаются до самых высоких отметок, больной лишается возможности открыть рот. Абсцесс требует срочного хирургического лечения, так как болезнь может представлять угрозу для здоровья пациента.
Околоминдаликовый абсцесс всегда требует лечения в стационаре, даже если вскрытие его случилось самопроизвольно!
Выбор программы лечение паратонзиллярного абсцесса будет зависеть от того на какой стадии развития находится болезнь. Возможны такие методы: терапевтическое лечение, сочетание терапевтических методов и хирургического вмешательства и только хирургическая операция.
Терапевтические методы лечения
Среди медикаментозного лечения, которое показано в период начального и острого периода выделяют следующие процедуры.
- Назначение больших доз антибактериальных препаратов широкого спектра действия. Среди хорошо зарекомендовавших себя оказываются амоксициллины, макролиды. Альтернативу им составляют цифалоспорины второго и третьего поколения.
- Назначение обезболивающих препаратов.
- Местное лечение с использованием антисептиков, местных антибиотиков и аналгетиков, например, Биопарокс.
- В ряде случаев назначают кортикостероиды.
При хирургическом вмешательстве возможны два варианта.
- Это вскрытие абсцесса посредством разреза (инцизии). Разрез делается во рту или на опухшей части шеи либо на пересечении горизонтальных и вертикальных линий. В надрез вводится шприц Гартмана, с его помощью разрез расширяется, и перемычка абсцесса разрывается. Из капсулы отсасывается гнойное содержимое. В ряде случаев вскрытие капсулы гнойника приводит к склеиванию стенок и приходится прибегать к дренированию раны. Это может занять от 2 до 5 дней. Наряду с хирургическим вмешательством проводится медикаментозное лечение антибиотиками, антисептиками и обезболивающими препаратами. Наиболее сложным будет проведение инцизии при абсцессе после ангины язычной миндалины.
- Тонзилэктомия (удаление гланд) является радикальным способом лечения паратонзиллярного абсцесса. Наиболее часто при проведении данной операции прибегают к двухсторонней тонзилэктомии (удаляют обе гланды). Ошибочно некоторые считают, что ангина без гланд уже невозможна. Однако это не так. В глотке остались другие, более мелкие миндалины, которые могут также воспалиться и вызвать острый тонзиллит. Если небные миндалины во время тонзилэктомии удалены не полностью (осталось небольшое количество клеток), то возможна рецидивная реакция.
Обезболивания при паллиативных способах лечения
Проведение анестезии при инцизии и тонзилэктомии имеет свои особенности. Использование местного обезболивания, как правило, желаемых результатов не дает.
Поэтому пациенту следует решить, он сможет потерпеть или необходимо проводить операцию под общим наркозом.
Детям, а также беспокойным сложным пациентам эту хирургическую процедуру следует проводить под общим наркозом.
Среди последствий околоминдаликовых абсцессов будут следующие сложные состояния.
- Отек гортани, опасен тем, что может вызвать удушье пациента.
- Флегмона дна полости рта, при которой гной не имеет четких границ и процесс распространяется на всю ротовую полость.
- Медиастинит. Воспалительный процесс в области средостения, который может иметь летальный исход.
Очень важно проводить своевременное лечение абсцесса горла в условиях стационара. Это позволит определить правильную тактику лечение и поможет грамотно избежать грозных осложнений.
источник
Абсцесс горла характеризуется как инфекционная патология, поражающая мягкие ткани окологлоточной или заглоточной области. Болезнь всегда сопровождается скоплением гнойных выделений на воспалённых зонах и симптоматикой, ухудшающей состояние пациента. Без корректного лечения заболевание может привести к летальному исходу.
Абсцесс горла возникает в любом возрасте.
Чаще всего абсцесс становится следствием вторичной инфекции, присоединившейся к стафилококку, стрептококку или кишечной палочке, присутствующей в организме пациента. Кроме этого, абсцесс горла вызывают:
- ЛОР-заболевания, протекающие в острой или хронической форме (ангина, ринит, фарингит, ОРВИ и прочие);
- повреждения мягких тканей горла твёрдой пищей;
- стоматологические патологии (стоматит, гингивит, пульпит);
- травмы слизистых оболочек горла после бронхоскопии и прочих диагностических мероприятий;
- переохлаждения организма и употребления чрезмерно холодных напитков;
- у взрослых патология появляется из-за венерических инфекций, например, сифилиса;
- нередко абсцесс горла диагностируется после туберкулёза лёгких.
Стремительному развитию болезни у детей способствует сниженный иммунитет, диатез, протекающий в острой или хронической форме, а также рахит. Во взрослом возрасте воспалительные процессы усиливаются при таких патологиях, как сахарный диабет любой стадии течения, ВИЧ-инфекция, злокачественные новообразования и другие болезни, снижающие иммунные функции организма.
Обратите внимание. Часто болезнь развивается на фоне имеющихся простудных заболеваний, поэтому важно при первых проявлениях патологии обращаться к врачу и начинать рекомендованный курс лечения.
На фото абсцесс горла разных форм течения.
Болезнь всегда начинается с внезапного повышения температуры тела до 39-40 градусов. У пациента возникают сильные боли в горле, гланды отекают, становятся ярко-красными. Отличительная черта патологии — гнойные высыпания, локализующиеся на передних, задних, нижних или боковых стенках гортани и миндалинах.
Нередко у пациента наблюдается затруднённое дыхание. Происходит это из-за того, что по мере развития патологического процесса гланды увеличиваются и перекрывают дыхательные пути. После того как абсцесс вскрывается самостоятельно, отмечается улучшение состояния. Однако без принятия терапевтических мер это кратковременный эффект, и в течение 1-2 дней гнойники образовываются вновь.
Любой вид болезни сопровождается какой-либо симптоматикой — высокая температура тела, озноб, тошнота, головные боли, сонливость. Часто происходит потеря работоспособности, появляется неприятный запах изо рта, а также боль при глотании. У многих пациентов возникает гнусавость голоса и повышенное слюноотделение. Врачи выделяют 3 разновидности болезни:
К наибольшей группе риска относятся дети до 4 лет.
Локализуются очаги поражения в заглоточной части. Чаще всего патологии возникает из-за инфекций ЛОР-органов — ангина, отит, ринит, воспаление среднего уха, тонзиллит, синусит. У взрослых заглоточный абсцесс отмечается крайне редко. Как правило, заболевание является следствием повреждения слизистых оболочек глотки твёрдой пищей или каким-либо инородным предметом. Иногда болезнь возникает из-за осложнений после туберкулёза или сифилиса. Делится на 4 вида:
- Смешанный — поражает сразу несколько зон глотки.
- Мезофарингеальный — образовывается в области между корнем языка и нёбом.
- Эпифарингеальный — очаги поражения чаще всего локализуются чуть выше нёба.
- Гипофарингеальный — воспалительные процессы отмечаются за корнем языка.
Лечение — хирургическое вмешательство в сочетании с медикаментозной терапией. При своевременном обнаружении патологии и вскрытии абсцесса прогнозы, как правило, благоприятные. Если не лечить болезнь, то существует риск развития опасных осложнений, в том числе летальный исход из-за асфиксии (удушье).
Симптоматика абсцесса усиливается при резких движений головой.
Часто развивается из-за ангины и тонзиллита, протекающих в тяжёлой или хронической форме. Также паратонзиллярный абсцесс горла появляется из-за злоупотребления табакокурением, нарушений в работе иммунной системы, несбалансированного питания и инфекций стоматологического характера.
Сопровождается заболевание гнойными процессами в рыхлой клетчатке, отёчностью слизистых оболочек и нарывом в области миндалин. По локализации абсцесс делится на 4 группы:
- Передневерхний — гной скапливается в области верхней части миндалины.
- Наружный — воспалительные процессы с образованием гноя локализуются между стенкой глотки и нижней части миндалины.
- Задний — гнойные скопления наблюдаются на задних стенках горла.
- Нижний — при этой форме нёбная дужка отекает и смещается к нижней части отдела горла.
К группе риска относятся люди, часто подвергающиеся переохлаждению и тяжёлым стрессовым ситуациям. Кроме этого, нередко нарушение появляется у пациентов с удалёнными гландами. Методы лечения определяет врач исходя из клинической картины — медикаменты или хирургическим путём.
Второй медицинский термин — окологлоточный абсцесс.
Гной образуется в окологлоточной области. При этом у пациента сильно отекают лимфатические узлы и возникают болезненные припухлости в зоне угла нижней челюсти. Относится парафарингеальный абсцесс к наиболее тяжёлому виду патологии, при которой требуется немедленное вмешательство врача.
Опасность заключается в том, что существует риск развития сосудистых заболеваний — кровотечения из крупных артерий, тромбофлебит и прочие. Обусловлено это тем, что без лечения патологические процессы стремительно распространяются по сосудистой системе. Это приводит к серьёзным нарушениям, в том числе повреждению сонной артерии. Методы терапии — хирургическое вмешательство с последующим приёмом медикаментов.
Сначала врач делает визуальный осмотр пациента.
Диагностические мероприятия включают в себя ряд специфических обследований, помогающих в постановке точного диагноза. Как правило, для этих целей назначаются:
- фарингоскопия — диагностический метод визуального исследования глотки пациента;
- ларингоскопия — осмотр проводится при помощи специальных стерильных инструментов.
Если этих мероприятий будет недостаточно, то врач даёт направление на УЗИ (ультразвуковое исследование), МРТ (магнитно-резонансная томография) или КТ (компьютерная томография).
Лечение назначается только врачом после получения результатов анализов. При болезни, протекающей в начальной (лёгкой) форме можно справиться с помощью медикаментов и средств народной медицины. В случае с тяжёлыми степенями патологии уже требуется операционное вмешательство.
Курс терапии при абсцессе горла назначает врач.
Лечение медикаментами подразумевает приём лекарств, устраняющих болезнь, симптоматику, а также повышающих иммунитет. В таблице представлены основные препараты для терапии абсцесса горла:
| Группа | Наименование |
| Антибиотики — борются с бактериями, вызвавшими болезнь. | Пенициллиновый ряд — «Амоксиклав», «Амоксициллин», «Ампициллин». Цефалоспорины — «Цефиксим», «Цефтриаксон». Группа макролиды — «Кларитромицин», «Спирамицин». |
| Антигистаминные — снимают отёчность с миндалин. | «Супрастин», «Цитрин», «Тавегил». |
| Обезболивающие — уменьшают болевой синдром. | «Дексалгин», «Найз», «Кетанов». |
| Антисептики местного применения — применяются для полоскания горла. | «Хлоргексидин», «Гексорал» или «Мирамистин». |
| Поливитаминные комплексы — предотвращают развитие авитаминоза, и поддерживают организм. | «Vitrum», «Дуовит», «Компливит». |
| Жаропонижающие — нормализуют температуру тела. | «Парацетамол», «Нурофен». |
| Иммуностимуляторы — стимулируют иммунные функции. | «Бронхомунале», «Имудон». |
Важно! Самолечение во всех случаях приводит к отягчающим последствиям и ухудшению самочувствия пациента, поэтому бесконтрольный приём медикаментов запрещён.
Перед операцией горло обезболивают.
Операционное вмешательство требуется, как правило, при тяжёлых формах абсцесса с температурой, неподдающейся медикаментам. Вскрытие происходит под местной анестезией и строгим контролем врача. Цель операции — устранение скопившихся гнойных образований. После хирургических манипуляций состояние пациента стабилизируется, а риск возникновения осложнений сводится к минимуму.
Если не вскрывать гнойники, то начинается интоксикация и течение болезни усложняется. Чтобы удалить гной, врач делает небольшой надрез на абсцессе, а затем, раздвинув края ранки, устраняет патогенные скопления. В особо тяжёлых случаях требуется установка дренажа.
После проведённой операции пациенту рекомендуется:
- принимать антибиотики и препараты, устраняющие симптомы;
- употреблять здоровую пищу, богатую витаминами и микроэлементами;
- обрабатывать горло антисептическими средствами.
Для скорейшего выздоровления нужно соблюдать режим сна и отдыха, а также отказаться от табакокурения и приёма алкогольных напитков. Если не придерживаться здорового образа жизни, то период реабилитации увеличивается, и чаще всего не приносит положительных результатов.
Частое полоскание горла облегчает болевой синдром.
Рецептуры народных целителей не относятся к основному методу терапии, но являются хорошим дополнением для усиления лечебного эффекта. Для полоскания горла готовятся следующие составы:
- Настой из шалфея. Засыпать в термос 2 ст. л сухих цветком шалфея, залить 400 мл кипятка, дать настояться 1–1,5 часа, применять для полоскания 3–5 раз в день. Важно, чтобы настой остыл, так как кипятком можно обжечь горло.
- Солевой раствор. Растворить 1 ст. л соли в 100 мл тёплой воды и полоскать горло 3 или 4 раза в день. Нельзя применять холодную воду, её температура должна составлять 30–35 градусов.
- Настойка из цветков календулы. Готовится по принципу настоя из шалфея, применяется 3–5 раз в день. Перед полосканием можно добавить 1 ч. л натурального жидкого мёда.
- Медовый состав с чесноком. Измельчить 5 зубчиков чеснока, смешать полученную массу с 200 гр тёмного мёда, употреблять 3–4 раза в день по 1 ч. л.
- Отвар ромашки. Поместить в кастрюлю 2 ст. л сырья, залить 400 мл воды, прокипятить в течение 3–5 минут, остудить, процедить. Таким отваром горло полоскают не менее 4–5 раз в день.
Чем тщательнее полоскать горло, тем лучше будет результат. После процедуры не рекомендован приём пищи в течение 30–40 минут. Это необходимо, чтобы лекарственное средство успело всосаться в слизистые оболочки горла.
Лечение должно начинаться при первых проявлениях патологии.
Наиболее опасен абсцесс, локализующийся в нижней части горла, приводящий к удушью из-за чрезмерно увеличенных миндалин. Если не лечить болезнь, то гной, скопившийся в полости горла, попадает в кровоток и сосудистую систему. Это приводит к тяжёлой интоксикации организма, тромбозу вен, опасным патологическим процессам в средних отделах грудной полости и летальному исходу. При своевременном обращении к врачу прогнозы благоприятные, так как устранить болезнь на первых стадиях удаётся довольно быстро.
Важно! Причиной опасных последствий становится самостоятельное вскрытие абсцессов. Помните, процедуру проводит только врач в условиях стационара.
Профилактика абсцесса горла — здоровый образ жизни.
Чтобы оградить себя от «встречи» с опасным заболеванием, врачи рекомендуют придерживаться несложных мер профилактики:
- Своевременно лечить простудные заболевания.
- Употреблять больше фруктов, овощей, ягод, свежей зелени.
- Заниматься спортом и избегать стрессовых ситуаций.
- Отказаться от вредных привычек.
- Регулярно чистить зубы, и полоскать полость рта после еды.
- Принимать поливитаминные комплексы.
Кофе, алкоголь и газированные напитки наносят вред организму, поэтому от них лучше отказаться. Для укрепления организма лучше готовить чай зелёных сортов, домашние соки и компоты, а также ягодные морсы. Профилактика заключается в комплексном подходе. Если придерживаться здорового образа жизни и не пренебрегать советов врачей, то можно оградить организм от возникновения болезней и повысить жизненный тонус на долгие годы.
источник











