РЦРЗ (Республиканский центр развития здравоохранения МЗ РК)
Версия: Клинические протоколы МЗ РК — 2015
Название протокола: Острый парапроктит
Острый парапроктит – острое воспаление околопрямокишечной клетчатки, обусловленное распространением воспалительного процесса из анальных крипт и анальных желез [1, 2, 3, 5].
Код протокола:
Код(ы) МКБ-10:
K61.0 – Анальный [заднепроходный] абсцесс
K61.1 – Ректальный абсцесс
K61.2 – Аноректальный абсцесс
K61.3 – Ишиоректальный абсцесс
K61.4 – Интрасфинктерный абсцесс
Сокращения, используемые в протоколе:
АГ – Артериальная гипертензия
АЛТ – Аланинаминотрансфераза
АСТ – Аспартатаминотрансфераза
ГНЦ – Государственный научный центр
ИФА – Иммуноферментный анализ
КЩС – Кислотно-щелочное состояние
ОП – Острый парапроктит
ОАК — Общий анализ крови
ОАМ – Общий анализ мочи
УЗИ – Ультразвуковое исследование
ЭКГ – Электрокардиография
Дата разработки/пересмотра протокола: 2015 год.
Категория пациентов: взрослые.
Пользователи протокола: врачи общей практики, хирурги, колопроктологии.
| А | Высококачественный мета-анализ, систематический обзор РКИ или крупное РКИ с очень низкой вероятностью (++) систематической ошибки результаты которых могут быть распространены на соответствующую популяцию. |
| В | Высококачественный (++) систематический обзор когортных или исследований случай-контроль или Высококачественное (++) когортное или исследований случай-контроль с очень низким риском систематической ошибки или РКИ с невысоким (+) риском систематической ошибки, результаты которых могут быть распространены на соответствующую популяцию. |
| С | Когортное или исследование случай-контроль или контролируемое исследование без рандомизации с невысоким риском систематической ошибки (+). Результаты которых могут быть распространены на соответствующую популяцию или РКИ с очень низким или невысоким риском систематической ошибки (++ или +), результаты которых не могут быть непосредственно распространены на соответствующую популяцию. |
| D | Описание серии случаев или неконтролируемое исследование или мнение экспертов |
| GPP | Наилучшая фармацевтическая практика. |
Классификация острого парапроктита [2, 3, 5].
I. По характеру возбудителя:
1. Аэробный.
2. Анаэробный:
· клостридиальный;
· неклостридиальный.
II. По локализации поражения:
· подкожный;
· подслизистый;
· межмышечный;
· седалищно-прямокишечный (ишиоректальный);
· тазово-прямокишечный:
— пельвиоректальный;
— ретроректальный;
— подковообразный.
III. По локализации крипты, вовлеченной в процесс воспаления:
· задний;
· передний;
· боковой.
IV. По характеру гнойного хода:
· интрасфинктерный;
· транссфинктерный;
· экстрасфинктерный.
Диагностические критерии постановки диагноза**:
Жалобы и анамнез:
Жалобы на острые и пульсирующие боли в области заднего прохода, промежности, прямой кишке, повышение температуры тела, озноб, слабость.
Анамнез: выявляются длительность заболевания, течение болезни, примененное лечение, а так же этиологические факторы возникновения заболевания: переохлаждение, ослабление иммунитета вследствие сопутствующей острой или хронической инфекции, вследствие сахарного диабета, нарушение стула (диарея, запоры), наличие геморроя, трещин, криптита, историю предыдущих аноректальных или промежностных оперативных вмешательств [2, 3, 4, 6, 11].
Физикальное обследование
Осмотр больного на гинекологическом кресле в положении на боку или в коленно-локтевом положении. При осмотре оценивают гиперемию, припухлость кожных покровов перианальной, крестцово-копчиковой области и ягодиц, наличие резко болезненного инфильтрата или флюктуации в этой области.
При осмотре промежности и заднего прохода выявляют патологические выделения гноя или слизи, сопутствующие заболевания — анальная трещина, геморрой, свищи или выпадение прямой кишки [2, 3, 4, 6, 11].
Пальцевое исследование прямой несет определяющую информацию при сложных разновидностях заболевания:
· при тазово-прямокишечном парапроктите выявляют болезненность одной из стенок среднеампулярного или верхнеампулярного отдела прямой кишки, тестоватой консистенции инфильтрацию кишечной стенки или плотный инфильтрат за её пределами. В более поздних стадиях определяют утолщение стенки кишки, оттеснение её извне, затем выбухание в просвет эластичной, иногда флюктуирующей опухоли, над которой слизистая оболочка кишки может оставаться подвижной;
· при позадипрямокишечной форме определяют выбухание в области задней стенки прямой кишки, а так же усиление болей при давлении на копчик;
· при подковообразной форме острого парапроктита выявляют уплощение и уплотнение стенки кишки выше анального канала, сглаженность складок на стороне поражения, повышение температуры в кишке. К концу первой недели заболевания, воспалительный инфильтрат оттесняет стенку кишки и выбухает в её просвет. Если, воспалительная инфильтрация ткани захватывает предстательную железу и мочеиспускательный канал, пальпация их вызывает болезненный позыв на мочеиспускание;
· при внутристеночно-инфильтративном парапроктите выше зубчатой линии, непосредственно над ней, или высоко в ампулярном отделе прямой кишки, через стенку кишки пальпируют плотный, неподвижный, безболезненный инфильтрат, часто без четких границ [2, 3, 4, 6, 11, 17, 18].
Перечень основных и дополнительных диагностических мероприятий:
Основные (обязательные) диагностические обследования, проводимые на амбулаторном уровне:
· ОАК;
· ОАМ;
· анализ крови на сифилис;
· анализ крови на ВИЧ.
Дополнительные диагностические обследования, проводимые на амбулаторном уровне:
· биохимический анализ крови (глюкоза, мочевина, креатинин, общий билирубин);
· определение HBsAg в сыворотке крови методом ИФА;
· определение суммарных антител к вирусу гепатита С (HCV) в сыворотке крови методом ИФА;
· флюорография.
Минимальный перечень обследования, необходимый для плановой госпитализации: согласно внутреннему регламенту стационара с учетом действующего приказа уполномоченного органа в области здравоохранения.
Основные (обязательные) диагностические обследования, проводимые на стационарном уровне (при экстренной госпитализации проводятся диагностические обследования, не проведенные на амбулаторном уровне):
· группа крови;
· резус-фактор;
· общий анализ крови;
· общий анализ мочи;
· биохимический анализ крови (общий белок, мочевина, креатинин, глюкоза, общий билирубин, АЛТ, АСТ);
· коагулология (ПВ, ПТИ, МНО, АЧТВ, фибриноген А, время свертываемости);
· анализ крови на сифилис;
· анализ крови на ВИЧ;
· определение HBsAg в сыворотке крови методом ИФА;
· определение суммарных антител к вирусу гепатита С (HCV) в сыворотке крови методом ИФА;
· бактериологическое исследование (бакпосев из раны на флору и чувствительность к антибиотикам);
· обзорная рентгенография органов грудной клетки по показаниям.
Дополнительные диагностические обследования, проводимые на стационарном уровне (при экстренной госпитализации проводятся диагностические обследования, не проведенные на амбулаторном уровне):
· определение газового состава крови (при анаэробном парапроктите);
· ЭКГ (исключение сердечной патологии);
· компьютерная томография малого таза по показаниям ;
· магнитно-резонансная томография малого таза по показаниям;
· фистулография (для определения расположения и размера гнойной полости, хода свища по отношению к наружному сфинктеру);
· эндоректальное ультразвуковое исследование (для определения глубины расположения патологического очага от кожных покровов).
Диагностические мероприятия, проводимые на этапе скорой неотложной помощи: не проводятся.
Инструментальные исследования:
· при пробе с красителем, определяются расположение и размеры гнойной полости, ход свища по отношению к наружному сфинктеру [11, 20, 23].
· при эндоректальном ультразвуковом исследовании, оценивается локализация, размеры, структуру патологического очага, наличие дополнительных ходов, степень вовлечения в воспалительный процесс стенки прямой кишки и волокон наружного сфинктера, глубину расположения патологического очага от кожных покровов [10, 12, 16].
Показания для консультации специалистов:
· терапевт или кардиолог – для коррекции стойкой артериальной гипертензии (АГ), хронической сердечной недостаточности, нарушения ритма сердечной деятельности.
· эндокринолог – для диагностики и коррекции лечения заболеваний эндокринной системы (для исключения сахарного диабета).
· анестезиолог – для коррекции предоперационной инфузионной терапии и при необходимости катетеризации центральной вены для подготовки к операции.
· нефролог – для коррекции почечной недостаточности.
Дифференциальная диагностика
| № п/п | Общий признак | Острый парапроктит | Нагноившаяся тератома | Абсцесс дугласова пространства |
| 1 | Боль | Боль в области заднего прохода, острая и пульсирующая | Боль в промежности, умеренная, нарастающая в динамике | Боль внизу живота |
| 2 | Связь очага воспаления с прямой кишкой | Присутствует | Отсутствует | Отсутствует |
| 3 | Наличие припухлости и гиперемии в перианальной области | Есть | Нет | Нет |
| 4 | Выбухание стенки прямой кишки при пальцевом исследовании | Есть | Нет | Нет |
Получить консультацию по медтуризму
Получить консультацию по медтуризму
Цели лечения:
· вскрытие и дренирование гнойника, поиск и ликвидация пораженной крипты и гнойного хода [1, 5, 8, 11].
Тактика лечения**:
Лечение острого парапроктита только хирургическое.
Хирургическое вмешательство:
Хирургическое вмешательство, оказываемое в амбулаторных условиях:
вскрытие и дренирование абсцесса.
Показания: острый подкожный парапроктит.
Противопоказания: все другие формы острого парапроктита.
Хирургическое вмешательство, оказываемое в стационарных условиях:
· неотложное широкое вскрытие гнойного промежностного очага,
· ревизия;
· санации послеоперационной раны.
Операция проводится под местной или общей анестезией.
Вид оперативного вмешательства зависит от величины и локализации гнойника, распространенности воспалительного инфильтрата в окружающих тканях.
Радикальные операции при остром парапроктите.
Показания:
· четкое представление о локализации гнойника, гнойного хода и пораженной крипты,
· относительная интактность окружающих гнойный очаг тканей [3, 11, 21, 23].
Противопоказания:
· невозможность определения пораженной крипты;
· тяжелое соматическое состояние пациента;
· выраженные воспалительные изменения тканей в зоне предполагаемого оперативного вмешательства [2, 3, 11]. В таких случаях необходимо ограничиться адекватным дренированием гнойной полости.
1) Вскрытие и дренирование абсцесса, иссечение пораженной крипты и гнойного хода в просвет кишки.
Показания: расположение гнойного хода кнутри от наружного сфинктера или захват только подкожной его порции [3, 11, 12, 15].
Методика: под обезболиванием проводят ревизию анального канала с целью поиска пораженной крипты внутреннего свищевого отверстия. Для четкой визуализации свищевого хода и гнойной полости используют пробу с красителем. Для уточнения расположения хода относительно волокон сфинктера проводят исследование пуговчатым зондом. После этого производят широкий полулунный разрез кожи на стороне поражения, а затем полностью иссекают пораженные ткани [3, 11, 12, 15].
Хорошие результаты лечения в раннем периоде после операции отмечаются в 65-88% случаев [8, 14, 16, 21].
2) Вскрытие и дренирование абсцесса, иссечение пораженной крипты и сфинктеротомия.
Показания: межсфинктерный парапроктит [3, 11, 17, 22].
Методика: производят полулунный разрез кожи на стороне поражения, затем отделяют волокна внутреннего сфинктера от окружающих тканей и под визуальным контролем рассекают только внутренний сфинктер [3, 11, 17, 22].
3) Вскрытие и дренирование абсцесса, иссечение пораженной крипты, проведение эластической дренирующей лигатуры.
Показания: транссфинктерное (захватывает более 20 % сфинктера) или экстрасфинктерное расположение гнойного хода [7, 19, 22, 23].
Методика: производят широкий полулунный разрез кожи на стороне поражения, затем после эвакуации гноя и обнаружения гнойного хода разрез продлевается до средней линии. Из просвета кишки производят окаймляющий разрез вокруг пораженной крипты с его продолжением по всей длине анального канала до соединения с углом промежностной раны. Узкой полоской иссекают выстилку анального канала и перианальную кожу. Через отверстие в месте удаленной крипты проводят эластический дренаж Сетона, один конец которого выводят из раны промежности по средней линии, а второй через внутреннее отверстие в просвете кишки. Лигатура затягивается [7, 19, 21, 22].
Основные хирургические принципы первого этапа:
· выполнение оперативного вмешательства в возможно ранние сроки;
· широкое вскрытие подкожного гнойника для обеспечения достаточного оттока гнойного содержимого и адекватное дренирование гнойной полости;
· обеспечение интактности волокон анального сфинктера при ликвидации абсцесса;
· исключение применения скальпеля при манипуляциях в глубине раны;
· выполнение различных действий в просвете гнойной полости только под контролем введенного в прямую кишку пальца другой руки;
· обязательное вскрытие и адекватное дренирование основного гнойного очага, а не только воспалительного фокуса в подкожной клетчатке [1, 5, 11].
Операции при тазово-прямокишечном парапроктите.
1) Вскрытие и дренирование пельвиоректального парапроктита.
Показания: гнойники, локализующиеся в пельвиоректальном пространстве.
Методика: полулунным разрезом на стороне поражения, отступя от края ануса не менее чем на 3 см., рассекают кожу, подкожную и ишиоректальную клетчатку. Продольным разрезом рассекают мышечную ткань диафрагмы таза. Эта манипуляция должна выполняться под визуальным контролем. Если её не удаётся произвести на глаз, расслаивание мышцы может быть осуществлено тупым путём – пальцем, браншами большого зажима Бильрота, или корнцангом. Дренирование гнойника выполняется с таким расчётом, чтобы в глубине раны не оставалось кармана, и отток был достаточным. С этой целью кожную рану расширяют и заполняют тампоном с дренажной трубкой [2, 4, 22, 23].
Хорошие результаты лечения в послеоперационном периоде отмечаются в 77,5% случаев [2, 4, 21]. Количество ранних послеоперационных осложнений составляет 8,1 % [25] .
2) Вскрытие и дренирование ретроректального парапроктита.
Показания: Гнойники, локализующиеся в ретроректальном пространстве.
Методика: производят разрез кожи по середине, между проекцией верхушки копчика и задним краем анального отверстия, длиной до 5 см. Заднепроходно-копчиковая связка пересекается на расстоянии 1 см от верхушки копчика. Далее манипуляции выполняют тупым путем. Полость гнойника обследуют пальцем, при этом разъединяют соединительнотканные перемычки. После эвакуации гноя рану осушивают и обрабатывают перекисью водорода. Край раны, прилегающий к стенке кишки, с помощью крючка отводят и хорошо экспонируют заднюю стенку анального канала, окруженного мышцами сфинктера. Операция заканчивается тампонированием ретроректального пространства [2, 4, 17, 21].
Хорошие отдаленные результаты сохраняются у 92,2% пациентов, в то время как осложнения наблюдаются лишь у 3% больных [2, 4, 21].
3) Вскрытие и дренирование подковообразного парапроктита.
Показания: Подковообразное или двустороннее расположение гнойников при остром парапроктите [1, 11, 20].
Методика: Объём вмешательства зависит от отношения гнойного хода к мышцам сфинктера, направления и локализации дуги подковы. Опорожнив гнойник, и сориентировавшись в направлении гнойного хода и его ответвлений, рану тампонируют и выполняют аналогичное вмешательство на противоположной стороне. Раскрыв гнойные полости, находят дугу подковы и гнойный ход, ведущий в кишку. Определяют его отношение и дуги подковы к мышцам сфинктера. Если дуга расположена в подкожной клетчатке, её рассекают по зонду. Точно так же поступают, если она располагается в пельвиоректальном пространстве. При этом пересекают заднепроходно-копчиковую связку. Рану дренируют и тампонируют [1, 11, 20].
Хорошие и удовлетворительные отдаленные результаты отмечаются у 94,8% пациентов [1, 11, 20]).
Немедикаментозное лечение:
Режим:
· в первые сутки после операции – строгий постельный режим;
· на 2-3-е сутки после операции – ограниченный режим;
· далее – при гладком течении послеоперационного периода – свободный режим.
Диета:
· в первые сутки после операции – голод;
· далее – при гладком течении послеоперационного периода – стол №15.
Медикаментозное лечение
Медикаментозное лечение проводится одним из нижеперечисленных препаратов, согласно таблице.
Медикаментозное лечение, оказываемое на стационарном уровне:
Перечень основных лекарственных средств:
| №п/п | название МНН | доза | кратность | способ введения | продолжительность лечения | примечание | Уровень доказательности | ||
| Наркотические анальгетики | |||||||||
| 1 | Тримеперидин | 2% — 1 мл | 4 р/д | в/м | 1-2 дня | для обезболивания в послеоперационном периоде | В | ||
| Ненаркотические анальгетики | |||||||||
| 2 | Метамизол натрия или | 50% — 2мл | 1-2 р/д | в/м | 3-4 дня | для купирования болевого синдрома | С | ||
| 3 | Кетопрофен | 100–200 мг | 2-3 раза | в/м | в течение 2-3 дней | для купирования болевого синдрома | А | ||
| Антибактериальные препараты | |||||||||
| 4 | Ампициллин | ||||||||
или
или
или
или
или
или
или
или
или
или
или
или
Другие виды лечения.
Другие виды, оказываемые на амбулаторном уровне: не проводятся.
Другие виды, оказываемые на стационарном уровне:
· гипербарическая оксигенация;
· экстракорпоральная детоксикация (УФО аутокрови, плазмоферез, гемодиализ, призмафлекс.
Другие виды лечения, оказываемые на этапе скорой медицинской помощи: ненаркотические анальгетики для купирования болевого синдрома.
Индикаторы эффективности лечения.
Регресс (улучшение) симптомов парапроктита с нормализацией лабораторных показателей.
| Азитромицин (Azithromycin) |
| Амикацин (Amikacin) |
| Амоксициллин (Amoxicillin) |
| Ампициллин (Ampicillin) |
| Водорода пероксид (Hydrogen peroxide) |
| Гентамицин (Gentamicin) |
| Гепарин натрия (Heparin sodium) |
| Дорипенем (Doripenem) |
| Имипенем (Imipenem) |
| Кетопрофен (Ketoprofen) |
| Кларитромицин (Clarithromycin) |
| Левофлоксацин (Levofloxacin) |
| Меропенем (Meropenem) |
| Метамизол натрия (Metamizole) |
| Метронидазол (Metronidazole) |
| Надропарин кальция (Nadroparin calcium) |
| Нистатин (Nystatin) |
| Пентоксифиллин (Pentoxifylline) |
| Повидон — йод (Povidone — iodine) |
| Тримеперидин (Trimeperidine) |
| Флуконазол (Fluconazole) |
| Хлоргексидин (Chlorhexidine) |
| Цефепим (Cefepime) |
| Цефоперазон (Cefoperazone) |
| Цефотаксим (Cefotaxime) |
| Цефтазидим (Ceftazidime) |
| Цефтриаксон (Ceftriaxone) |
| Ципрофлоксацин (Ciprofloxacin) |
| Этанол (Ethanol) |
Профилактические мероприятия:
Профилактика острого парапроктита заключается в основном в общеукрепляющих организм мероприятиях, направленных на устранение этиологических факторов возникновения заболевания:
· поддержка и укрепление местного и гуморального иммунитета;
· лечение и санация очагов острой и хронической инфекции;
· коррекция хронических заболеваний – сахарного диабета, атеросклероза;
· коррекция функциональных нарушений (запоров, поносов);
своевременное лечение сопутствующих проктологических заболеваний (геморроя, трещин заднего прохода, криптита и т. д.) [3].
Дальнейшее ведение: в послеоперационном периоде, как после радикального, так и после первого этапа многоэтапного лечения пациентам проводят:
· ежедневные перевязки послеоперационной раны с использованием перекиси водорода, раствор перманганата калия (КMnO4), антисептиков на йодной (Бетадин, Йодопирон, Йод-повидон и др.) или спиртовой (Хлоргексидин, Диоксидин) основе [2, 4, 22].
· местное применение мазей ускоряющих репарацию тканей (Метилурацил) и обладающих антимикробным и противовоспалительным эффектами (Левомеколь, Левосин, Фузимет) до заживления раны.
· комплексное физиотерапевтическое лечение — ежедневные десятиминутные сеансы УФО-облучения, использование воздействия УВЧ в диапазоне 40-70 Вт и микроволновая терапия в пределах 20-60 Вт.
· гипербарическая оксигенация.
Объем физических воздействий выбирают на основании целого ряда факторов, отражающих общее состояние пациента, но определяющими из них являются распространенность и выраженность воспалительных проявлений.
Продолжительность самого лечения зависит от клинической картины, результатов лабораторного и бактериологического обследования, полного купирования признаков острого процесса.
По длительности, этот период в большинстве случаев составляет от 5 до 10 дней после поступления больного в стационар, а при инфильтративном процессе в кишке – до 2 недель или несколько дольше [4, 11, 21].
- Протоколы заседаний Экспертного совета РЦРЗ МЗСР РК, 2015
- Список использованной литературы: 1) Акопян А.С. и др. Улучшение результатов лечения больных острым парапроктитом //Сб. Проблемы колопроктологии. – М., 2002. – Вып. 7. – С. 24-28. 2) Абдуллаев М.Ш., Островский Е.М., Джувашев А.Б. Оптимизация лечения обширных гнойных ран промежности // Материалы научно-практической конференции, посвященной 150-летию Кызылординского областного центра здоровья. Кызылорда 14-15 ноября 2003. 3) Болквадзе Э. Э. Cложные формы острого парапроктита. Обзор литературы. Колопроктология, 2009. 27 (1). С. 38-46. 4) Воробьев Г.И. Основы колопроктологии. М.: Медицинское информационное агентство, 2006. 430 с. 5) Джувашев А.Б. Комплексное лечение обширных гнойных ран промежности: автореф. канд. мед. наук: 14.00.27. — Алматы, 2007. — 25 с. 6) Дульцев Ю.В., Саламов К.Н. Парапроктит. – М.: Медицина, 1981. – 208 с 7) Жуков БН, Исаев ВР, Чернов АА. Основы колопроктологии для врача общей практики: монография. Самара, РФ: Офорт; 2009. 218 с. 8) Кайзер Андреас М. Колоректальная хирургия. М. : Издательство БИНОМ, 2011. С 473-477. 9) Коплатадзе А.М., Бондарев Ю.А. Способ лечения экстрасфинктерного парапроктита // Сб. Проблемы колопроктологии. – М., 1994. – Вып. 14 – С. 21-23. 10) Лаврешин П.М. Комплексный подход к лечению острого парапроктита. Актуальные проблемы колопроктологии. V Всероссийская конференция с международным участием. – Ростов-на-Дону, 2001. – 44 с. 11) Орлова Л.П., Коплатадзе А.М., Филиппов Д.Ю. Cпособ ультразвуковой диагностики острого парапроктита (патент РФ № 2134544) 12) Слесаренко С.С., Фёдоров В.Э. Результаты хирургического лечения острого парапроктита. // Сб.: Актуальные проблемы колопроктологии. – М., 2005. – Вып. 8. – С. 125-126. 13) Абдуллаев М.Ш., Туркин В.Ф, Джувашев А.Б., Каленбаев М.А., Белиспаев Е.Н,. Голишева О.А. Устранение микроциркуляторных нарушений в комплексном лечении больных с обширными ранами промежности // Материалы международного конгресса «Современные достижения гастроэнтерологии, гепатологии. колопроктологии. Алматы 2004. 14) Шелыгин Ю.А., Благодарный Л.А. Справочник по колопроктологии. М. : Литтерра, 2012. 596 с. 15) Абдуллаев М.Ш., Островский Е.М., Попов И.В., Белиспаев Е.Н., Карсакпаев К.Р. Изменения микробиологического фона при применении комплексного лечения обширных гнойных ран промежности // Материалы IV научно-практической конференции с международным участием «Актуальные вопросы колопроктологии» Кызылорда 2006. 16) Beck DE, Fazio VW, Jagelman DG, Lavery IL, Weakley FL. Catheter drainage of ischiorectal abscesses. South Med J. 1988; 81:444–446. 17) Brook I. Microbiology and management of soft tissue and muscle infections // Int J Surg. – 2008. – Р. 328-338. 18) Buchanan GN, Bartram CI, Williams AB, Halligan S, Cohen CR. Value of hydrogen peroxide enhancement of three-dimensional endoanal ultrasound in fistula-in-ano. Dis Colon Rectum. 2005;48:141–147. 19) Buchanan GN, Halligan S, Bartram CI, Williams AB, Tarroni D, Cohen CR. Clinical examination, endosonography, andMR imaging in preoperative assessment of fistula in ano: comparison with outcome-based reference standard. Radiology. 2004; 233:674–681. 20) Buchmann P, Keighley MR, Allan RN, Thompson H, Alexander-Williams J. Natural history of perianal Crohn’s disease. Ten year follow-up: a plea for conservatism. Am J Surg. 1980;140:642– 644. 21) Chinn BT. Outpatient management of pilonidal disease. Semin Colon Rectal Surg. 2003;14:166 –172. 22) Cirocco WC, Reilly JC. Challenging the predictive accuracy of Goodsall’s rule for anal fistulas. Dis Colon Rectum. 1992;35: 537–542. 23) Corman M.L. Colon and rectal surgery. – Philadtlfia, 1998 Fourth Edition. – р 224-237. 24) Cox SW, Senagore AJ, Luchtefeld MA, Mazier WP. Outcome after incision and drainage with fistulotomy for ischiorectal abscess. Am Surg. 1997;63:686–689. 25) Gingold B.C. Reducing the recurrence risk of fistulo in ano // Surg Gynec Obstetr. – 1983. – Vol. 156. – № 5. – P. 661-662.
Список разработчиков протокола:
1) Абдуллаев Марат Шадыбаевич – доктор медицинских наук, профессор, АО «Национальный научный центр хирургии имени А.Н. Сызганова» директор, главный внештатный колопроктолог МЗСР РК.
1) Каленбаев Марат Алибекович – кандидат медицинских наук, ГКП на ПХВ «Центральная городская клиническая больница» Управления здравоохранения города Алматы, заведующий отделением колопроктологии и ОХИ.
2) Енкебаев Марат Кобеиулы – кандидат медицинских наук, ГКП на ПХВ «Центральная городская клиническая больница» Управления здравоохранения города Алматы, врач отделения колопроктологии и ОХИ.
3) Сатбаева Эльмира Маратовна – кандидат медицинских наук, РГП на ПХВ «Казахский национальный медицинский университет имени С.Д. Асфендиярова» заведующий кафедрой клинической фармакологии.
Конфликт интересов: отсутствует.
Рецензенты: Шакеев Кайрат Танабаевич – доктор медицинских наук, заместитель главного врача Больницы Медицинского Управления Делами Президента РК город Астана.
Условия пересмотра протокола: пересмотр протокола через 3 года после его опубликования и с даты его вступления в действие и/или при наличии новых методов с высоким уровнем доказательности.
источник
Острый парапроктит — острое воспаление околопрямокишечной клетчатки, обусловленное распространением воспалительного процесса из анальных крипт и анальных желез.
В настоящее время в клинической практике используется классификация, подразделяющая острый парапроктит по характеру возбудителя, локализации поражения, по локализации крипты, вовлеченной в процесс воспаления, по характеру гнойного хода. Классификация применяется для определения тяжести поражения и выбора метода лечения. В клинической практике данная классификация чаще всего используется в следующем виде.
1. По характеру возбудителя:
2. По локализации поражения:
г) седалищно-прямокишечный (ишеоанальный);
3. По локализации крипты, вовлеченной в процесс воспаления:
4. По характеру гнойного хода:
Развитие острого парапроктита обусловлено рядом предрасполагающих факторов: ослаблением иммунитета вследствие сопутствующей острой или хронической инфекции, сосудистыми изменениями вследствие сахарного диабета, желудочно-кишечные расстройствами, наличием геморроя, трещин, криптита.
Диагностика острого парапроктита основана на жалобах больного, степени их выраженности, длительности болезни, анализе результатов клинического и объективного обследования пациента. К основным клиническим проявлениям ОП относятся острое начало заболевания, нарастающая боль в прямой кишке, промежности или в тазу, повышение температуры тела.
Пальцевое исследование прямой кишки
Этот диагностический прием является основным при остром парапроктите и несет определяющую информацию при сложных разновидностях заболевания.
— При тазово-прямокишечном парапроктите отмечают болезненность одной из стенок среднеампулярного или верхнеампулярного отдела прямой кишки, тестоватой консистенции инфильтрацию кишечной стенки или плотный инфильтрат за ее пределами. В более поздних стадиях определяют утолщение стенки кишки, оттеснение ее извне, затем выбухание в просвет эластичной, иногда флюктуирующей опухоли, над которой слизистая оболочка кишки может оставаться подвижной.
— При позадипрямокишечной форме определяют выбухание в области задней стенки прямой кишки, а также усиление болей при давлении на копчик.
— При подковообразной форме острого парапроктита выявляют уплощение и уплотнение стенки кишки выше анального канала, сглаженность складок на стороне поражения, повышение температуры в кишке. К концу первой недели заболевания воспалительный инфильтрат оттесняет стенку кишки и выбухает в ее просвет. Если воспалительная инфильтрация ткани захватывает предстательную железу и мочеиспускательный канал, пальпация их вызывает болезненный позыв на мочеиспускание.
— При внутристеночно-инфильтративном парапроктите выше зубчатой линии, непосредственно над ней или высоко в ампулярном отделе прямой кишки, через стенку кишки пальпируют плотный, неподвижный, безболезненный инфильтрат, часто без четких границ.
Фистулография. Не считается обязательным методом обследования, используют для уточнения диагноза.
Бактериологическое исследование. Не считается обязательным методом обследования. Заключается в видовом исследовании микрофлоры гнойного очага для уточнения диагноза и проведения адекватной антибиотикотерапии.
Учитывая особенности клинических проявлений острого парапроктита, в основном проводят дифференциальную диагностику с нагноившейся тератомой параректальной клетчатки, абсцессом дугласова пространства, вскрывшимся в параректальную клетчатку. Парапроктит также может быть осложнением распадающейся опухоли прямой кишки.
Лечение острого парапроктита только хирургическое. Операция должна быть выполнена в ближайшие часы после верификации диагноза. Промедление с операцией не только ухудшает состояние больного, но и отягощает прогноз, так как чревато опасностью распространения гнойного процесса по клетчаточным пространствам таза, разрушения мышечных структур сфинктера и тазового дна, стенки прямой кишки. Хирургическое лечение может быть как радикальным одномоментным, так и многоэтапным. Наиболее целесообразно разделение хирургического лечения острого парапроктита на несколько этапов. На первом из них производится неотложное вскрытие гнойника, на втором — ранние отсроченные радикальные операции, осуществляемые 5-7 дней спустя, после полного стихания воспалительных явлений.
Цель — вскрытие и дренирование гнойника, поиск и ликвидация пораженной крипты и гнойного хода.
Показания к госпитализации — верифицированный диагноз острого парапроктита любой этиологии.
Многоэтапный подход к лечению
Это наиболее целесообразный и оправданный метод лечения острого парапроктита.
Квалифицированные действия на первом этапе хирургического лечения играют определяющую роль в дальнейшем течении воспалительного процесса. Основные хирургические принципы первого этапа.
— Выполнение оперативного вмешательства в возможно ранние сроки.
— Широкое вскрытие подкожного гнойника для обеспечения достаточного оттока гнойного содержимого и адекватное дренирование гнойной полости.
— Обеспечение интактности волокон анального сфинктера при ликвидации абсцесса.
— Исключение применения скальпеля при манипуляциях в глубине раны.
— Выполнение различных действий в просвете гнойной полости только под контролем введенного в прямую кишку пальца другой руки.
— Обязательное вскрытие и адекватное дренирование основного гнойного очага, а не только воспалительного фокуса в подкожной клетчатке.
В послеоперационном периоде как после радикального, так и после первого этапа многоэтапного лечения пациентам проводят:
— ежедневные перевязки послеоперационной раны с использованием перекиси водорода и антисептиков (повидон-йод, повидон-йод + калия йодид, хлоргексидин, гидроксиметилхиноксалиндиоксид);
— местное применение мазей, ускоряющих репарацию тканей и обладающих антимикробным и противовоспалительным эффектом до заживления раны;
— комплексное физиотерапевтическое лечение — ежедневные 10-минутные сеансы УФО-облучения, использование воздействия УВЧ в диапазоне 40-70 Вт и микроволновая терапия в пределах 20-60 Вт.
Объем физических воздействий выбирают на основании целого ряда факторов, отражающих общее состояние пациента, но определяющие из них — распространенность и выраженность воспалительных проявлений. Продолжительность самого лечения зависит от клинической, лабораторной и бактериологической картины полного купирования признаков острого процесса.
По длительности этот период в большинстве случаев составляет от 5 до 10 дней после поступления больного в стационар, а при инфильтративном процессе в кишке — до 2 нед или несколько дольше.
Специфической профилактики ОП не существует. Профилактика острого парапроктита заключается в основном в общеукрепляющих организм мероприятиях, направленных на устранение этиологических факторов возникновения заболевания.
Прогноз в целом благоприятный при своевременно и правильно выполненной радикально операции. При операции простого вскрытия абсцесса без ликвидации связи его с просветом кишки выздоровление маловероятно — сформируется свищ прямой кишки или возникнет рецидив острого парапроктита. Прогностически неблагоприятными факторами хирургического лечения ОП являются длительный период заболевания, выраженная интоксикация и сопутствующие тяжелые полиорганные нарушения
источник
Абсцессом забрюшинного (ретроперитонеального) пространства медики называют заполненные гноем образования, формирующиеся в области брюшной полости, в зоне, расположенной между задней поверхностью пристеночной брюшины и передней поверхностью тел пояснично-крестцовых позвонков. Из-за подобной локализации обнаружить нарывы бывает достаточно сложно, даже при использовании современных средств инструментальной диагностики. Причиной появления абсцесса в забрюшинном пространстве (ЗБП) становится проникновение в него гноеродных микроорганизмов.

Эндогеный путь инфекции при вторичном абсцессе означает ее гематогенный/лимфогенный характер – проникновение изнутри, с током крови/лимфы из близлежащих очагов хронических воспалительных процессов. Этот способ инфицирования характерен для более чем 80% от всех случаев абсцессов ЗБП. Защитная система организма изолирует сформировавшийся гнойник от внутренних органов брюшной полости, создавая вокруг него пиогенную капсулу – оболочку, образованную из грануляционной и фиброзной (соединительной) ткани.
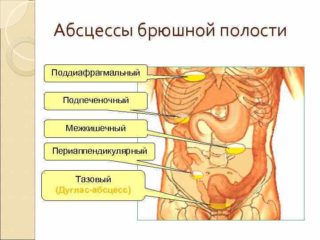
- панкреатическими – вызываемыми патологическими процессами в поджелудочной железе: деструктивный панкреатит, панкреанекроз;
- околокишечными – формирующимися на фоне перфорации двенадцатиперстной кишки, восходящей и нисходящей частей ободочной кишки в результате ранения, прободения язвы, разрыва опухоли; также к образованию околокишечного абсцесса может привести затек гноя в область околоободочной клетчатки (параколон) на фоне перитонита, вызванного перфорацией червеобразного отростка при его забрюшинном размещении.
Задняя зона ЗБП расположена между фронтальной почечной фасцией и поперечной фасцией, покрывающей изнутри заднюю стенку брюшной полости. К абсцессам этой локализации относятся:
- Поддиафрагмальные – образовываются в тканях клетчатки под диафрагмой. Диафрагма имеет форму купола, под которым возникает отрицательное давление, вследствие чего наблюдается эффект присасывания к нему гнойного компонента при прободении аппендикса, разлитом перитоните, ранении брюшной полости.
- Околопочечные – могут располагаться между передними и задними листками почечной фасции как с левой, так и с правой стороны. Причиной формирования этого типа абсцессов ЗБП становятся травмы околопочечной клетчатки, прорыв почечных гнойников, воспаление аппендикса при ретроцекально (позади слепой кишки) расположенном червеобразном отростке.
В отдельную группу входят абсцессы, причиной которых становится воспаление поясничной мышцы на фоне остеомиелита позвоночника. Такие гнойники способны достигать больших размеров и вызывать расплавление мышцы.
В Международной классификации болезней (МКБ) каждое самостоятельное заболевание имеет свой буквенно-цифровой код, под которым оно обозначается при установлении диагноза. Общий код абсцессов ЗБП по МКБ-10 – К67.8.


- Лабораторные анализы крови и мочи, позволяющие подтвердить наличие в организме воспалительного процесса.
- УЗИ брюшной полости и забрюшинного пространства.
- Обзорная рентгенография – дает возможность обнаружить в брюшной полости гноесодержащее образование.
- КТ забрюшинного пространства – определяет положение и размеры абсцесса.
Такие обследования помогают уточнить диагноз и дифференцировать абсцессы ЗБП от патологий, имеющих сходную симптоматику. К ним относятся панкреонекроз, прободная язва двенадцатиперстной кишки, острый пиелонефрит и другие заболевания внутренних органов брюшной полости.
Терапевтическая тактика при абсцессах ЗБП зависит от размера и месторасположения гнойника. Небольшие одиночные нарывы лечатся чрезкожным дренированием с введением антибактериальных препаратов, крупные требуют хирургического вмешательства. Выбор способа достижения гнойной полости для ее последующего вскрытия зависит от места расположения абсцесса: это может быть переднепатеральный/заднепатеральный, заднемедиальный, чрезбрюшинный либо внебрюшинный доступ.
Перед операцией и после нее обязателен курс антибактериальной терапии, состав которой зависит от характеристики гноеродных микроорганизмов.
Прогноз терапевтического процесса зависит от степени развития абсцесса, возраста больного, сопутствующих заболеваний. При своевременной диагностике и грамотном лечении абсцесса ЗБП шансы на благоприятный испод ситуации составляют до 90%. Запущенный патологический процесс вызывает различные осложнения, наиболее серьезным из которых становится прорыв гнойника в плевральную или брюшную полость с последующим развитием перитонита. При отсутствии своевременной медицинской помощи это может привести к заражению крови и летальному исходу. Поэтому при возникновении вышеописанной симптоматики необходимо как можно скорее обращаться к врачу.
Врач терапевт второй категории, трансфузиолог, стаж 29 лет
Диагностика и лечение проблем с опорно-двигательный аппаратом (голень) и животом.
- боль и дискомфорт в животе;
- ушибы и травмы голени;
- кашель, боли в груди;
- ОРЗ, ОРВИ;
- пищевое отравление;
- простуда;
- насморк;
- общее недомогание;
- головная боль;
- ломота в суставах;
- повышенная температура.
- Диплом по специальности «Лечебное дело (Лечебно-профилактическое дело)», Чувашский государственный университет им. И.Н. Ульянова, медицинский факультет (1990 г.)
- Интернатура по специальности «Избранные вопросы терапии», Казанская государственная медицинская академия (1996 г.)
Курсы повышения квалификации
- «Вопросы нефрологии для терапевтов», Государственный институт для усовершенствования врачей имени В.И. Ленина (1995 г.)
- «Терапия», Казанская государственная медицинская академия (2001 г.)
- «Трансфузиология», Российская медицинская академия последипломного образования МЗ РФ (2003 г.)
- «Терапия и пульмонология», Санкт-Петербургская медицинская академия последипломного образования Федерального агентства по здравоохранению и социальному развитию (2006 г.)
- «Трансфузиология», Санкт-Петербургская медицинская академия последипломного образования Федерального агентства по здравоохранению и социальному развитию (2007 г.)
- «Трансфузиология», Институт усовершенствования врачей Министерства здравоохранения и социального развития Чувашии (2012 г.)
- «Терапия», Институт усовершенствования врачей Министерства здравоохранения и социального развития Чувашии (2013 г.)
- «Терапия», Российский университет дружбы народов (2017 г.)
Место работы: клиника МедЦентрСервис на Курской
источник
Абсцессом забрюшинного (ретроперитонеального) пространства медики называют заполненные гноем образования, формирующиеся в области брюшной полости, в зоне, расположенной между задней поверхностью пристеночной брюшины и передней поверхностью тел пояснично-крестцовых позвонков. Из-за подобной локализации обнаружить нарывы бывает достаточно сложно, даже при использовании современных средств инструментальной диагностики. Причиной появления абсцесса в забрюшинном пространстве (ЗБП) становится проникновение в него гноеродных микроорганизмов.

Эндогеный путь инфекции при вторичном абсцессе означает ее гематогенный/лимфогенный характер – проникновение изнутри, с током крови/лимфы из близлежащих очагов хронических воспалительных процессов. Этот способ инфицирования характерен для более чем 80% от всех случаев абсцессов ЗБП. Защитная система организма изолирует сформировавшийся гнойник от внутренних органов брюшной полости, создавая вокруг него пиогенную капсулу – оболочку, образованную из грануляционной и фиброзной (соединительной) ткани.

- панкреатическими – вызываемыми патологическими процессами в поджелудочной железе: деструктивный панкреатит, панкреанекроз;
- околокишечными – формирующимися на фоне перфорации двенадцатиперстной кишки, восходящей и нисходящей частей ободочной кишки в результате ранения, прободения язвы, разрыва опухоли; также к образованию околокишечного абсцесса может привести затек гноя в область околоободочной клетчатки (параколон) на фоне перитонита, вызванного перфорацией червеобразного отростка при его забрюшинном размещении.
Задняя зона ЗБП расположена между фронтальной почечной фасцией и поперечной фасцией, покрывающей изнутри заднюю стенку брюшной полости. К абсцессам этой локализации относятся:
- Поддиафрагмальные – образовываются в тканях клетчатки под диафрагмой. Диафрагма имеет форму купола, под которым возникает отрицательное давление, вследствие чего наблюдается эффект присасывания к нему гнойного компонента при прободении аппендикса, разлитом перитоните, ранении брюшной полости.
- Околопочечные – могут располагаться между передними и задними листками почечной фасции как с левой, так и с правой стороны. Причиной формирования этого типа абсцессов ЗБП становятся травмы околопочечной клетчатки, прорыв почечных гнойников, воспаление аппендикса при ретроцекально (позади слепой кишки) расположенном червеобразном отростке.
В отдельную группу входят абсцессы, причиной которых становится воспаление поясничной мышцы на фоне остеомиелита позвоночника. Такие гнойники способны достигать больших размеров и вызывать расплавление мышцы.
В Международной классификации болезней (МКБ) каждое самостоятельное заболевание имеет свой буквенно-цифровой код, под которым оно обозначается при установлении диагноза. Общий код абсцессов ЗБП по МКБ-10 – К67.8.


- Лабораторные анализы крови и мочи, позволяющие подтвердить наличие в организме воспалительного процесса.
- УЗИ брюшной полости и забрюшинного пространства.
- Обзорная рентгенография – дает возможность обнаружить в брюшной полости гноесодержащее образование.
- КТ забрюшинного пространства – определяет положение и размеры абсцесса.
Такие обследования помогают уточнить диагноз и дифференцировать абсцессы ЗБП от патологий, имеющих сходную симптоматику. К ним относятся панкреонекроз, прободная язва двенадцатиперстной кишки, острый пиелонефрит и другие заболевания внутренних органов брюшной полости.
Терапевтическая тактика при абсцессах ЗБП зависит от размера и месторасположения гнойника. Небольшие одиночные нарывы лечатся чрезкожным дренированием с введением антибактериальных препаратов, крупные требуют хирургического вмешательства. Выбор способа достижения гнойной полости для ее последующего вскрытия зависит от места расположения абсцесса: это может быть переднепатеральный/заднепатеральный, заднемедиальный, чрезбрюшинный либо внебрюшинный доступ.
Перед операцией и после нее обязателен курс антибактериальной терапии, состав которой зависит от характеристики гноеродных микроорганизмов.
Прогноз терапевтического процесса зависит от степени развития абсцесса, возраста больного, сопутствующих заболеваний. При своевременной диагностике и грамотном лечении абсцесса ЗБП шансы на благоприятный испод ситуации составляют до 90%. Запущенный патологический процесс вызывает различные осложнения, наиболее серьезным из которых становится прорыв гнойника в плевральную или брюшную полость с последующим развитием перитонита. При отсутствии своевременной медицинской помощи это может привести к заражению крови и летальному исходу. Поэтому при возникновении вышеописанной симптоматики необходимо как можно скорее обращаться к врачу.
Врач терапевт второй категории, трансфузиолог, стаж 29 лет
Диагностика и лечение проблем с опорно-двигательный аппаратом (голень) и животом.
- боль и дискомфорт в животе;
- ушибы и травмы голени;
- кашель, боли в груди;
- ОРЗ, ОРВИ;
- пищевое отравление;
- простуда;
- насморк;
- общее недомогание;
- головная боль;
- ломота в суставах;
- повышенная температура.
- Диплом по специальности «Лечебное дело (Лечебно-профилактическое дело)», Чувашский государственный университет им. И.Н. Ульянова, медицинский факультет (1990 г.)
- Интернатура по специальности «Избранные вопросы терапии», Казанская государственная медицинская академия (1996 г.)
Курсы повышения квалификации
- «Вопросы нефрологии для терапевтов», Государственный институт для усовершенствования врачей имени В.И. Ленина (1995 г.)
- «Терапия», Казанская государственная медицинская академия (2001 г.)
- «Трансфузиология», Российская медицинская академия последипломного образования МЗ РФ (2003 г.)
- «Терапия и пульмонология», Санкт-Петербургская медицинская академия последипломного образования Федерального агентства по здравоохранению и социальному развитию (2006 г.)
- «Трансфузиология», Санкт-Петербургская медицинская академия последипломного образования Федерального агентства по здравоохранению и социальному развитию (2007 г.)
- «Трансфузиология», Институт усовершенствования врачей Министерства здравоохранения и социального развития Чувашии (2012 г.)
- «Терапия», Институт усовершенствования врачей Министерства здравоохранения и социального развития Чувашии (2013 г.)
- «Терапия», Российский университет дружбы народов (2017 г.)
Место работы: клиника МедЦентрСервис на Курской
источник



