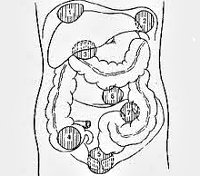
Тонкая серозная оболочка — брюшина, — которая в том или ином виде располагается на большей части органов, имеет специфические защитные свойства. Так, например, при возникновении воспаления она может отграничивать пораженную область, формируя абсцесс брюшной полости. На медицинском сленге это называется «припаивание», то есть образование спаек между соседними органами таким образом, чтобы получилось замкнутое пространство.
Абсцесс брюшной полости – это гнойное воспаление органа или его части, с дальнейшим расплавлением тканей, образование полости и капсулы вокруг нее. Он может сформироваться абсолютно в любом «этаже» брюшной полости и сопровождаться явлениями интоксикации, лихорадки и сепсиса.
Кром этого, у пациента будут превалировать болевые ощущения, наблюдаться дефанс мышц живота, возможна тошнота и рвота. Иногда, в сложных случаях, спайки вызывают кишечную непроходимость.
Абсцесс брюшной полости, что не удивительно, образуется после хирургических вмешательств и трактуется как осложнение этого вида лечения. Ввиду роста количества проводимых ежегодно операций, число подобных осложнений тоже прогрессивно увеличивается. Большую роль в этом играет снижение иммунитета и повсеместное применение антибиотиков, формирующее у микроорганизмов устойчивость и затрудняющее послеоперационную профилактику осложнений.
Согласно заключениям статистов, у одного процента хирургических пациентов развивается послеоперационный абсцесс. Эта цифра выше, если вмешательство было экстренным и времени на предоперационную подготовку не было.
Основной фактор риска, из-за которого может возникнуть абсцесс брюшной полости, — это, конечно, полостное оперативное вмешательство. Чаще всего он возникает после лечения заболеваний поджелудочной железы, желчного пузыря, сшивания петель кишечника.
Появление воспаления связано с попаданием содержимого кишечника на брюшину, а также обсеменения ее в условиях операционной. Оно может быть вызвано и тупой травмой живота. В месте сдавления образуется асептическое воспаление, к которому позже присоединяется вторичная флора.
Более чем в половине случаев абсцесс располагается либо за париетальным (пристеночным) листком брюшины, либо между ее париетальным и висцеральным листками.
Абсцесс брюшной полости (МКБ 10 — К65) может появиться в результате травм живота, например, длительных сдавлений или ударов, инфекционных заболеваний кишечной трубки (иерситеоз, сальмонелез, брюшной тиф), развития воспалительных процессов в органах или на слизистых, а так же после перфорации язвы желудка или кишечника.
Выделяют три основные причины:
- Наличие вторичного перитонита из-за разрыва аппендикса, несостоятельности кишечных анастомозов после полостных операций, некроза головки поджелудочной железы, травмы живота.
- Гнойное воспаление тазовых органов, например, сальпингит, параметрит, пиосальпинкс, тубоовариальный абсцесс и другие.
- Острое воспаление поджелудочной железы и желчного пузыря, неспецифический язвенный колит.
Помимо вышеперечисленного, иногда причиной абсцесса может быть воспаление околопочечной клетчатки, остеомиелит поясничного отдела позвоночника, туберкулезный спондилит. Чаще всего в очаге воспаления высеивают стафилококков, стрептококков, клостридий и ишерихий, то есть ту флору, которая и в норме может встречаться в кишечнике.
Абсцесс после операции брюшной полости появляется вследствие чрезмерной реакции иммунной системы на вмешательство во внутреннюю среду или на размножение микроорганизмов. Возбудитель может проникнуть в брюшную полость и с током крови или лимфы, а так же просочиться через стенку кишечника. Кроме того, всегда есть риск занести инфекцию с руками хирурга, инструментарием или материалами во время операции. Еще одним фактором выступают органы, сообщающиеся с внешней средой, такие как маточные трубы или кишечник.
Нельзя исключать появление воспалительных инфильтратов после проникающего ранения брюшной полости, перфорации язв и расхождении швов после хирургического лечения.
Брюшина реагирует на появление раздражающего фактора (воспаления) стереотипно, а именно, она вырабатывает на своей поверхности фибрин, который склеивает участки слизистой между собой и отграничивает таким образом очаг от здоровых тканей. Если в результате действия гноя эта защита разрушается, то воспалительный детрит затекает в карманы и отлогие места живота. При развитии такого сценария говорят уже о сепсисе.
Что происходит с человеком, когда у него формируется абсцесс брюшной полости? Симптомы схожи с любым воспалительным заболеванием:
- Высокая, внезапно начавшаяся лихорадка сопровождающаяся ознобом и обильным потом.
- Тянущие боли в животе, которые усиливаются при дотрагивании или надавливании.
- Учащенное мочеиспускание, так как брюшина натягивается и это раздражает барорецепторы стенки мочевого пузыря.
- Нарушения стула в виде запора.
- Тошнота и рвота на высоте лихорадки.
Кроме того, у пациента может быть учащенное сердцебиение. Оно возникает по двум причинам: высокая температура и интоксикация. А так же патогномоничным симптомом является напряжение мышц пресса. Это защитный рефлекс, который не позволяет еще больше травмировать воспаленную область.
Если абсцесс расположен непосредственно под диафрагмой, то помимо общих симптомов будут такие, которые укажут на эту особенность. Первым отличием будет то, что боль локализуется в подреберной области, усиливается во время вдоха и иррадиирует в лопаточную область. Второе отличие – это изменение походки. Человек начинает невольно беречь больную сторону и наклоняется к ней, чтобы уменьшить напряжение мышц.
Абсцесс брюшной полости (МКБ 10 – К65) может остаться не диагностированным, если развивается на фоне других тяжелых состояний, либо пациент не обращается за помощью. Но следует помнить, что в результате такого халатного поведения могут развиться угрожающие жизни состояния, такие как сепсис и разлитой перитонит.
Поддиафрагмальные абсцессы способны расплавлять диафрагму и прорываться в плевральную полость, образуя там спайки. Такой сценарий может даже привести к повреждению легкого. Поэтому, если после операции или травмы у вас поднялась температура или возникли болевые ощущения, не ждите, что все само пройдет. В таком вопросе лишняя проверка не помешает.
Послеоперационный абсцесс брюшной полости в условиях стационара выявить достаточно легко. Самыми информативными методами являются рентген, УЗИ, КТ и МРТ органов груди и живота. Помимо этого, можно женщинам сделать пункцию свода влагалища, чтобы проверить, есть ли гнойные затеки в отлогих местах.
Кроме того, не стоит забывать и о лабораторной диагностике. В общем анализе крови будет наблюдаться резкое повышение скорости оседания эритроцитов (СОЭ), лейкоцитарная формула будет иметь резкий сдвиг влево, возможно даже до юных форм, а абсолютное число лейкоцитов повысится за счет нейтрофилов.
Эталоном в диагностике абсцессов остается ультразвуковое исследование брюшной полости. Существуют четкие признаки, которые указывают на наличие воспалительного инфильтрата:
- образование имеет четкие контуры и плотную капсулу;
- внутри его находится жидкость;
- содержимое неоднородное по структуре и разделяется на слои;
- над жидкостью есть газ.
Основным методом лечения абсцессов, конечно же, остается оперативное вмешательство. Необходимо дренировать гнойник, промыть полость антисептиком и раствором антибиотиков. Консервативное лечение не дает никакой гарантии того, что воспаление утихнет, а жидкость внутри абсцесса самостоятельно эвакуируется.
Конечно, после того как очаг будет удален, пациенту обязательно назначают противомикробную терапию антибиотиками широкого спектра. Как правило, врач выписывает одновременно два препарата, имеющих различный механизм действия и эффективно уничтожающих разных представителей микробной флоры.
Обязательно стоит предупредить больного о возможных последствиях данного лечения, таких как рвота, отсутствие аппетита, воспаление сосочкового слоя языка, головные боли и учащенное мочеиспускание. Да и самому врачу стоит о них помнить и не добавлять их к клинической картине заболевания.
Абсцесс брюшной полости (код по МКБ 10 – К65) — достаточно серьезное осложнение, поэтому врачам и пациентам стоит озаботиться профилактикой этого состояния. Необходимо адекватно и в полном объеме лечить воспалительные заболевания любых органов брюшной полости, обязательно проводить пред- и постоперационную подготовку больных, а так же хорошо стерилизовать инструментарий и руки хирурга.
При подозрении на аппендицит или в случае внезапного подъема температуры не стоит ждать знака свыше, а необходимо немедленно обратиться к врачу за консультацией. Это может спасти вам жизнь и здоровье.
Смертность от абсцесса брюшной полости достигает сорока процентов. Все зависит от того, насколько распространен процесс, где он располагается и какое заболевание его вызвало. Но при своевременно обращении в больницу вероятность неблагоприятного исхода снижается.
источник
Представляет собой ограниченный гнойно-воспалительный очаг в брюшной полости, который заключен в пиогенную капсулу.
Возникновение абсцессов брюшной полости в большинстве случаев связывают с вторичным перитонитом, который возник при попадании в свободную брюшную полость кишечного содержимого при прободении органов пищеварения, а также крови, выпота и гноя при проведении дренирования гематомы, несостоятельности анастомозов, послеоперационном панкреонекрозе и травмах.
Абсцесс может располагаться внутри рюшной полости либо забрюшинно, а также внутриорганно.
Чаще всего абсцесс брюшной полости возникает спустя несколько недель после возникновения перитонита. В большинстве случаев абсцесс может локализироваться в области большого сальника, брыжейки, малого таза, поясничной области, поддиафрагмальном пространстве, а также на поверхности либо в толще тканях паренхиматозных органов.
Абсцесс может возникать в следствии гнойно воспалительного поражения женских половых органов, панкреатита, болезни Крона, язвенного поражения желудка или острого холецистита.
На начальной стадии заболевания у пациента наблюдается развитие общей симптоматики. На наличие гнойного очага в брюшной полости может указывать, развитие симптомов интоксикации, тошноты, рвоты, паралитической кишечной непроходимости, выраженной болезненности в области локализации очага и напряжения брюшной стенки.
Напряжение мышц живота особенно выражено при локализации воспалительно-гнойного процесса в мезогастрии. При расположении паталогического процесса в поддиафрагмальнойзоне заболевание протекает со стертой местной симптоматикой. Одним из основных симптомов при локализации гнойного процесса в этой области считается боль, которая может иррадиировать в плечо и лопатку, помимо этого у пациента может наблюдаться возникновение кашля и одышки.
При локализации абсцесса в области таза, заболевание может проявлять себя болями в животе, учащением мочеиспускания, диареей, а также тенезмами, обусловленными рефлекторным раздражением кишечника и мочевого пузыря. При забрюшинных абсцессах наблюдается возникновение болей в области нижней части спины, которые усиливаются при сгибании нижних конечностей.
При постановке диагноза обращает на себя внимание то, что больные с таким заболеванием принимают вынужденное положение: полусидя, лежа на боку либо спине. При пальпации живота обнаруживается болезненность в отделах, соответствующих локализации гнойного образования.
В общем анализе крови при абсцессе брюшной полости обнаруживаются лейкоцитоз, нейтрофилез, ускорение СОЭ.
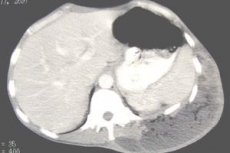
Решающая роль в диагностике абсцесса брюшной полости играет рентгенологическое исследование, посредством которого удается определить размеры и локализацию абсцесса. Также может потребоваться проведение ультразвукового исследования живота либо компьютерной томографии.
Хирургическое лечение абсцесса брюшной полости проводится совместно с антибактериальной терапией. Принципы оперативного лечения всех видов абсцессов брюшной полости заключаются во вскрытии и дренировании абсцесса, а также проведения адекватной санации гнойной полости.
Профилактика абсцессов брюшной полости требует своевременного устранения острой хирургической патологии, а также своевременного лечения гастроэнтерологических заболеваний, воспалительных поражений женской половой сферы и корректного ведения послеоперационного периода после хирургического вмешательства на органах брюшной полости.
источник
Весь контент iLive проверяется медицинскими экспертами, чтобы обеспечить максимально возможную точность и соответствие фактам.
У нас есть строгие правила по выбору источников информации и мы ссылаемся только на авторитетные сайты, академические исследовательские институты и, по возможности, доказанные медицинские исследования. Обратите внимание, что цифры в скобках ([1], [2] и т. д.) являются интерактивными ссылками на такие исследования.
Если вы считаете, что какой-либо из наших материалов является неточным, устаревшим или иным образом сомнительным, выберите его и нажмите Ctrl + Enter.
Абсцессом брюшной полости является воспаление органов брюшной полости гнойного характера с дальнейшим их расплавлением и образованием в них гнойной полости различного размера с наличием пиогенной капсулы. Он может сформироваться в любой части брюшной полости с формированием целого ряда клинических синдромов: септического, интоксикационного, лихорадочного.

Количество проводимых хирургических вмешательств на органах брюшной полости постоянно растет. Это, применение огромного числа самых разнообразных антибиотиков, а также сильное ослабление иммунной системы организма вследствие быстрой урбанизации приводит к частому развитию послеоперационных абсцессов брюшной полости. По статистике, послеоперационный осложнения в виде образования абсцессов развиваются у 0,8% пациентов после плановых полостных оперативных вмешательств и у 1,5% — после экстренных операций.

Как правило, абсцессы брюшной полости развиваются после получения различных травм, перенесения инфекционных заболеваний ЖКТ, воспалительных процессов в органах, которые находятся в брюшной полости, а также вследствие перфорации дефекта при язве желудка или двенадцатиперстной кишки.
- Следствие вторичного перитонита, (перфоративный аппендицит; несостоятельность анастомозов после полостных операций, панкреонекроз после операции, травматические повреждения) и т. д.
- Воспаления внутренних женских половых органов гнойного характера (сальпингиты, воспаление придатков яичников, гнойные параметриты, пиосальпинксы, тубоовариальные абсцессы).
- Острый панкреатит и холецистит, неспецифический язвенный колит.
Остеомиелит позвоночника, спондилит туберкулезной этиологии, воспаление околопочечной клетчатки.
Основными возбудителями абсцессов являются аэробная (Escherichia coli, протеи, Staphylococcus и Streptococcus и др.) и анаэробная (Clostridium, Bacteroides fragilis, Fusobacteriales) бактериальная флора.

Очень часто абсцессы органов брюшной полости развиваются вследствие хирургических вмешательств на органах брюшной полости (чаще всего, после операций на желчных путях поджелудочной железы, кишечнике). Бывают случаи, когда брюшина инфицируется уже после проведения вмешательства, особенно, при несостоятельности анастомоза.
В 70% случаев абсцесс развивается в внутрибрюшинно или в забрюшинной области, в 30% он локализуется внутри какого-либо органа.

Абсцесс брюшной полости развивается вследствие гиперреактивности иммунной системы при активном росте и размножении стрептококковой и стафилококковой флоры, а также кишечной палочки (аппендикулярный абсцесс). Возбудители проникают в брюшную полость лимфогенным или гематогенным путем, а также контактно через фаллопиевые трубы, когда происходит деструктивное воспаление органов или органа, ранение, перфорация, несостоятельность швов, которые были наложены в процессе хирургического вмешательства.
Основным отличием абсцесса брюшной полости является тот факт, что очаг воспаления четко ограничивается от здоровых тканей, которые его окружают. Если пиогенная оболочка разрушается, развивается сепсис и гнойные затеки. Гнойники могут быть как одиночными, так и многочисленными.

Первые признаки абсцесса брюшной полости варьируются, но в большинстве случаев у пациентов наблюдаются:
- Резкая лихорадка, озноб, которое сопровождается слабо выраженными тянущими ощущениями в области живота, которые усиливаются при пальпации.
- Частые позывы к мочеиспусканию (так как брюшная полость находится недалеко от мочевого пузыря.
- Запоры.
- Тошнота, которая может сопровождаться рвотой.
Также другими объективными симптомами абсцесса брюшной полости являются:
- Тахикардия, повышенное артериальное давление.
- Напряжение мышц передней стенки живота.
Если абсцесс поддиафрагмальный, то среди основных симптомов также присутствуют:
- Болевые ощущения в районе подреберья, которые могут усиливаться во время вдоха и иррадиировать в лопатку.
- Изменением в ходьбе пациента, он начинает наклонять туловище в сторону дискомфорта.
- Высокая температура тела.

Если не диагностировать абсцесс брюшной полости вовремя и не начать правильное лечение, могут возникнуть достаточно серьезные последствия:
Именно поэтому, если вы почувствовали какой-либо дискомфорт или боль в области живота, необходимо сразу же обратиться за помощью к гастроэнтерологу или терапевту.

Основными методами диагностики являются:
- Рентген органов грудной и брюшной полости.
- Ультразвуковое исследование.
- КТ и МРТ как вспомогательные методы диагностики.
- Взятие пункции из заднего свода влагалища или передней стенки прямой кишки (если существует подозрение на развитие абсцесса дугласовой зоны).

Если диагностировать абсцесс не удается из-за отсутствия каких-либо симптомов, на могут быть назначены анализы, в том числе и общий анализ крови. При этом заболевании у пациента практически всегда наблюдается лейкоцитоз, иногда нейтрофиллез (резкий сдвиг лейкоцитарной формулы влево), а также увеличение СОЭ.

С помощью рентгена органов грудной полости можно заметить, что на пораженной стороне купол диафрагмы высоко стоит. В плевральной зоне можно увидеть реактивный выпот. При поддиафрагмальном абсцессе на рентгенологических снимках можно заметить газовый пузырь и уровень жидкости под ним.
«Золотым» стандартом диагностики абсцессов брюшной полости различной локализации является ультразвуковое исследование. УЗИ-признаками являются: четко очерченное жидкостное образование в капсуле, содержимое которого неоднородное и имеет вид нитевидной структуры или эхогенной взвеси. Имеет место так называемый эффект реверберации из-за газов, когда многократные отражения звука постепенно уменьшают его интенсивность.
Лечение заключается в проведении хирургической операции, целью которой является устранение гнойника и дренирование с помощью катетера.
Медикаментозное лечение не дает возможности вылечить абсцесс брюшной полости, но с помощью различных антибиотиков можно ограничить распространение инфекции. Именно поэтому врачи назначают их пациентам до и после хирургического вмешательства. Преимущественно используют препараты, которые способны подавить развитие кишечной микрофлоры. В некоторых случаях также рекомендованы антибиотики, которые проявляют активность по отношению к анаэробным бактериям, в том числе и к Pseudormonas.
Метронидазол. Эффективное противомикробное и противопротозойное средство. В лекарстве находится активное вещество метронидазол. Он способен восстанавливать 5-нитрогруппу внутриклеточными протеинами у простейших и анаэробных бактерий. После восстановления данная нитрогруппа взаимодействует с ДНК бактерий, вследствие чего происходит угнетение синтеза нуклеиновых кислот возбудителей и они погибают.
Метронидазол эффективен в борьбе с амебами, трихомонадами, бактероидами, пептококками, фузобактериями, эубактериями, пептострептококками и клостридиями.
Метронидазол обладает высокой абсорбцией и эффективно проникает в пораженные ткани и органы. Дозировка является индивидуальной и устанавливается лечащим врачом в зависимости от состояния пациента. Больным с непереносимостью метронидазола, эпилепсией в анамнезе, заболеваниями центральной и периферической нервной системы, лейкопенией, неправильной работой печени использовать препарат запрещено. Также нельзя назначать во время беременности.
В некоторых случаях применение средства может вызывать: рвоту, анорексию, диарею, глоссит, панкреатит, мигрени, вертиго, депрессию, аллергию, дизурию, полиурию, кандидоз, частое мочеиспускание, лейкопению.
Профилактические меры основываются на адекватном и своевременном лечении различных заболеваний органов, которые находятся в брюшной полости. Также очень важно вовремя поставить правильный диагноз при остром аппендиците и сделать операцию по его удалению.

Смертность при абсцессе брюшной полости составляет от 10 до 40%. Прогноз в большой мере зависит от того, насколько серьезная фоновая патология, какое состояние больного, где локализован гнойник.

источник
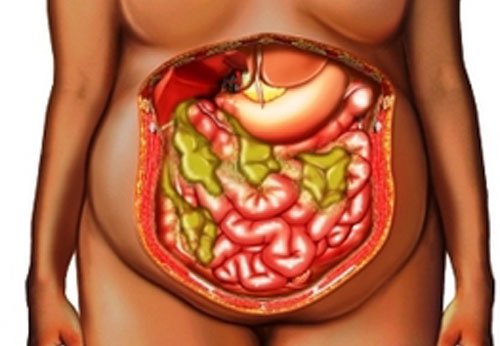
Абсцесс брюшной полости – это неспецифический воспалительный процесс, при котором между внутренними органами формируется полость, заполненная гнойным содержимым. Стенками образования могут выступать анатомические углубления, «карманы», листки сальника или связок. Заболевание обычно сопровождается интоксикацией организма и выраженным болевым синдромом.
Клиническая картина болезни зависит от локализации, вида и давности абсцесса. Характер и интенсивность жалоб также напрямую связаны с общим состоянием организма человека, болевым порогом. Встречаются случаи, когда пациента беспокоят лишь незначительные боли в животе и субфебрильная лихорадка.
-
волнообразная лихорадка от 37,5 °C до 39-40 °C с ознобом и потливостью;
- учащенное сердцебиение (тахикардия) на фоне гипертермии;
- общая интоксикация (головная боль, тошнота, ухудшение аппетита, слабость);
- бледность или мраморность кожных покровов;
- боли в животе различной интенсивности и локализации, которые могут распространяться на грудную клетку, поясничную область;
- локальное напряжение мышц передней брюшной стенки.
Возможно присоединение признаков пареза кишечника: запоры, сильное вздутие живота, рвота. В клиническом анализе крови обнаруживаются изменения, характерные для острого воспалительного процесса: повышенные значения СОЭ, лейкоцитоз с нейтрофилезом.
Особенность клинической картины абсцесса также зависит от его локализации:
- Поддиафрагмальный абсцесс. Чаще всего образуется после оперативных вмешательств на брюшной полости, в результате травм. Типичная локализация – справа, в области печени. При таком расположении боли возникают в правом подреберье и могут иррадиировать в грудную клетку, правое надплечье, усиливаться во время ходьбы, при кашле.
-
Печеночные абсцессы. Зачастую имеют множественный характер, развиваются на фоне ранений, инфекций желчевыводящих путей. Болезненные ощущения локализуются в области правого подреберья, реже – в эпигастральной области, характерна постоянная тошнота. Быстрая ходьба, резкие наклоны вперед могут усиливать болевой синдром.
- Аппендикулярный абсцесс. Появляется на фоне воспалительного инфильтрата вокруг измененного аппендикса. На первых стадиях характерно уменьшение болей в подвздошной области, снижение температуры тела. Спустя 6-7 суток симптомы возвращаются с новой силой, и пальпируется болезненное неплотное образование.
- Абсцесс Дугласова кармана. Характеризуется скоплением гноя в позадиматочном пространстве в результате воспалительных заболеваний матки, яичников, маточных труб или аппендикулярного отростка. Кроме сильных болей внизу живота женщину могут беспокоить частые позывы на мочеиспускание, акт дефекации, чувство распирания в этой области, диарея.
-
Межкишечные абсцессы. Появляются за счет скопления гноя между петлями тонкой, толстой кишки; чаще всего множественные. Пациента беспокоят постоянные ноющие или острые боли в животе без точной локализации, тошнота, рвота. Парез кишечника сопровождается метеоризмом, запорами, асимметрией живота.
Полости с гноем в области поджелудочной железы, селезенки встречаются реже и имеют сходные признаки с острым воспалением этих органов (деструктивный панкреатит, спленит).
К формированию абсцессов в брюшной полости может привести:
- хирургическое вмешательство с несоблюдением правил антисептики, «забытый» инструментарий, салфетки;
- ножевые, тупые травмы живота, огнестрельные ранения;
- острый холецистит, деструктивный панкреатит, перфоративная язва 12-перстной кишки или желудка;
- острый флегмонозный аппендицит, воспаление придатков матки;
- разлитой перитонит.
В формировании гнойных полостей большую роль играет микробная инфекция, некрозы тканей, несколько меньшую – паразитарные инвазии.
При появлении характерных для гнойного воспаления жалоб следует обратиться к терапевту, который после осмотра и опроса должен перенаправить пациента к соответствующему специалисту. Это может быть врач- хирург или врач-гинеколог. В случае острого развития симптомов или резкого ухудшения состояния, рекомендуется вызвать бригаду скорой медицинской помощи, которая доставит больного в специализированное отделение.
Для подтверждения диагноза, а также для поиска его причины могут быть назначены такие исследования:
-
Ультразвуковая диагностика органов брюшной полости. Методика отлично подходит для поиска осумкованного гноя в области печени, селезенки, под диафрагмой, в Дугласовом пространстве. УЗИ также может помочь определить причину болезни (острый аппендицит или панкреатит, гнойный сальпингоофорит и т.д.).
- Компьютерная томография. Исследование назначается в случае малоинформативности УЗИ, для обследования труднодоступных зон. КТ позволяет выявить не только локализацию образования, но и количество абсцессов, их размеры.
- Обзорная рентгенография брюшной полости. Методика позволяет отличить поддиафрагмальный абсцесс от печеночного или межкишечного. Полости с гноем выявляются в виде округлых образований с уровнем жидкости.
-
Клинический, биохимический анализы крови, исследование крови на стерильность. В пользу воспалительного процесса говорит высокий лейкоцитоз с нейтрофильным сдвигом формулы, высокие значения СОЭ, повышение печеночных ферментов, появление С-реактивного белка, прокальцитонина.
- Диагностическая лапароскопия. Исследование брюшной полости выполняется через прокол в стенке живота с помощью специальной аппаратуры – эндоскопа. При необходимости такая диагностика может закончиться полноценной операцией.
Основной метод лечения сформировавшихся в брюшной полости абсцессов – хирургический. В обязательном порядке назначается один или несколько антибактериальных препаратов с широким спектром воздействия. При необходимости используют антипаразитарные средства, ингибиторы протеолитических ферментов, человеческие иммуноглобулины.
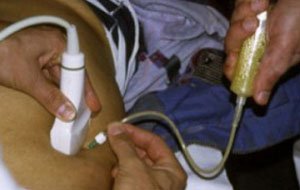
При поддиафрагмальных, подпеченочных и при межкишечных абсцессах дренирование осуществляется через переднюю брюшную стенку под контролем УЗИ. Если гной скопился в малом тазу, то доступ происходит через прямую кишку или позадиматочное пространство.
При неэффективности предыдущего метода, в случае труднодоступного расположения абсцесса выполняется общий доступ путем срединного разреза. В обязательном порядке в брюшной полости оставляют дренажи для дальнейшего оттока гноя, регулярного промывания растворами антисептика.
Ингибиторы протеолиза («Гордокс», «Контрикал») помогают остановить процессы распада ткани, а также улучшают проникновение антибактериальных препаратов в место воспаления. При недостаточном ответе пациента на системную противомикробную терапию к лечению добавляют иммуноглобулины, которые содержат антитела против большого количества микроорганизмов.
При отсутствии должного лечения возрастает риск развития таких осложнений:
- Разлитой перитонит вследствие разрыва капсулы абсцесса. Проявляется острой болью, ухудшением состояния, появлением сильного напряжения мышц брюшного пресса, тахикардией, лихорадкой.
- Сепсис – системная ответная реакция организма на гнойное воспаление. Характеризуется выраженной интоксикацией, образованием некрозов во внутренних органах и полиорганной недостаточностью.
В случае проведения оперативного вмешательства, аспирации гноя и назначения адекватной антибактериальной терапии, прогноз заболевания является благоприятным — возможно полное излечение.
источник
Абсцесс брюшной полости – это ограниченный гнойник в брюшной полости, заключенный в пиогенную капсулу. Особенности клиники зависят от локализации и величины гнойного очага; общими проявлениями абсцесса брюшной полости служат боль и локальное напряжение мышц живота, лихорадка, кишечная непроходимость, тошнота и др. Диагностика абсцесса включает обзорную рентгенографию органов брюшной полости, УЗИ и КТ брюшной полости. Лечение заключается во вскрытии, дренировании и санации гнойника; массивной антибактериальной терапии.
В широком смысле к абсцессам брюшной полости в абдоминальной хирургии относят внутрибрюшинные (интраперитонеальные), забрюшинные (ретроперитонеальные) и интраорганные (внутриорганные) абсцессы. Внутрибрюшинные и забрюшинные гнойники, как правило, располагаются в области анатомических каналов, карманов, сумок брюшной полости и клеточных пространствах ретроперитонеальной клетчатки. Внутриорганные абсцессы брюшной полости чаще образуются в паренхиме печени, поджелудочной железы или стенках органов.
Пластические свойства брюшины, а также наличие сращений между ее париетальным листком, сальником и органами, способствуют отграничению воспаления и формированию своеобразной пиогенной капсулы, препятствующей распространению гнойного процесса. Поэтому абсцесс брюшной полости еще называют «отграниченным перитонитом».
В 75% случаев абсцессы располагаются внутри- или забрюшинно; в 25% — внутриорганно. Пиогенная флора абсцессов чаще полимикробная, сочетающая аэробные (кишечную палочку, протей, стафилококки, стрептококки и др.) и анаэробные (клостридии, бактероиды, фузобактерии) микробные ассоциации. Причины абсцесса:
- Перитонит. В большинстве случаев формирование абсцессов брюшной полости связано с вторичным перитонитом, развивающимся вследствие попадания в свободную брюшную полость кишечного содержимого при перфоративном аппендиците; крови, выпота и гноя при дренировании гематом, несостоятельности анастомозов, послеоперационном панкреонекрозе, травмах и т. д. Типичными местами локализации служат большой сальник, брыжейка, малый таз, поясничная область, поддиафрагмальное пространство, поверхность или толща тканей паренхиматозных органов.
- Инфекционные процессы в малом тазу. Причиной абсцесса могут выступать гнойные воспаления женских гениталий – острый сальпингит, аднексит, параметрит, пиовар, пиосальпинкс, тубоовариальный абсцесс.
- Заболевания органов ЖКТ. Встречаются абсцессы брюшной полости, обусловленные панкреатитом: в этом случае их развитие связно с действием ферментов поджелудочной железы на окружающую клетчатку, вызывающим выраженную воспалительную реакцию. В некоторых случаях абсцесс брюшной полости развивается как осложнение острого холецистита или прободения язвы желудка и 12-перстной кишки, болезни Крона.
- Инфекции забрюшинного пространства. Псоас-абсцесс может являться следствием остеомиелита позвоночника, туберкулезного спондилита, паранефрита.
По ведущему этиофактору различают микробные (бактериальные), паразитарные и некротические (абактериальные) абсцессы брюшной полости.
В соответствии с патогенетическим механизмом выделяют посттравматические, послеоперационные, перфоративные и метастатические гнойники.
По расположению относительно брюшины абсцессы делятся на забрюшинные, внутрибрюшинные и сочетанные; по количеству гнойников — одиночные или множественные.
По локализации встречаются:
- поддиафрагмальные,
- межкишечные,
- аппендикулярные,
- тазовые (абсцессы дугласова пространства),
- пристеночные
- внутриорганные абсцессы (внутрибрыжеечные, абсцессы поджелудочной железы, печени, селезенки).
В начале заболевания при любом виде абсцесса брюшной полости превалирует общая симптоматика: интоксикация, интермиттирующая (перемежающаяся) лихорадка с гектической температурой, ознобами, тахикардией. Часто отмечается тошнота, нарушение аппетита, рвота; развивается паралитическая кишечная непроходимость, определяется выраженная болезненность в зоне гнойника, напряжение брюшных мышц. Симптом напряжения мышц живота наиболее выражен при абсцессах, локализующихся в мезогастрии; гнойники поддиафрагмальной локализации, как правило, протекают со стертой местной симптоматикой. При поддиафрагмальных абсцессах может беспокоить боль в подреберье на вдохе с иррадиацией в плечо и лопатку, кашель, одышка.
Симптомы тазовых абсцессов включают абдоминальные боли, учащение мочеиспускания, понос и тенезмы вследствие рефлекторного раздражения мочевого пузыря и кишечника. Для забрюшинных абсцессов характерна локализация боли в нижних отделах спины; при этом интенсивность боли усиливается при сгибании нижней конечности в тазобедренном суставе. Выраженность симптоматики связана с величиной и локализацией гнойника, а также с интенсивностью проводимой противомикробной терапии.
Обычно при первичном осмотре абдоминальный хирург обращает внимание на вынужденное положение пациента, которое он принимает для облегчения своего состояния: лежа на боку или спине, полусидя, согнувшись и т. д. Язык сухой, обложен сероватым налетом, живот незначительно вздут. Пальпация живота обнаруживает болезненность в отделах, соответствующих локализации гнойного образования (в подреберье, глубине таза и др.). Наличие поддиафрагмального абсцесса характеризуется асимметрией грудной клетки, выпячиваем межреберий и нижних ребер. В общем анализе крови обнаруживаются лейкоцитоз, нейтрофилез, ускорение СОЭ.
Решающая роль в диагностике абсцесса брюшной полости отводится рентгенологическому обследованию. Как правили, обзорная рентгенография брюшной полости позволяет выявить дополнительное образование с уровнем жидкости. При контрастном исследовании ЖКТ (рентгенографии пищевода и желудка, ирригоскопии, фистулографии) определяется оттеснение желудка или петель кишечника инфильтратом. При несостоятельности послеоперационных швов контрастное вещество поступает из кишечника в полость абсцесса. УЗИ брюшной полости наиболее информативно при абсцессе верхних ее отделов. При сложностях дифференциальной диагностики показано проведение КТ, диагностической лапароскопии.
Хирургическое лечение проводится под прикрытием антибактериальной терапии (аминогликозидов, цефалоспоринов, фторхинолонов, производных имидазола) для подавления аэробной и анаэробной микрофлоры. Принципы оперативного лечения всех видов абсцессов заключаются во вскрытии и дренировании, проведении адекватной санации. Доступ определяется локализацией гнойника: поддиафрагмальные абсцессы вскрывают внебрюшинно или чрезбрюшинно; абсцессы дугласова пространства – трансректально или трансвагинально; псоас-абсцесса – из люмботомического доступа и т. д.
При наличии множественных абсцессов выполняется широкое вскрытие брюшной полости. После операции оставляют дренаж для активной аспирации и промывания. Небольшие одиночные поддиафрагмальные абсцессы могут быть дренированы чрезкожно под ультразвуковым наведением. Однако при неполной эвакуации гноя велика вероятность рецидива гнойника или его развития в другом месте субдиафрагмального пространства.
При одиночном абсцессе прогноз чаще благоприятный. Осложнениями абсцесса может явиться прорыв гноя в свободную плевральную или брюшную полость, перитонит, сепсис. Профилактика требует своевременного устранения острой хирургической патологии, гастроэнтерологических заболеваний, воспалительных процессов со стороны женской половой сферы, адекватного ведения послеоперационного периода после вмешательств на органах брюшной полости.
источник
Первичный рак брюшной полости – это довольно редкое онкологическое заболевание. Недуг поражает мембрану, выстилающую внутренние органы человека. Чаще всего рак концентрируется внизу брюшины. Существует и вторичный рак брюшной полости.
Располагается брюшная полость между нижними частями грудной клетки и таза. Условно ее можно разделить на девять зон:
- Верхний ряд состоит из двух подреберьев и эпигастрия. В этих зонах нащупывается желудок, селезенка, печень.
- Средний – пупочная, две поясничные области. Проводится прощупывание тонкой кишки, поджелудочной, почек.
- Нижний – гипогастрий и две паховые области. Прощупывают матку, мочевой пузырь, кишечник.
В полости находятся связки, которые удерживают органы на своих местах. Также в ней расположены сосуды (кровеносные, лимфатические).
Важное место отводится большой серозной мембране. Она состоит из соединительной ткани, задача которой в том, чтобы покрыть внутренние стенки полости и расположенные в ней органы. Мембрана содержит специальную жидкость, благодаря которой органы спокойно двигаются, соприкасаясь между собой.
Иногда в брюшине может возникнуть боль. Ее происхождение связано со многими заболеваниями, в том числе онкологическими.
Брюшина частично состоит из клеток, они же выстилают яичники. Рак, развиваясь в яичниках, переходит на брюшину. Чаще заболевание встречается у женщин, перенесших онкологию яичников.
Брюшина подвергается метастазам в серозной оболочке в результате рассеивания по организму раковых клеток. Перемещаются они по кровеносной или лимфатической системе. Привести к появлению метастаз может онкология желудка или других органов ЖКТ.
В зависимости от гистологической формы патологии рак брюшной полости классифицируется двух видов:
- Эпителиальный – внешний слой полости содержит в себе эпителиальные клетки. Их структура схожа с эпителием яичников. Онкологические заболевания женских половых органов поражают брюшину.
- Мезотелиома брюшины – точная причина заболевания до сих пор неизвестна. Специалисты считают, что пациенты получили патологию из-за частого контакта с асбестом. Всемирная организация здравоохранения официально подтверждает, что контакт со всеми видами асбеста приводит к формированию раковых клеток.
До сих пор причины появления рака брюшной полости до конца не изучены. Чаще всего он развивается у людей пожилого возраста. Мужчины страдают патологией реже женщин.
Возможные причины заболевания:
- Рак яичников – схожесть клеток эпителия яичников и брюшины приводит к развитию патологии.
- Онкология органов брюшины – раковые клетки распространяются лимфогенным, гематогенным, имплантационным путем в брюшину. Метастазы могут долгое время не давать о себе знать. На рост метастаз могут повлиять такие факторы, как стресс, нарушение гормонального фона, злоупотребление солярием, смена климата.
- Тяжелая степень железистой дисплазии – ее часто относят к предраковым состояниям. Пациент с тяжелой дисплазией должен быть под наблюдением онколога.
- Генетическая предрасположенность – злокачественные клетки могут дремать в организме с рождения, пока не случится сбой.
В начальной стадии рак брюшной полости не проявляется какими-либо субъективными симптомами. Только когда злокачественное новообразование начинает расти (около 5 см), формируется клиническая картина, состоящая из симптомов:
- Болевые ощущения в области живота – в брюшной полости расположено много нервных окончаний. При росте опухоли нервные окончания затрагиваются, вызывая боль.
- Увеличение живота в объеме – опухоль вырастает до больших размеров. В брюшине может начать накапливаться жидкость.
- Оттек ног, живота, области гениталий – является серьезным осложнением.
- Быстрый набор в весе – происходит за счет чрезмерного накопления жидкости в брюшине.
- Чувство насыщения (даже если было съедено немного) – связано с кишечной непроходимостью. У пациента может наблюдаться рвота, в ее массе находится пища, съеденная несколько дней назад. Пища не переваривается и остается в желудке.
- Похудение (характерно для саркомы забрюшного пространства) – пациент может потерять в течение двух-трех месяцев около 10 кг своего веса. Симптом относиться ко всем злокачественным процессам.
- Высокая утомляемость – связана с поражением печени. Нарушается работа нервной системы. Это приводит к заторможенности пациента, сонливости.
- Кишечная непроходимость (регулярная) – связано с тем, что опухоль разрастается до больших размеров и закупоривает кишечник. Если не выполнить своевременного вмешательства – это приведет к смерти пациента.
В этой статье расшифровка результатов анализов крови на онкомаркеры желудочно кишечного тракта.
Эпителиальный рак брюшины состоит из четырех стадий. Они распределены в зависимости от зоны распространения патологии и размера опухоли:
- Болезнь ограничивается яичниками – бессимптомно.
- Рак распространяется за пределы яичников, но остается в пределах малого таза – бессимптомно.
- Патология распространилась на выстилку брюшины – могут проявляться вышеперечисленные симптомы.
- Болезнь распространилась на близкие и дальние органы – пациент ощущает проявления болезни и ее осложнения, которые приводят к смерти.
Рак брюшной полости несет в себе опасность жизни пациента. Болезнь обнаруживается, когда здоровью человека нанесен существенный вред.
Могут быть осложнения на почки
Осложнения, с которыми может столкнуться больной:
- Распространение патологии на органы ЖКТ – множественные метастазы ухудшают работу поврежденных органов. У пациента нарушается обмен веществ. Это приводит к истощению организма, анемии, анорексии.
- Развитие сердечной недостаточности – сердце постепенно обрастает неравномерным опухолевым настилом. При поражении метастазами лимфатических узлов сердце смещается с анатомического ложа. Пациент чувствует отдышку, давление на сердце. Подобный процесс важно остановить.
- Легочная недостаточность – метастазы попадают в легкие и препятствуют нормальному дыханию. Возможно скопление жидкости в плевре. Из-за распространения рака брюшины нарушается газообмен легких, они не расправляются полностью.
- Развитие почечной недостаточности – проявляется желтухой. Пораженные клетки печени разрушаются. В кровь выбрасывается билирубин, который своим токсическим действием меняет цвет кожи и нарушает работу нервной системы.
- Интоксикация организма – организм пациента отравляется веществами, которые формируются при распаде злокачественного новообразования. Продукты распада разносятся по организму с помощью кровеносной системы. Это приводит к слабости, повышению температуры, мигрени, сонливости, повышению давления.
- Боль в позвоночнике – большая в размерах опухоль способна сильно давить на позвоночник.
- Асцит – жидкость заполняет брюшину, возможно отечность ног и области гениталий. Требует немедленного вмешательства, иначе наступит абсцесс, а за ним смерть.
- Коматозное состояние – связано с повреждением печени. Нарушается жизнедеятельность организма. Чаще всего пациент впадает в кому на последней стадии рака. Обратить этот процесс назад очень сложно.
Режим питания при раке толстого кишечника: тут собраны меню из полезных продуктов.
При подозрении на рак проводится детальное обследование, которое состоит из поэтапного проведения диагностических процедур:
- Осмотр – позволяет нащупать опухоль в брюшной полости. Этот метод способен выявить рак на поздних стадиях.
- УЗИ – позволяет увидеть брюшную полость изнутри и органы, которые в ней расположены. Обязательным условием для проведения анализа является наполненный мочевой пузырь. Исследование помогает установить первичный диагноз.
- Цитологический анализ экссудата – берется пункция жидкости из брюшины. Проводится при явном увеличении живота в объеме.
- Лапароскопия – операция, которая проводится специальным прибором. Исследуются яичники, прилегающие ткани. Пациент находится под наркозом.
- Биопсия – во время лапароскопии забирается образец ткани с целью дальнейшего исследования на присутствие в нем патологических клеток. Метод определяет окончательный диагноз.
При подтверждении болезни, пациенту с онкологией брюшной полости незамедлительно назначается лечение. Основой лечения остается хирургическое вмешательство, его дополняют другие методы.
- Удаление опухоли – проводится полостная операция, в результате которой удаляются очаги болезни, включая метастатические узлы. Брюшную мембрану обрабатывают специальным раствором.
- Лучевая терапия – выполняется в сочетании с полостной операцией. Проводится курс до хирургического вмешательства и после него.
- Химиотерапия – часть комплексного лечения. При невозможности проведения операции проводят паллиативную химиотерапию.
- Иммунотерапия – вводятся специальные препараты, которые в короткие сроки активизируют защитные свойства в организме.
- Промывание брюшной полости – проводится обработка специальным раствором. Его температура должна быть 40° С. Манипуляция относится к сложнейшим процедурам. Врач-онколог должен быть высококвалифицированным специалистом.
В этом видео показано, как выкачивают жидкость из брюшной полости:
Наиболее благоприятный прогноз при лечении на 1-2 стадии заболевания. Удается добиться показателя выживаемости в 80%.
Чаще всего лечение начинается на последних стадиях рака, из-за невозможности выявить патологию раньше. При правильном лечении, пациент выздоравливает, однако высок процент рецидивов.
В этом случае шанс на выздоровление ничтожен. Если все методы не приносят результатов, пациенту остается жить 8-15 месяцев. Если не проводить никаких методов лечения, больной умирает от осложнений в течение года.
Если вы нашли ошибку, пожалуйста, выделите фрагмент текста и нажмите Ctrl+Enter.
источник
Чаще всего, такой абсцесс является осложнением вторичного перитонита, который возникает из-за проникновения в брюшную полость содержимого кишечника.
Также нередко он возникает при протекании перфоративного аппендицита.
Кроме того, абсцесс может появиться после проникновения выпота, крови или гноя при:
- несостоятельности анастомозов;
- травматических повреждениях;
- проведения дренажа гематом.
Иногда абсцесс внутри брюшной полости может возникать после операции — это связано с панкреонекрозом.
В 70 % случаев данная болезнь имеет забрюшинную локализацию. На оставшиеся проценты приходится развитие абсцесса непосредственно внутри одного из органов, находящегося внутри брюшной полости человека.
Зачастую, данная патология начинает развиваться по прошествии месяца после появления перитонита.
Наиболее частыми местами появления этих образований в брюшной полости являются — район поясницы, большой сальник, брыжейка брюшины, малый таз, диафрагма и полость под ней, ткани органов с паренхиматозным строением.
Причинами абсцесса брюшной полости также могут явится и гнойные воспалительные процессы в женских половых органах:
- аднексит;
- острый сальпингит;
- пиовар;
- параметрит;
- пиосальпинкс.
Иногда данная патология является следствием панкреатита. В таком случае, ее развитие связано с влиянием ферментов поджелудочной железы на окружающую клетчатку. Это и приводит к воспалительной реакции.
Также абсцесс может появляться как осложнение одного из следующих заболеваний:
- острого холецистита;
- прободения язвы;
- туберкулезного спондилита;
- болезни Крона;
- остеомиелита позвоночника;
- паранефрита.
В самом начале возникновения такой патологии клиническая картина не будет определенной:
- повышение температуры интермиттирующего или гектического характера;
- озноб и тахикардия;
- паралитическая непроходимость в заднем проходе;
- напряженность мышц передней стенки органа;
- отсутствие аппетита;
- сильная тошнота.
Поддиафрагмальный вид проявляется:
- болью в подреберье с ярко выраженной иррадиацией в район лопатки, спины, надплечья, которая усиливается при глубоких вдохах;
- ходьбой, при которой пациент сгибается в ту сторону, где есть ощутимый дискомфорт, при этом поддерживает одной рукой область нездорового подреберья;
- повышением фебрильной температуры интермиттирующей природы.
При недуге в дугласовом пространстве людей беспокоит чувство постоянной тяжести и распирания, они страдают коликами в нижней части живота, учащенным и болезненным мочеиспусканием, учащением стула или поносом со слизью, тенезмами. Температура тела может увеличиваться до фебрильных цифр.
При наличии межкишечных типов у пациентов отмечается тупая боль с умеренной проявленностью без четкой локализации, периодические вздутия.
Хирургическое лечение абсцесса брюшной полости проводится под прикрытием антибактериальной терапии (аминогликозидов, цефалоспоринов, фторхинолонов, производных имидазола) для подавления аэробной и анаэробной микрофлоры.
Принципы оперативного лечения всех видов абсцессов брюшной полости заключаются во вскрытии гнойника, его адекватном дренировании и санации. Доступ к абсцессу брюшной полости определяется его локализацией: поддиафрагмальные абсцессы вскрывают внебрюшинно или чрезбрюшинно; абсцессы дугласова пространства — трансректально или трансвагинально; псоас-абсцесса — из люмботомического доступа и т. д. При наличии множественных абсцессов выполняется широкое вскрытие брюшной полости. После операции оставляют дренаж для активной аспирации и промывания.
Небольшие одиночные поддиафрагмальные абсцессы могут быть дренированы чрезкожно под ультразвуковым наведением. Однако при неполной эвакуации гноя велика вероятность рецидива гнойника или его развития в другом месте субдиафрагмального пространства.
Заподозрить воспалительный процесс в брюшной полости можно уже по клинической картине. Методы пальпации и перкуссии позволяют примерно определить его локализацию. В анализе крови выявляется высокий лейкоцитоз со сдвигом формулы влево, анемия. В диагностике помогают ультразвуковое исследование органов брюшной полости, обзорная рентгенография, ангиография, компьютерная томография.
источник
Раковые опухоли толстой кишки большей частью оказываются в той или иной степени инфицированными, что должно приниматься во внимание клиницистами. В клиническом отношении весьма важное значение имеет развитие воспалительного процесса в опухолевом очаге, окружающих тканях, лимфатической и венозной системах.
Развитие воспалительных осложнений создает определенный фон в клинической картине и значительно затрудняет диагностику и выбор соответствующих методов оперативного вмешательства. В ряде случаев в клинической картине рака толстой кишки развитие воспалительного процесса в виде абсцесса или флегмоны выступает на первый план, и именно эти осложнения оказываются решающими в распознавании основного заболевания. Формирование абсцессов в опухолевом очаге, окружающих тканях, лимфатических узлах или обширной флегмоны в окружающих тканях, в брюшной стенке, ограниченных абсцессов брюшной полости осложняет рак толстой кишки по данным различных авторов в 2㪧% случаев.
Наиболее часто воспалительные осложнения наблюдаются при раке правой половины и реже левой половины. Раки слепой, восходящей и сигмовидной кишок чаще опухолей других локализаций осложняются воспалительным процессом.
В механизме развития инфекции большую роль играет, с одной стороны, вирулентность микрофлоры толстой кишки, а с другой распространенность ракового процесса в глубину кишечной стенки и нарушение проницаемости патологически измененных тканей. Кроме того, наблюдается проникновение микрофлоры по лимфатическим и венозным путям и периневральным пространствам. Распространение инфекции в опухолевом очаге встречается в виде воспалительной инфильтрации и образования мелких абсцессов в центре и периферических участках опухоли, что может привести к некрозу участков опухоли с последующим отторжением и образованием изъязвления. Хронический воспалительный процесс по периферии опухоли нередко приводит к соединительнотканным неспецифическим разрастаниям и ложному увеличению размеров опухоли за счет соединительной ткани. В тех случаях, когда воспалительный процесс выходит за пределы опухолевого очага на забрюшинную клетчатку, брюшную стенку и окружающие органы, могут развиться воспалительные инфильтраты с образованием мелких и более обширных абсцессов и флегмон со всеми проявлениями острого и хронического течения. Распространение воспалительной инфильтрации может идти по кишечной стенке. Так, например, при раке слепой кишки воспалительный процесс по внутристеночным лимфатическим путям иногда переходит на червеобразный отросток и терминальный отдел тонкой кишки. В значительном числе случаев распространение инфекции идет по лимфатическим путям в регионарные лимфатические узлы.
Очень часто во время операции по поводу рака толстой кишки хирург обнаруживает увеличение регионарных лимфатических узлов, которые принимаются за раковые метастазы. При гистологическом исследовании этих увеличенных лимфатических узлов метастазы не выявляются, а изменения в фолликулах носят характер воспалительной гиперплазии. Наблюдается распространение инфекции и по венам, что проявляется развитием тромбофлебита. К редким путям распространения инфекции относится проникновение ее по периневральным пространствам в нервные ганглии забрюшинного пространства.
Наличие воспалительного процесса в опухолевом очаге обычно недооценивается клиницистами и морфологами, хотя в большинстве случаев раковые опухоли толстой кишки оказываются инфицированными. Распространение воспалительной инфильтрации из опухоли на смежные участки стенки кишечника и окружающие ткани нередко клинически протекает под видом острого воспалительного процесса неспецифического
характера. Так, рак слепой и восходящей кишки может протекать под видом острого аппендицита. Рак печеночного угла острого холецистита, панкреатита или пиелита. Между тем, вся клиническая картина острого приступа в этих случаях объясняется наличием воспалительного процесса в опухолевом очаге и окружающих тканях.
Клинические проявления рака слепой и восходящей кишок, осложненного воспалительным процессом, довольно часто могут протекать под видом острого аппендицита в стадии аппендикулярного инфильтрата.
Воспалительный процесс при раке толстой кишки в большинстве протекает хронически с периодическими обострениями и мало чем проявляется клинически. Если воспалительный процесс ограничен пределами опухолевого очага и кишечной стенки, а также при распространении инфекции в лимфатические узлы и вены клиническая картина мало чем отличается от неослож-ненпых форм рака толстой кишки и обычно эти осложнения остаются не распознанными. Обострение воспалительного процесса в опухолевом очаге и кишечной стенке, развитие тромбофлебита или гнойного лимфаденита клинически могут проявляться острым приступом болей в животе, напряжением мышц брюшной стенки, повышением температуры и лейкоцитоза, расстройством перистальтики и вздутием кишечника. Острый воспалительный процесс при раке толстой кишки нередко симулирует острый аппендицит, острый холецистит, панкреатит, язвенную болезнь двенадцатиперстной кишки и желудка, острый воспалительный процесс со стороны почек и мочевыводящих путей, а также непроходимость кишечника.
Распространение воспалительного процесса за пределы опухолевого очага в забрюшинную клетчатку, на брыжейку, окружающие ткани и органы всегда характеризует клиническую картину рака толстой кишки определенным симптомокомплек-сом острого воспаления. При обострении воспалительного процесса с образованием ограниченных или обширных абсцессов и флегмон клиническая картина рака толстой кишки как бы смазывается, и на первый план выступает воспалительный процесс в брюшной стенке, забрюшинном пространстве или в брюшной полости. В этих случаях рак толстой кишки может клинически протекать под видом флегмоны брюшной стенки, гнойного псоита, паранефрита, воспалительного процесса в женских половых органах, ограниченного перитонита (аппендикулярный и поддиафрагмальный абсцессы, пельвиоперитонит, абсцесс в малом тазу и т.п.), а также разлитого перитонита..
Развитие гнойного процесса в забрюшинном пространстве, брюшной стенке, окружающих тканях и в брюшной полости во многом определяется локализацией, направлением роста и распространенностью раковой опухоли, путями распространения инфекции, вирулентностью микрофлоры и индивидуальной сопротивляемостью больного.
Большинство раковых опухолей толстой кишки, как мы подчеркивали выше, являются инфицированными. Однако воспалительный процесс в большей части случаев ограничивается опухолевым очагом, который мало чем проявляется и обычно не учитывается клиницистами и морфологами.
Проникновение инфекции в лимфатическую систему обычно приводит к воспалительной гиперплазии лимфоидной ткани лимфатических узлов и лишь редко заканчивается развитием гнойного лимфаденита и лимфангита. Распространение инфекции по венам иногда приводит к развитию тромбофлебита. Микрофлора может проникнуть через измененную стенку кишки в забрюшинную клетчатку и вызвать воспалительный процесс, который характеризуется развитием мелкоочагового гнойного целлюлита, абсцесса или флегмоны. Распространение воспалительного процесса в сторону брюшины большей частью приводит к слипчивому перитониту и спаянию органов, прилежащих к опухоли. Реже воспалительный процесс может повести к образованию абсцесса в брюшной полости (межкишечные гнойники, абсцессы в поддиафрагмальном пространстве, в подвздошных областях или в полости малого таза). В редких случаях развивается разлитой перитонит, почти всегда связанный с перфорацией стенки кишки в свободную брюшную полость.
источник
 волнообразная лихорадка от 37,5 °C до 39-40 °C с ознобом и потливостью;
волнообразная лихорадка от 37,5 °C до 39-40 °C с ознобом и потливостью; Печеночные абсцессы. Зачастую имеют множественный характер, развиваются на фоне ранений, инфекций желчевыводящих путей. Болезненные ощущения локализуются в области правого подреберья, реже – в эпигастральной области, характерна постоянная тошнота. Быстрая ходьба, резкие наклоны вперед могут усиливать болевой синдром.
Печеночные абсцессы. Зачастую имеют множественный характер, развиваются на фоне ранений, инфекций желчевыводящих путей. Болезненные ощущения локализуются в области правого подреберья, реже – в эпигастральной области, характерна постоянная тошнота. Быстрая ходьба, резкие наклоны вперед могут усиливать болевой синдром. Межкишечные абсцессы. Появляются за счет скопления гноя между петлями тонкой, толстой кишки; чаще всего множественные. Пациента беспокоят постоянные ноющие или острые боли в животе без точной локализации, тошнота, рвота. Парез кишечника сопровождается метеоризмом, запорами, асимметрией живота.
Межкишечные абсцессы. Появляются за счет скопления гноя между петлями тонкой, толстой кишки; чаще всего множественные. Пациента беспокоят постоянные ноющие или острые боли в животе без точной локализации, тошнота, рвота. Парез кишечника сопровождается метеоризмом, запорами, асимметрией живота. Ультразвуковая диагностика органов брюшной полости. Методика отлично подходит для поиска осумкованного гноя в области печени, селезенки, под диафрагмой, в Дугласовом пространстве. УЗИ также может помочь определить причину болезни (острый аппендицит или панкреатит, гнойный сальпингоофорит и т.д.).
Ультразвуковая диагностика органов брюшной полости. Методика отлично подходит для поиска осумкованного гноя в области печени, селезенки, под диафрагмой, в Дугласовом пространстве. УЗИ также может помочь определить причину болезни (острый аппендицит или панкреатит, гнойный сальпингоофорит и т.д.). Клинический, биохимический анализы крови, исследование крови на стерильность. В пользу воспалительного процесса говорит высокий лейкоцитоз с нейтрофильным сдвигом формулы, высокие значения СОЭ, повышение печеночных ферментов, появление С-реактивного белка, прокальцитонина.
Клинический, биохимический анализы крови, исследование крови на стерильность. В пользу воспалительного процесса говорит высокий лейкоцитоз с нейтрофильным сдвигом формулы, высокие значения СОЭ, повышение печеночных ферментов, появление С-реактивного белка, прокальцитонина.